全身麻醉與硬膜外麻醉對糖尿病患者圍手術期血糖影響的效果觀察
林紅巖
(江蘇省響水縣中醫院,江蘇 鹽城 224600)
糖尿病是一組因胰島素利用障礙而引起的蛋白質、碳水化合物以及脂肪代謝紊亂性疾病,會慢性損害心、腎、眼等器官組織,導致機體代謝功能異常,增加了手術治療過程中發生感染的風險,對手術治療效果造成影響,且糖尿病會抑制機體的蛋白質合成過程,延緩了手術切口的愈合速度,患者在接受手術治療后,康復時間較長,可能導致血糖反復升高,甚至導致病情惡化[1-2]。有研究指出,在對糖尿病患者實施手術時,選取合理的麻醉方式能夠維持體征平穩,降低發生并發癥的風險,從而加強手術效果[3]。為了進一步驗證不同麻醉方式對糖尿病患者圍手術期血糖的影響,從我院收治的糖尿病患者中抽取50例為研究對象,進行回顧性分析,現報告如下。
1 資料與方法
1.1一般資料:我院于2018年9月~2019年5月期間,共收治糖尿病患者50例,以其為研究對象并展開回顧性分析,將接受全身麻醉的患者納入對照組,將接受硬膜外麻醉的患者納入觀察組,每組25例。對照組患者年齡47~61歲,平均(56.47±2.77)歲;男15例,女10例。觀察組患者年齡45~59歲,平均(56.11±2.03)歲;男14例,女11例。對比兩組的一般資料,差異無統計學意義(P>0.05),有可比性。本院倫理委員會已批準此次研究方案,將確診為2型糖尿病、年齡不超過65歲且資料齊全的患者納入研究;不耐手術、對研究所用麻醉藥物過敏、凝血功能障礙的患者不納入此次研究范圍。
1.2方法:手術前禁止患者進食、飲水,維持水、電解質平衡。采用全身麻醉的方式對對照組患者實施麻醉,借助氣管插管進行麻醉誘導,使用咪達唑侖(國藥準字H10980026)0.03 mg/kg、阿曲庫銨(國藥準字H20090202)0.5 mg/kg、芬太尼(國藥準字H20143314)3~4 μg/kg、丙泊酚(國藥準字H20073642)3.0 mg/kg,通過靜脈泵進行注射。采用硬膜外麻醉的方式對觀察組患者實施麻醉,患者進入手術室后,為其建立靜脈通道,提示患者保持側臥姿勢,在L2~3或L3~4間隙進行穿刺,給予患者注入濃度為0.5%的布比卡因(國藥準字H20070023)以及濃度為2%的利多卡因(國藥準字H10940193),達到阻滯范圍和手術要求即可。
1.3觀察指標:觀察兩組患者的手術麻醉效果,若患者肌松良好,在手術過程中沒有表現出明顯的疼痛感,且血糖水平、體征狀況均處于穩定狀態,表明麻醉效果良好,計為顯效;若患者肌松狀況較好,在手術過程中表現出輕度疼痛感,血糖水平、體征狀況出現略微波動,需要補充一定的藥物加以控制,表明麻醉效果較好,計為有效;若患者在手術過程中表現出疼痛難忍的癥狀,表明不耐受手術,計為無效。總有效率=(顯效+有效)÷總例數×100%。記錄兩組患者在圍手術期使用胰島素的劑量。在兩組患者進行麻醉前、切皮時、術后即刻、術后4 h、術后24 h分別測定血糖水平。
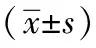
2 結果
2.1觀察組與對照組的麻醉總有效率比較:對比觀察組與對照組的麻醉總有效率,前者高于后者,差異有統計學意義(P<0.05)。見表1。

表1 觀察組與對照組的麻醉總有效率比較[例(%)]
2.2兩組患者的胰島素使用量比較:在圍手術期,觀察組的胰島素平均使用量為(20.43±2.81)U,低于對照組的(28.22±2.37)U,差異有統計學意義(t=10.05,P<0.05)。
2.3兩組不同時間段血糖比較:麻醉前,比較觀察組與對照組的血糖水平,差異無統計學意義(P>0.05);對比觀察組與對照組在切皮時、術后即刻、術后4 h、術后24 h的血糖水平,前者均低于后者,差異有統計學意義(P<0.05)。見表2。

表2 兩組患者不同時間段的血糖水平比較
3 討論
相比于非糖尿病患者,糖尿病患者在接受外科手術治療中,面臨的風險更大。由于糖尿病會對心、腎、血管等重要器官和組織造成慢性損傷,導致糖尿病患者的手術耐受力下降,因此增加了創傷感染的發生風險。除此之外,在麻醉藥效的影響下,機體會產生較多不良反應。有研究表明,當糖尿病患者處于麻醉狀態時,其體內血糖水平將會持續升高,可能會出現酮癥酸中毒、高滲非酮癥昏迷的癥狀,并且還會引發心腦血管疾病,從而對手術效果產生不利影響,嚴重時甚至危及患者生命安全[4]。
也有研究指出,在對糖尿病患者進行手術時,選用合適的麻醉藥物并采取正確的麻醉方式,能夠在很大程度上抑制血糖水平升高[5]。不同的麻醉方式對血糖水平的影響程度也不同,當患者處于全身麻醉的狀態時,雖然其大腦皮層的邊緣系統、投射系統會受到下丘腦的抑制作用,但難以徹底阻斷中樞神經的傳遞,因此機體在手術創傷的刺激下會產生應激反應,并通過交感神經興奮的影響,持續提高血糖水平[6]。本次研究結果與上述理論相符。硬膜外麻醉是指在患者的硬膜外腔中,通過硬膜外留置導管追加藥物,阻滯脊神經根,暫時麻痹脊神經根所支配的區域[7]。因此,對進行糖尿病手術的患者實施硬膜外麻醉,不會導致交感神經產生較大的應激反應,在圍手術期能夠維持血糖水平處于平穩狀態。另外,麻醉藥物對胰島功能具有一定程度的抑制作用,所以需要在糖尿病圍手術期補充使用適量的胰島素對血糖水平進行控制,防止患者血糖長期處于過高水平[8]。本次研究中,觀察組的麻醉總有效率高于對照組,且胰島素使用量低于對照組,差異有統計學意義(P<0.05)。可見,與全身麻醉相比,接受硬膜外麻醉的患者能夠在圍手術期保持較為平穩的血糖水平,不需要過多使用胰島素,且具有較高的安全性。但是,在開展糖尿病手術時,無論采用何種麻醉方法,都要在手術前做好充分準備,以患者的病情、耐受力等實際狀況為依據,指導患者服用降壓、降糖藥物,在確認患者的血糖、血壓水平與手術要求相符后方可實施手術。同時,需要糾正患者紊亂的水電解質,穩定各項指標,在手術流程規定的時間內禁食禁飲,幫助患者調整好生理、心理狀態,從而能夠以最好的狀態接受手術治療[8]。在楊學鋒的相關研究中,將研究對象分為兩組,分別給予全身麻醉、硬膜外麻醉,結果顯示患者經過硬膜外麻醉后,其血糖水平在術后的不同時間段均低于接受全身麻醉的患者,且圍手術期的胰島素使用過量也較后者少[9],本文的研究結果與其結果相似。
綜上所述,在對糖尿病患者進行手術時,選擇硬膜外麻醉,有助于患者術中、術后維持血糖水平穩定,減少胰島素使用量。

