做強基礎管理提升醫療質量監控水平——沈陽市“三庫兩制一系統”管理體系效能分析
韓春麗 馬 凝 劉 彤
(沈陽市社會醫療保險管理局 沈陽 110031)
醫療保險的醫療質量是老百姓最關心的問題,也是建設質量醫保的核心問題。那么,怎樣才能讓醫療服務提供方主動改進服務、不斷提升醫療質量呢?沈陽市以提升監管水平為切入點,建立起“三庫兩制一系統”基礎管理體系,對定點醫療機構的醫療行為和醫療費用進行標準化、規范化、系統化、公開化監控,初步形成具有沈陽醫保特色的定點醫療服務管理機制,收到醫保監管水平、醫保醫療質量、基金可持續發展“三提升”的良好效果。
1 強監管必強基礎
醫保監管是規范醫療保險醫療服務行為和建設質量醫保的一個關鍵環節。強監管必須先強基礎管理。做強基礎管理,一是要立制求強,即實行制度化監管、社會化監督;二是要以精求強,即實現用數據說話、用指標管理,力求精確化、精細化;三是要以優求強,即實現監控管理信息化、智能化,提高管理服務效率和水平,降低行政成本,提升防控騙保、過度醫療等投機行為的效果,確保基金使用安全;四是要以深求強,即深化監管重點,延伸到醫師的醫療服務行為。
基于上述思路,沈陽市從醫保藥品、診療項目及病種等三個目錄的基礎管理著手,歷經5年契而不舍的努力探索,建立起“三庫兩制一系統”基礎管理體系,即病種編碼庫、藥品庫、醫用材料庫;醫保醫師備案管理制度、住院費用指標控制和評定制度;標準化病歷審核監控系統。
2 強基礎的主要做法
2.1 以管理信息數據為手段,建立醫保病種編碼庫
將國際通用的ICD病種編碼與具體實際相結合,自主研發出沈陽市醫療保險ICD病種編碼,收錄主碼10723 條,手術碼4338 條,識別碼108 條,并于2009年開始在所有定點醫療機構啟用實施。病種編碼的統一使用和標準化管理,為醫療服務監控、結算管理、費用公示、指標評定以及深層次數據統計分析等,提供了可靠的信息和數據支持。
2.2 以控制醫藥費用為根本,建立標準化藥品庫
標準化藥品數據庫共收錄藥品信息41188 條,并在全市定點醫院運行。新編碼藥品庫實現了一藥一碼、同藥同待遇、限制用藥程序化、藥品信息動態維護,并為搭建異地就醫結算平臺、藥品價格談判等奠定了基礎平臺,為降低醫療費用和藥占比、減少大處方起到重要作用。與此同時,通過創建醫保藥品使用分析監控系統,藥品信息化監管、藥品數據利用分析力度進一步加大。
2.3 以規范準入制管理為抓手,建立醫用材料庫
隨著診斷治療技術的不斷發展,醫用材料尤其是各種植入性材料、人工器官、一次性材料等,因其價格昂貴,已成為醫療費用的新增長點,但對醫用材料使用的標準、控制及監督,缺乏統一規范的管理措施。沈陽市嚴格執行準入制管理,建立的醫用材料庫涵蓋了產品的編碼、醫保類別、分類目錄、注冊證名稱、醫保標準化名稱、注冊證號、注冊證有效期截止日期、規格型號、計量單位、產地、生產企業等13 項內容。目前,醫用材料庫已經在全市定點醫療機構分批次使用,對規范定點醫療機構醫用材料尤其是高值材料的使用,遏制醫療費用攀升起到了積極作用。

2.4 以強化醫療服務為目的,建立醫保醫師管理制度
將全市684家定點醫院的24354名醫保醫師的基本信息錄入醫保醫師庫,進行統一備案管理。出臺了《沈陽市醫療保險定點醫院醫保醫師管理暫行辦法》等相關規定,醫保醫師的職責清晰明確,對醫保醫師的考核方式為記分制管理,并與費用結算直接掛鉤。
2.5 以實現自我管理為目標,建立費用通報公示和指標評定管理制度
一是每季度將次均住院費用、全口徑報銷比例、人頭人次比、住院率、藥占比等住院相關指標,定期在定點醫療機構內部進行通報公示,并在年度會議上進行點評,促使定點醫療機構不斷完善內部管理。二是每季度對全市定點醫療機構藥品總體情況、各等級醫院藥品使用情況、重點藥品使用情況、用藥費用過高的醫保服務醫生進行通報排名,促使臨床醫生合理用藥。三是每年兩次向社會公示包括常見病、多發病及心腦血管介入、腔鏡手術等高新技術治療的28個病種的住院費用、報銷比例和個人自費等信息,引導參保患者自主選擇醫療機構就醫。四是制定了住院費用相關指標的具體控制措施和評定辦法,并將其納入定點醫療機構年終評定管理,與年度保證金返還、重癥病例超支補償直接掛鉤,從利益機制上促使醫院加強自我管理。
2.6 借助電子信息化平臺,創建標準化病歷審核監控系統
通過參加人社部信息中心的醫療服務監控系統試點,并借助醫療服務監控平臺,創建了醫保門診統籌和住院病歷電子化審核監控系統。門診統籌電子病歷實現了按醫師、患者、就診機構、日期、疾病、治療、費用等監控功能;住院電子病歷包含了病歷首頁、長短醫囑、手術記錄、出院小結等管理內容。目前,電子病歷信息與單病種和高費用的標準認定及藥品審核指標相關聯,其中對住院總費用、住院間隔天數小于15天、同一人同年同病種住院3次以上及累計住院6次以上、單次住院藥點比低于2%或高于98.8%,統籌結算定額超支費用在1倍統籌定額以上、個人負擔大于50%等進行重點監控,實現了對病歷信息的網上審核和監管。電子化病歷管理與醫療服務審核監控系統的結合,促使醫療保險審核結算和監控信息化、智能化管理邁上一個新臺階,開創出一個嶄新管理模式,既實現了診斷、治療、病歷審核的實時、準確監控和對比分析,又降低了人力成本,效率大提升。
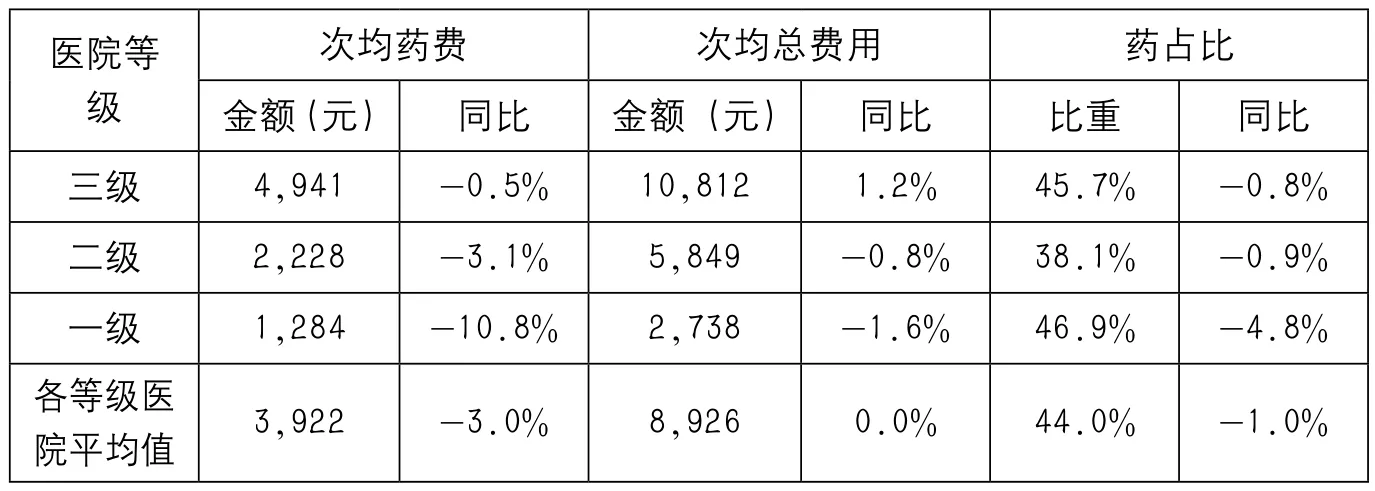
表 2012年定點醫療機構住院藥費及總費用
3 強基礎的效果
“三庫兩制一系統”實施后,對控制醫療費用快速增長、減輕參保人員負擔、促進定點醫療機構發展等都收到了明顯成效。
3.1 醫療費用增幅明顯下降
一是次均住院費用和住院人次同比增速明顯放緩。2011年次均住院總費用為8929元,同比增長2%,2012年次均住院總費用為8926元,同比持平。2011、2012年次均住院總費用為近5年來增速最緩,低于預計的5%控制指標。2011年住院人次增長15%,為近年增幅最慢。2012年住院人次人數增長趨向均衡,人頭人次比為0.75,與2011年持平,人頭人次比在連年下降的趨勢下,近兩年保持穩定未降。二是住院次均藥費和藥占比呈下降趨勢。2012年全年住院次均藥費3922元,與上年同比下降3%,藥占比44%,與上年同比下降1%。2012年由于次均藥費下降,遏制了當年醫保次均住院費用的增長,與上年持平。三是抗生素和腫瘤用藥等重點藥物使用趨于規范。全市定點醫療機構抗菌藥物住院患者次均藥費環比全部下降,總下降水平為7%,其中一級醫院下降最多,達16%。同時,抗菌藥物住院患者使用率也同步下降2%。腫瘤患者免疫調節劑的次均藥費下降4%,中成藥腫瘤用藥的次均藥費下降13%。
3.2 參保患者個人負擔減輕
2011—2012年,參保住院患者全口徑和政策范圍內自付比例連續兩年呈現穩降趨勢,同比連續下降1個百分點。2011年全口徑次均自付費用2608元,為近6年來首次下降,下降1%。2012年為2525元,同比下降3%。
3.3 促進醫療機構良性發展
“三庫兩制一系統”基礎管理體系的建立,不僅使醫保監管的手臂延伸,加強了對定點醫療機構和醫保醫師服務行為的監控和結算管理,而且保證了源頭數據的準確,醫療服務質量提升。一方面,基礎管理體系幫助醫院實現了自身想做卻難以做成的全市病種編碼的統一、藥品和醫用材料的使用、類別確認、信息的規范收錄和對照標準的統一規范管理,提升了醫院的標準化管理水平;另一方面,促使醫院主動作為,創新醫保管理模式,提升醫保運行質量。全市各定點醫療機構充分重視醫保工作,將其擺在醫院全面建設的突出位置,列入年度大項。其中,三級、二級醫院普遍列為“一把手工程”,建立定期例會、聽取匯報、制定目標等制度,并在院內網站開通“醫療保險網頁”、出版《醫保月報》、定期公示醫保用藥信息及排名等;一級醫院普遍在科室設立醫保監管員,對網上篩查的醫保數據進行分析和評價。各級醫院呈現出醫保指標持續改進、服務水平持續提升、醫保和醫院相互促進、共同發展的格局。
3.4 監管成效初步顯現
通過建立“三庫兩制一系統”基礎管理體系,醫保經辦機構從簡單、被動的支付方,轉為積極主動的醫療服務引導者、醫療質量監督者及參保人權益維護者等多重角色。在對醫療機構的監管上,從單純的“協議管理”延伸為“事前協議約束、事中數據監測、事后綜合評定”的更為專業、高效和有力的“全程監督”。2012年,通過信息化審核監控系統篩查后的實地稽核,查出不符合單病種病例507人次,共處理違規定點醫療機構120家,同比增長56%,違規扣款292萬元,收繳違約金524萬元,扣除保證金95萬元,共計911萬元,同比增長143%。
[1] 鄭功成.中國社會保障改革與發展戰略—理念、目標與行動方案[M].北京:人民出版社,2008.
[2] 國鋒.醫療保險中的道德風險[M].上海:上海社會科學院出版社,2010.
[3] 黃燕.醫改醫管贏策略[M].北京:清華大學出版社,2012.
[4] 王虎峰.深入認識基本醫保在醫改中的作用[J].中國醫療保險,2012,45(6):12-14.

