無創呼吸機對阻塞性睡眠呼吸暫停低通氣綜合征炎癥反應的影響分析
桑雪梅
(梁山縣人民醫院呼吸科,山東 濟寧, 272000)
阻塞性睡眠呼吸暫停低通氣綜合征以睡眠打鼾、呼吸暫停和白天嗜睡為主要表現。阻塞性睡眠呼吸暫停低通氣綜合征患者睡眠時反復發生上氣道塌陷、阻塞,可引起通氣不足,造成間歇性缺氧、高碳酸血癥以及睡眠結構素亂,未能有效治療則對患者的健康造成影響。對于該病的治療在現實中也只是依據患者的實際癥狀進行針對性的治療。大部分患者會在睡眠期間出現反復上氣道阻塞的情況,由此則容易導致患者產生間歇的缺氧,進一步導致機體出現缺血再灌注類似的損傷。活性氧能夠加快機體炎癥因子快速的產生,而據相關的研究顯示,炎癥因子在阻塞性睡眠呼吸暫停低通氣綜合征的發病中,特別是和心血管的并發癥具有密切的關聯,所以,在臨床中針對此病的治療,降低炎癥因子的水平非常重要。本研究選擇2019年5月~2021年1月在梁山縣人民醫院治療的110例患者進行研究,探討無創呼吸機對阻塞性睡眠呼吸暫停低通氣綜合征炎癥反應的影響,現將研究結果報道如下。
1 資料與方法
1.1 一般資料
選擇2019年5月~2021年1月在梁山縣人民醫院治療的110例患者進行研究,所有患者經過《阻塞性睡眠呼吸暫停低通氣綜合征診療指南》診斷。運用隨機數表法分為對照組和試驗組,每組55例。試驗組中,男33例,女22例;年齡28~60歲,平均年齡(39.28±3.64)歲。對照組中,男35例,女20例;年齡27~60歲,平均年齡(40.04±3.55)歲。兩組患者的一般資料比較,差異無統計學意義(>0.05),可進行組間比較。患者及其家屬充分了解研究相關內容后,自愿簽署同意書。本研究已獲得梁山縣人民醫院醫學倫理委員會批準。
1.2 納入與排除標準
納入標準:①經臨床確診為阻塞性睡眠呼吸暫停低通氣綜合征;②無精神疾病和意識清醒;③初次就診;④均有足夠的余留牙、沒有顳下頜關節疾病史;⑤年齡<60歲。
排除標準:①繼發性高血壓;②上呼吸道感染;③患腫瘤和肝腎疾病;④存在影響上氣道的病理因素。
1.3 方法
對照組采用口腔矯治器治療,開展健康宣教、運動訓練,采用沃眠OsciMed下頜前伸式口腔矯治器,由口腔科醫師評估患者口腔情況后,取模定制;制訂鍛煉計劃,1 h/次,并固定在一個時間段,4次/周。
試驗組采用無創呼吸機(生產企業:澳大利亞ResMed公司,型號:瑞思邁呼吸機S9 Autoset)進行治療,設定模式為固定壓力,然后依據患者實際情況設定壓力參數,壓力為8~18 cmHO,治療時間每天晚上>5 h,總共治療1個月。
1.4 觀察指標
對比兩組患者在治療前和治療后的多導睡眠監測相關指標和炎性指標及主觀睡眠質量。多導睡眠監測主要是記錄患者呼吸紊亂指數(AHI)、氧減指數(ODI)、最低血氧飽和度、平均血氧飽和度。炎性指標主要是血清C-反應蛋白、內皮素-1、TNF-α,在治療前后對所有患者抽血檢查,于清晨采集靜脈血3~5 mL,然后離心處理,運用全自動生化分析儀(生產企業:南京賽格斯醫療科技有限公司,型號:SA680)檢測,檢測方法為酶聯免疫吸附法。睡眠質量通過使用匹茲堡睡眠質量指數(PSQI)評定,此共分7個因子,即睡眠時間、睡眠效率、睡眠質量、入睡時間、日間功能障礙、催眠藥物、睡眠障礙,得分在0~5分為睡眠質量很好,得分在6~10分為睡眠質量還行,得分在11~15分為睡眠質量一般,得分在16~21分為睡眠質量很差。
1.5 統計學分析
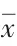
2 結果
2.1 兩組患者睡眠監測相關指標比較
治療前,試驗組和對照組的ODI、AHI、最低血氧飽和度、平均血氧飽和度等指標比較,差異無統計學意義(>0.05);治療后,試驗組和對照組的ODI、AHI等指標均低于治療前,且試驗組低于對照組,差異有統計學意義(<0.05)。試驗組和對照組的最低血氧飽和度、平均血氧飽和度均高于治療前,且試驗組患者顯著高于對照組,差異有統計學意義(<0.05)。見表1。
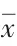
2.2 兩組患者血清C-反應蛋白、TNF-α、內皮素-1水平比較
治療前,試驗組和對照組的C-反應蛋白、TNF-α、內皮素-1等指標比較,差異無統計學意義(>0.05);治療后,試驗組和對照組的C-反應蛋白、TNF-α、內皮素-1等指標低于治療前,且試驗組患者顯著低于對照組,差異有統計學意義(<0.05)。見表2。
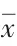
2.3 兩組患者的PSQI評分比較
治療前,兩組患者的PSQI評分和總分比較,差異無統計學意義(>0.05);治療后,試驗組和對照組患者的PSQI評分和總分低于治療前,且試驗組患者PSQI評分和總分顯著低于對照組,差異有統計學意義(<0.05)。見表3。
3 討論
當前在臨床中,阻塞性睡眠呼吸暫停低通氣綜合征的發病人數不斷的增長,由此受到越來越多的民眾和學者的關注和重視。阻塞性睡眠呼吸暫停低通氣綜合征屬于氧化應激性的一類病證,特點是睡眠中出現間歇性的低氧現象,和缺血再灌注損傷十分相似。目前對其治療多使用藥物、手術、生活干預、呼吸機等。口腔矯治器也是治療阻塞性睡眠呼吸暫停低通氣綜合征的重要手段,2015年美國睡眠醫學會重新修訂的口腔矯治器臨床使用指南,不再強調阻塞性睡眠呼吸暫停低通氣綜合征的嚴重程度。近些年來,無創呼吸機的不斷深入應用,在臨床中對阻塞性睡眠呼吸暫停低通氣綜合征的治療效果較好,并且操作簡單,不會對患者造成創傷,效果較好。
本研究結果顯示,使用不同方法治療后,試驗組和對照組的ODI、AHI等指標均低于治療前,但試驗組患者顯著低于對照組,差異有統計學意義(<0.05)。試驗組和對照組的最低血氧飽和度、平均血氧飽和度高于治療前,且試驗組患者顯著高于對照組,差異有統計學意義(<0.05)。說明經過治療可以改善患者的睡眠質量。因多數阻塞性睡眠呼吸暫停低通氣綜合征患者發病機制在于上呼吸道狹窄,而無創呼吸機治療則是通過將持續的氣流送入氣道,進而促使患者睡覺期間進行吸氣時對氣流的要求得到保障,由此降低了呼吸時的做功,進一步避免二氧化碳重復的吸入。并且在睡眠期間對睡眠加以監測,通過有效的觀察呼吸事件和血氧飽和度對壓力進行調節,進而促使阻塞性睡眠呼吸暫停低通氣綜合征所導致的呼吸暫停和缺氧得到糾正,最終有效的改善了患者AHI、ODI及最低血氧飽和度水平。另外,試驗組和對照組的C-反應蛋白、TNF-α、內皮素-1等指標低于治療前,且試驗組患者顯著低于對照組,差異有統計學意義(<0.05)。由此提示運用無創呼吸機可以更有效的降低C-反應蛋白、內皮素-1、TNF-α的水平,減輕患者的炎癥反應,考慮主要是無創呼吸機治療通過增加外周化學感受器、呼吸中樞對低氧及高碳酸血癥的敏感性,使得上氣道肌群調節作用增強,上氣道阻塞減輕,從而對交感神經的過度興奮進行抑制,外周血阻力降低,而血管內皮損傷也會隨著缺氧的改善而逐漸減輕,內皮相關活性物質分泌均衡,炎癥反應減少,進而降低患者體內的炎性水平。
研究結果還顯示,在生活質量方面,治療后試驗組和對照組患者的PSQI評分和總分低于治療前,且試驗組顯著低于對照組,差異有統計學意義(<0.05)。說明使用無創呼吸機對于改善患者睡眠質量方面的作用更有效果,此主要是通過長時間的無創呼吸機治療,進一步改善了呼吸中樞在應對氧氣或二氧化碳吸入水平異常時的閾值,使得呼吸調節功能得以改善,通氣及氧合都得到較大程度的提高,睡眠結構恢復,交感神經活性降低,嗜睡也明顯的改善,由此提升了睡眠質量。孟慶華等對無創呼吸機對阻塞性睡眠呼吸暫停低通氣綜合征的研究與本研究結果基本相同。
綜上所述,臨床利用無創呼吸機可以有效改善阻塞性睡眠呼吸暫停低通氣綜合征患者的睡眠監測中的各項相關的指標,并且還能降低炎癥反應,改善患者的睡眠質量,無創呼吸機操作簡單,不會對患者造成創傷,有效改善了患者阻塞性睡眠呼吸暫停低通氣綜合征的不良癥狀,由此提升了患者的日常生活質量,被廣大患者逐漸的認可和接受,因此可在臨床中應用。

