多黏菌素B鞘內/腦室內注射聯合腰大池置管引流對顱內腫瘤術后并發顱內感染的治療效果
楊 霞 都歡歡 馬 青 魏怡文
顱內腫瘤起源于腦、腦膜、神經、血管及腦附件而生長在顱腔的新生物,其年發生率占全身各種腫瘤的1%~3%,致殘率高、病死率高,預后差并且治療困難[1]。目前手術仍是治療顱內腫瘤的主要方法。近年來隨著微創技術的發展,顱內腫瘤手術逐漸可以做到創傷小、術野寬廣、操作簡便、腫瘤全切率高、并發癥少[2],但在手術過程中原本封閉的腦部環境被破壞,術后顱內感染發生率仍然較高[3]。有研究表明由于血腦屏障的存在,突破血腦屏障的注射用藥方法逐漸應用于顱內腫瘤術后并發顱內感染患者,并逐漸得到認可[4]。本研究分析多黏菌素B鞘內/腦室內注射聯合腰大池置管引流對顱內腫瘤術后并發顱內感染的治療效果,現報告如下。
1 資料與方法
1.1 一般資料
選取2019年1月至2020年3月我院顱內腫瘤術后并發顱內感染患者54例作為研究對象,納入標準:①成年患者、性別不限;②顱內感染標準[5]:a.手術3 d后體溫>39 ℃、體溫無下降趨勢或下降后又突然上升,b.腦脊液白細胞>500×106L、細菌培養陽性,c.腦脊液糖定量<2.2 mmol/L、蛋白質含量>450 mg/L、中性粒細胞均>75%、腦脊液渾濁、微黃或有絮狀物等,d.腦膜刺激征陽性、意識障礙;③患者家屬知情同意研究內容;④研究所需要的臨床資料齊全。排除標準:①高血壓、血腫等其他嚴重疾病患者;②其他心腦血管疾病史;③其他惡性腫瘤患者;④既往顱腦手術病史。所有研究對象按照治療方案的不同分為2組,對照組26例、觀察組28例。對照組患者男性15例,女性11例;年齡25~69歲、平均(43.9±4.2)歲;膠質瘤20例,非膠質瘤6例。觀察組患者男性17例,女性11例;年齡27~69歲、平均(44.1±3.8)歲;膠質瘤21例,非膠質瘤7例。2組一般資料具有均衡性,組間差異無統計學意義(P>0.05)。本研究內容符合醫學倫理學要求。
1.2 方法
對照組給予靜脈注射多黏菌素B聯合腰大池置管引流治療,患者側臥位,局部麻醉條件下于腰椎3~5行硬膜外穿刺,應用18號硬膜外套管針、針尖略上斜,待腦脊液流出后置入9~12 cm軟硅膠管于腰大池,硅膠管末端連接無菌引流瓶,常壓閉式引流并觀察腦脊液流量、形狀等,控制引流速度,3~5滴/min、200 ml/d;靜脈注射多黏菌素B,每日450000單位。觀察組給予多黏菌素B鞘內/腦室內注射聯合腰大池置管引流治療,腰大池置管引流操作完全同對照組,多黏菌素B給藥為鞘內/腦室內注射,每12 h給藥50000單位。2組均根據個體情況治療1~2周。
1.3 觀察項目及判斷標準
觀察記錄2組的療效、恢復時間、體溫及顱內壓、腦脊液相關指標。療效判定參照衛計委頒布的《抗菌藥物臨床應用指導原則(2015年版)》[6]綜合癥狀、體征及血液和腦脊液檢查結果進行,痊愈:體溫恢復正常,其他癥狀、體征、實驗室檢查及病原學檢查均恢復正常;顯效:體溫恢復正常,癥狀、體征、實驗室檢查和病原學檢查中有1項未恢復正常;進步:治療后病情有好轉,但各類指標未達到正常;無效:治療后病情無明顯改善或加重;痊愈、顯效、進步為總有效。腦脊液相關指標包括腦脊液中白細胞、蛋白質、葡萄糖、腺苷脫氫酶水平,取患者腦脊液5 ml,離心徹底分離白細胞及其他有形成分,取上清液經全自動生化分析儀檢測。
1.4 統計學處理
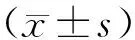
2 結果
2.1 2組臨床療效比較
觀察組、對照組總有效率分別為92.8%、84.6%,觀察組略高于對照組,但差異并無統計學意義(χ2=0.281,P>0.05)。見表1。

表1 2組臨床療效比較(例,%)
2.2 2組恢復時間比較
觀察組的臨床癥狀改善時間、感染控制時間和住院時間均顯著短于對照組,差異均有統計學意義(P<0.05)。見表2。

表2 2組恢復時間比較
2.3 2組體溫及顱內壓比較
治療前2組體溫及顱內壓比較差異均無統計學意義(P>0.05);治療后2組的體溫及顱內壓均顯著降低(P<0.05),并且觀察組顯著低于對照組(P<0.05)。見表3。
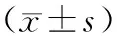
表3 2組體溫及顱內壓比較
2.4 2組腦脊液相關指標比較
治療前2組腦脊液中白細胞、蛋白質、葡萄糖、腺苷脫氫酶水平差異均無統計學意義(P>0.05);治療后2組以上各指標均顯著改善(P<0.05),并且觀察組相對于對照組改善更明顯(P<0.05)。見表4。
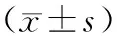
表4 2組腦脊液相關指標比較
3 討論
顱內感染是顱內腫瘤術后的常見并發癥之一,致殘、致死風險高[7-9],是較為嚴重的醫院感染,波及腦、脊髓,被覆組織及其鄰近的解剖結構,因感染部位特殊,大部分抗菌藥物不能透過血-腦屏障發揮良好的抗感染效果,病情控制具有一定難度。此外,因為近年來神經外科微創技術的發展,顱內腫瘤的高風險、高難度手術增多,術后顱內感染的防治工作成為臨床熱點和難點[10-11]。
2組患者均進行了腰大池置管引流,這是一種通過腰椎穿刺將引流管放置于腰大池內,對腦脊液進行引流的治療方法,既可以降低顱內壓,也可通過觀察腦脊液性狀來了解顱內感染狀況,在神經外科圍手術期中的應用安全、有效[12-13]。腰大池引流術能持續引流腦脊液,促進腦脊液的循環,減少異常腦脊液的刺激,緩解顱內感染癥狀,并且具有創傷小、方法簡便易行、成功率高、可避免反復穿刺的優點[14-15]。王斌等[16]報道腰大池引流能迅速、有效降低顱內壓,有利于保護腦組織,但亦需注意引流相關并發癥。2組在腰大池置管引流的同時,應用多黏菌素B抗感染,其是由多粘芽胞桿菌產生的一組多肽類抗生素,除變形桿菌外幾乎對所有革蘭陰性桿菌均有抗菌作用,而且對耐氨基糖苷類、耐第三代頭孢菌素菌以及綠膿假單胞菌或其他敏感菌所致的嚴重感染效果肯定[17-18]。研究2組不同之處在于對照組靜脈給予多黏菌素B抗感染,觀察組鞘內/腦室內注射給藥,結果顯示觀察組總有效率略高于對照組,但差異并無統計學意義,這與楊曉文等[19]的研究結果存在一定差異,其研究顯示鞘內/腦室內注射給藥多黏菌素B總有效率顯著高于靜脈給藥,可能與樣本個體及樣本量較少有關。本研究中觀察組患者所需恢復時間更短,體溫及顱內壓均降低更顯著,腦脊液相關指標改善更明顯,均與對照組體現了統計學差異,這與楊曉文等[19]、孫書光[20]的研究結果相符合。鞘內/腦室內注射給藥是通過腰穿將藥物直接注入蛛網膜下腔,不經過血-腦屏障可使藥物隨腦脊液循環自然到達蛛網膜下腔各腦池,并彌散在整個腦室系統,并很快達到有效的血藥濃度,從而彌散在腦脊液中發揮治療作用,并且短期反復給藥,維持藥物有效濃度,是一種較好的給藥途徑和治療顱內感染的方法[21-22]。在應用過程一定要嚴格無菌操作,密切觀察腦脊液狀況,防止引流過度,降低侵入性操作帶來的危險。
綜上所述,多黏菌素B鞘內/腦室內注射聯合腰大池置管引流對顱內腫瘤術后并發顱內感染的治療效果顯著,并且能夠改善患者顱內壓和腦脊液成分,促進患者康復。

