25例妊娠子宮破裂臨床分析
趙 珺
子宮破裂是指有或無癥狀的子宮肌層的解剖分離,包括子宮完全破裂和子宮不完全破裂,是孕產期嚴重的危急癥,如未及時發現及救治易導致孕產婦死亡。本文收集本院收治的25例妊娠期子宮破裂患者的臨床資料,對妊娠期子宮破裂的臨床特點、孕期子宮下段瘢痕B超檢查結果、產時胎心監護進行分析。報告如下:
1 資料與方法
1.1 臨床資料 收集2007年10月-2020年10月我院婦產科收治的妊娠期子宮破裂患者25例的臨床資料,患者年齡21~42歲,平均年齡(31.4±5.3)歲;初產婦6例,經產婦19例;孕足月子宮破裂23例,中孕引產2例;所有子宮破裂均經手術證實。
1.2 方法 回顧性分析25例妊娠期子宮破裂患者的臨床資料,對妊娠期子宮破裂的臨床特點、孕期子宮下段瘢痕B超檢查結果、產時胎心監護等進行分析。
2 結 果
2.1 子宮破裂發生的情況、原因、臨床表現 25例妊娠期子宮破裂患者,完全性子宮破裂7例,不完全破裂18例。非瘢痕子宮破裂6例均為初產婦,5例經陰道試產并在產程中出現病理性縮復環和或血尿表現。瘢痕子宮引發的19例中18例為剖宮產術后瘢痕破裂,1例為異位妊娠子宮角部鍥型切除術后瘢痕破裂。見表1。
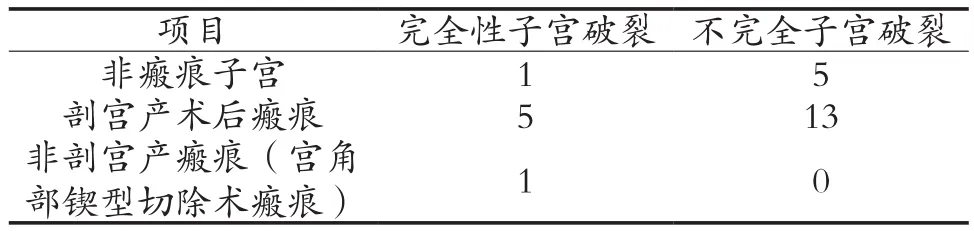
表1 妊娠期子宮破裂的情況
2.2 瘢痕子宮引起子宮破裂的情況、臨床表現及檢查結果 瘢痕子宮19例中4例無產兆擇期手術為不完全破裂;8例有產兆、不完全子宮破裂6例,完全子宮破裂2例;5例TOLAC中不完全子宮破裂3例,完全子宮破裂2例;2例中孕引產為完全破裂。5例TOLAC均有胎監或聽診胎心異常;17例孕足月瘢痕子宮中有10例測量了子宮下段瘢痕厚度,其中9例術中所見子宮下段瘢痕菲薄僅見漿膜層或厚薄不均與B超所測量子宮厚度(21~40 mm)情況不一致,1例術前B超檢查子宮下段肌層缺失與術中所見相符。2例中孕引產患者中1例系異位妊娠宮角部鍥型切除術瘢痕,1例為剖宮產子宮下段“T”型切口瘢痕。見表2。

表2 瘢痕子宮引起子宮破裂的情況(例)
2.3 2 例中孕引產子宮破裂病例病史、臨床表現 1例為孕27+周,因不明原因羊水減少要求引產入院,B超顯示羊水減少、上腹腔有積液。有剖宮產史、1年前因間質部妊娠行腹腔鏡一側子宮角部鍥型切除術。入院實施米菲司酮配伍米索引產,排出妊娠物及清宮次日復查B超時發現宮腔偏底部不均質高回聲,腹腔積液多量,伴有貧血表現,術中發現右側宮角部全層裂開4 cm,胎盤嵌頓于裂口處,活動性出血,腹盆腔大量積血。縫合子宮破裂口,保留子宮。另1例為孕21+3周,產篩染色體異常入院要求引產,有1次剖宮產手術史,米菲司酮配伍米索引產,引產過程中較多陰道流血伴生命體征變化,B超提示盆腹腔多量積液、子宮下段高回聲,立即實施剖腹探查術。術中見腹腔中大量凝血塊,子宮原瘢痕全層裂開,呈倒T型裂口,羊膜囊膨出,予縫合破裂口,保留子宮。
2.4 預后情況 孕足月子宮破裂患者預后良好,僅1例出血1000 mL,新生兒評分正常。2例中孕引產患者出血2000 mL、1600 mL,均經輸血搶救治療。所有病例均行子宮修補術,無子宮丟失,病情好轉出院。
3 討 論
子宮破裂是圍產期嚴重的并發癥之一,典型的子宮破裂具有病理性縮復環、血尿,下腹壓痛、撕裂樣疼痛等臨床表現,一般發生在初產婦分娩過程中。本組6例初產婦中有5例試產出現典型的病理性縮復環等,其對于早期識別子宮破裂很有意義。隨著二胎政策的放開,瘢痕子宮陰道分娩(TOLAC)的開展使瘢痕子宮破裂的比例越來越高,并且瘢痕子宮破裂往往缺乏特異性表現,本組中12例瘢痕子宮未試產即出現不全破裂甚至完全破裂。無法有效預測可能發生的子宮破裂成為TOLAC中最被關注的問題[1]。
3.1 超聲對子宮瘢痕破裂的預測價值 由于超聲的無創性,現階段產檢時大都通過B超常規測量剖宮產的子宮下段瘢痕厚度,希望能通過測量厚度來預測子宮破裂的發生,但結果卻不盡如人意。本組中10例B超孕晚期單次測量子宮下段瘢痕厚度,僅1例術前提示肌層缺失而得以手術證實,其余均與術中所見不一致。為尋找更好的預測方法,王林林等[2]通過定性超聲觀察妊娠晚期子宮下段情況,當發現子宮前壁下段肌層回聲菲薄或連續性缺失或肌層及漿膜層回聲均缺失,則提示發生子宮破裂的概率較高。這種方法優于既往通過定量測量妊娠晚期子宮下段肌層的厚度來預測子宮破裂。Mansour G M等[3]對100例剖宮產瘢痕的孕婦進行三維超聲檢查,顯示三維超聲與手術結果的敏感性為83.3%,特異性為100%,陽性預測值為100%,陰性預測值為99%,準確性為99%。由于其特異性高于敏感性,3D超聲被證明是一種良好的陰性篩選試驗,對子宮瘢痕破裂的預測具有重要價值。
3.2 試產中子宮破裂的識別措施 對于試產中子宮破裂的識別,多項研究發現持續性胎心監護有好的預測作用。羅麗萍等[4]對100例產婦TOLAC過程中持續性胎心監護,認為持續性胎心監護可作為TOLAC過程中早期子宮破裂診斷的重要依據。2019年ACOG剖宮產后陰道分娩指南解讀[1]指出TOLAC子宮破裂最具有共性的就是胎心異常,70%以上都會出現胎兒心動過緩甚至胎心消失,持續電子胎心監護是現階段TOLAC的重要監測手段。本組病例中無論初產子宮破裂、瘢痕子宮破裂(試產)大多有胎心異常,特別是5例TOLAC均出現胎心異常。
3.3 瘢痕子宮中孕引產子宮破裂的治療體會 在本組中有2例瘢痕子宮中孕引產患者。我院對此類引產均常規使用米菲司酮配伍米索,分析此2例瘢痕子宮中孕引產子宮破裂病例有幾點體會:①相比足月妊娠,中孕引產因不用顧及胎兒情況,所以產程觀察重視程度遠遠不及足月妊娠,因缺少預測子宮破裂的胎監監護等手段,故一旦發生子宮破裂,其出血量、對子宮損毀程度往往較足月妊娠更嚴重。所以此類患者須加強產程監護,注意異常陰道流血、異常腹痛等臨床癥狀,必要時B超監護。②2019年ACOG剖宮產后陰道分娩指南解讀[1]指出前次子宮手術創傷嚴重、再次陰道分娩發生子宮破裂風險高,特別是前次為子宮體部剖宮產、子宮“T”形切口、子宮底部、角部切口等等。本組兩例患者一例為兩次妊娠間隔時間較短,1年前腹腔鏡宮角鍥型切除術史;1例為前次剖宮產T型切口瘢痕,均是子宮破裂高危人群。所以對于特殊子宮手術病例,醫師術后不僅要詳細記錄手術情況,并且要詳細告知患者及家屬術中情況,交代避孕及再次妊娠注意事項。接診醫師對前次子宮手術情況要詳細了解,注重子宮破裂風險的評估,制定個體化的引產方案,加強引產中的子宮破裂等監護。
綜上所述,妊娠期子宮破裂主要發生在瘢痕子宮,足月分娩和中孕引產均可發生,此外也可發生于非瘢痕子宮足月分娩。臨床工作中要注重子宮破裂風險評估,詳細回顧病史,密切觀察臨床癥狀,通過B超觀察子宮瘢痕連續性、產程中持續胎心監護,及時發現可能發生的子宮破裂,減少不良結局的發生。

