多節段脊髓型頸椎病患者術前頸椎MRI髓內信號與病情程度及術后預后的關系▲
吳子良 李志彬 郭玉海
(1 廣州中醫藥大學第二臨床醫學院,廣東省廣州市 510000,電子郵箱:2209890091@qq.com;2 廣東省中醫院骨科,廣州市 510000)
在所有類型的頸椎病當中,多節段脊髓型頸椎病(multilevel cervical spondylotic myelopathy,MCSM)可能是癥狀最重、預后最差的一種。約有14.8% MCSM患者的頸椎MRI T2加權成像圖像存在髓內高信號,一般認為該髓內高信號與脊髓長期受壓導致的脊髓軟化和膠質細胞增多有關[1-4]。目前關于髓內信號改變與患者的臨床表現之間的關系仍存在爭議。Wada等[5]研究發現,在MCSM患者中,MRI脊髓高信號與神經功能障礙、癥狀嚴重程度無直接相關性。而近期有學者提出,MCSM患者出現MRI脊髓內信號改變對預測患者術后恢復情況有一定意義[6]。本文回顧性分析51例MCSM患者的臨床資料,探討頸髓MRI圖像出現髓內高信號與患者病情程度以及術后預后的關系。
1 資料與方法
1.1 臨床資料 選擇2017年1月至2019年12月我院骨傷一科收治的51例MCSM患者為研究對象。納入標準:(1)經CT、MRI檢查,癥狀體征符合脊髓型頸椎病的診斷標準[7],且頸椎病變節段在3節或3節以上;(2)曾保守治療但效果不理想,同意行單開門椎板成形手術治療的患者;(3)患者術前、術后有完整的影像學檢查資料,能滿足本研究的需要;(4)既往無頸椎手術史。排除標準:(1)其他類型頸椎病;(2)影像學資料不清晰;(3)合并脊柱腫瘤、急性炎癥或感染等疾病;(4)術后失訪的患者。51例患者中男性38例、女性13例,年齡32~82(61.82±12.07)歲。依據Yukawa信號等級分級[8],將51例患者分為3組: A組(0級,無高信號改變) 14例,B組(1級,中等強度信號) 28例,C組(2級,高信號強度與腦脊液信號接近)9例。
1.2 手術方法 所有患者均行單開門椎板成形手術治療。患者行全身麻醉后取俯臥位,C型臂X光機定位手術節段及位置后,常規消毒鋪巾。取后正中切口,切開皮膚、皮下組織,充分暴露減壓節段的棘突、椎板及兩側關節突。選擇患者病情癥狀較重一側為開門側,較輕側則為門軸側。用電磨鉆或超聲骨刀將開門側椎板全層磨透,直至暴露皮質骨后,用咬骨鉗小心咬除骨皮質;在門軸側,則使用磨鉆將椎板全層打磨至內側皮質,或以超聲骨刀行以深“V”形切開。將椎板緩慢向門軸側掀起,仔細分離,切除椎板與硬膜囊的粘連組織及黃韌帶組織。使用咬骨鉗小心修整小關節,松解并暴露充分硬膜囊,不斷調整直至椎管內空間擴大能達到理想要求。根據患者頸椎形態及開門寬度選擇合適的頸后路固定鈦板系統,用鈦金屬螺釘將鈦板兩頭小心固定于開門側側塊及棘突根部。徹底沖洗后,用吸收性明膠海綿填塞于開門處硬膜外,留置負壓引流系統,逐層縫合傷口。
1.3 觀察指標 (1)行常規序列MRI掃描檢查(GE公司Architect 3.0T MRI儀),測量以下4項指標以評估術前脊髓受壓情況:① 脊髓受壓節段橫斷面積(transverse area,TA),即脊髓受壓最嚴重節段的橫斷面積;② 脊髓壓迫率(compression ratio,CR),在壓迫最重節段的橫斷面上,脊髓中間部分最小前后徑與最寬橫徑的比值;③ 最大脊髓受壓程度(maximum spinal cord compression,MSCC),在矢狀面的T2加權成像圖像上進行測量,MSCC(%)={1-[壓迫最重節段脊髓矢狀徑/(上位正常節段脊髓矢狀徑+下位正常節段脊髓矢狀徑)/2]}×100%;④ 最大椎管侵占率(maximum canal compromise,MCC),在矢狀面的T1加權成像圖像上進行測量,MCC(%)={1-[壓迫最重節段椎管矢狀徑/(上位正常節段椎管矢狀徑+下位正常節段椎管矢狀徑)/2]}×100%。(2)分別于術前、手術3 d后、末次隨訪時,使用日本骨科矯形協會(Japanese Orthopaedic Association,JOA)評分[9]評定神經功能狀態,頸椎JOA評分包括上肢運動功能、下肢運動功能、感覺功能和膀胱功能,總分17分,分數越高提示神經功能受損程度越低。另外,計算末次隨訪JOA改善率,以明確術后神經功能的改善幅度。JOA改善率=(末次隨訪評分-入院時評分)/(17-入院時評分)×100%[10]。
1.4 統計學分析 采用SPSS 22.0統計軟件進行統計學分析。符合正態分布的計量資料以(x±s)表示,3組間比較采用單因素方差分析,兩獨立樣本比較則采用t檢驗,不符合正態分布的計量資料采用[M(P25,P75)]表示,3組間比較Kruskal-Wallis檢驗,組間兩兩比較采用Bonferroni校正法,JOA評分不同時間點比較采用重復測量-廣義線性混合模型估計方程進行;計數資料比較采用χ2檢驗。以P<0.05為差異具有計學意義。
2 結 果
2.1 3組患者一般資料的比較 3組患者性別、年齡、隨訪時間差異均無統計學意義(均P>0.05),具有可比性。C組患者術前JOA評分最低、病程最長(均P<0.05)。見表1。
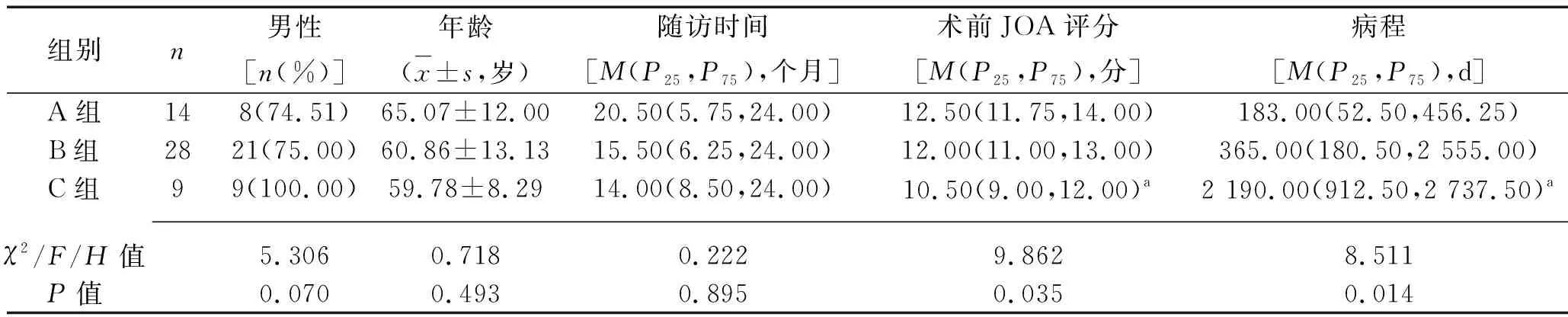
表1 3組患者一般資料的比較
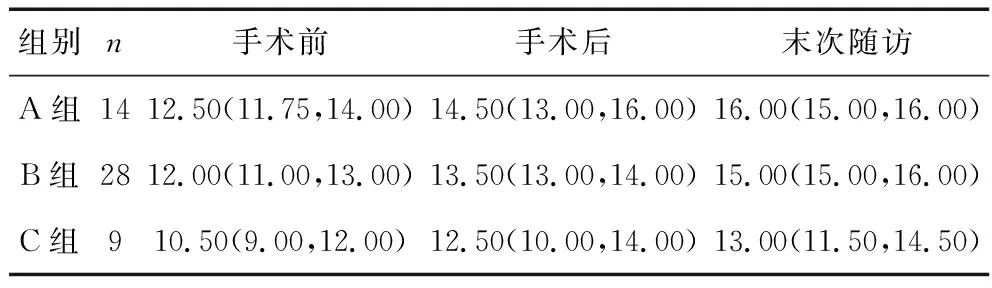
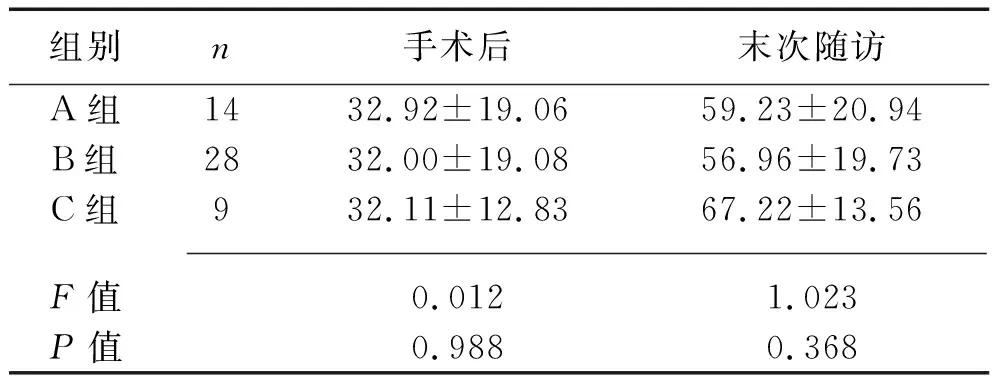
2.2 3組脊髓MRI測量指標的比較 術前,A組、B組、C組患者的CR差異無統計學意義(P>0.05);3組患者TA、MSCC、MCC比較,差異均有統計學意義(P<0.001),其中TA呈A組>B組>C組,MSCC值、MCC均呈A組 表2 3組患者術前CR、TA、MSCC、MCC的比較 2.3 3組JOA評分及其改善率的比較 3組JOA評分比較差異統計學意義(F組間=3.889,P組間=0.027),手術后及末次隨訪時,C組JOA評分均最低,均呈A組>B組>C組;術前、術后、末次隨訪時,3組組內JOA評分比較差異有統計學意義(F時間=19.484,P時間<0.001),3組JOA評分均呈手術前<手術后<末次隨訪,組間與時間有交互效應(F交互=17.359,P交互<0.001),見表3。手術后、末次隨訪時,3組JOA改善率差異均無統計學意義(均P>0.05),見表4。 表3 3組患者不同時間點JOA評分的比較[M(P25,P75),分] 表4 3組患者術后JOA改善率的比較(x±s,%) MCSM患者病情復雜,脊髓受壓迫范圍廣,容易導致脊髓發生病理改變,進而頸椎MRI出現髓內信號改變。在本組51例MCSM患者中有37例(72.55%)術前頸椎MRI檢查顯示髓內高信號改變,提示髓內高信號在MCSM患者中較為常見。目前,關于MCSM患者頸椎MRI顯示頸髓內信號改變對預測患者病情嚴重程度以及術后恢復的價值尚無定論。曲景文等[11]發現,MCSM患者術后MRI復查顯示頸髓內高信號恢復正常時,其感覺、運動神經功能恢復較好,提示術后頸髓內信號恢復與神經功能恢復有關。有學者認為,頸椎MRI顯示頸髓內高信號,提示受壓頸髓可能發生缺血、水腫、囊性變、頸髓軟化、灰質壞死及膠質增生等多種病理改變,進而影響神經功能,故提出術前出現頸髓內信號改變是預測術后預后不良的因素[12-13]。 本研究根據患者頸髓內信號改變情況,按Yukawa信號分級分為0級、1級、2級,結合脊髓病理改變進程,即從早期的缺血水腫,到中期灰質細胞壞死,再到晚期脊髓變性、空洞形成。其中出現0級(無高信號改變)、1級信號(信號模糊,邊界不清)的患者,提示脊髓病理改變處于早中期,屬于可逆性損傷,出現3級信號(明亮的清晰信號)改變的患者,提示病程晚期,可能脊髓出現不可逆性損傷,即使手術治療仍有部分神經功能缺陷。本研究結果顯示,術前TA值呈A組>B組>C組,MSCC值、MCC值均呈A組 綜上所述,MCSM患者脊髓受壓情況復雜,術前MRI檢查出現髓內高等級信號較為常見,頸髓受壓越嚴重,頸椎MRI髓內信號等級越高。單開門椎板成形術治療MCSM有一定效果,但術后神經功能恢復與術前脊髓受壓程度有關,脊髓受壓越重,頸椎MRI髓內信號等級越高者,術后神經功能恢復越差。因此,術前頸椎MRI髓內高信號或對預測MCSM患者病情嚴重度及手術預后有一定的價值。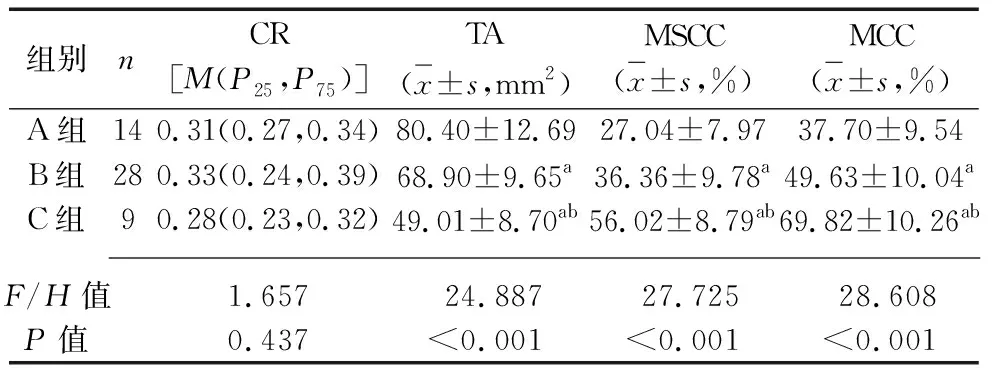
3 討 論

