85例重癥尋常型天皰瘡的臨床分析
田金蘭,方 靜,何鴻義,葉 欣,馮 霞,黎昌強
(西南醫科大學附屬醫院皮膚科,四川瀘州 646000)
天皰瘡是一種以表皮內大皰、皮膚和黏膜糜爛為特征的自身免疫性疾病,以尋常型天皰瘡最常見[1],其中面積大于50%稱為重癥尋常型天皰瘡[2],病情危重,需早期及時治療并控制病情的進一步發展。目前糖皮質激素是治療天皰瘡的首選藥物,對于重癥尋常型天皰瘡往往需要早期系統應用大劑量糖皮質激素,必要時可應用糖皮質激素沖擊治療,甚至免疫抑制劑、靜脈內免疫球蛋白滴注等聯合應用加強療效,多數患者病情可以得到很好的控制[3-5],在3~6年內臨床治愈。但是部分患者對激素治療反應較差,即使早期應用足量的糖皮質激素,皮損仍反復發生、不易控制。現對本院皮膚科2009年1月至2018年6月住院的85例重癥尋常型天皰瘡患者的臨床資料進行回顧分析,分析可能導致激素敏感性降低的原因。
1 研究對象與方法
1.1 研究對象
收集自2009年1月至2018年6月期間在西南醫科大學附屬醫院皮膚科住院治療的重癥尋常型天皰瘡患者的臨床資料,包括患者住院期間皮損控制時間、一般情況、臨床表現、實驗室檢查、院外及院內的治療。所有患者均有典型的皮損表現,組織病理檢查確診為尋常型天皰瘡,皮損受累面積均>50%。
1.2 方法
根據患者皮損控制難易程度進行分組比較,未控制組為使用足量糖皮質激素7 d內皮損仍未控制者,即舊皮損未消退,或新發皮損數目≥3~5個/d,控制組為使用足量糖皮質激素7d內皮損得以控制者,即舊皮損消退,沒有新發皮損或新發皮損<3個/d,尼氏征陰性。分析足量糖皮質激素無法控制病情的原因,并且分析針對這些原因進行的干預措施對皮損控制的效果。對于院外接受過治療并且未控制的患者比較其院外與院內治療上的差異。
1.3 統計學方法
2 結 果
2.1 皮損控制時間
入院后85例患者均按照1.5 mg/kg使用潑尼松或等量的甲潑尼龍,38例(44.71%)患者在使用激素7 d內皮損得以控制。47例(55.29%)患者使用激素7 d內皮損未控制。經過控制血糖、抗感染、糾正低蛋白血癥、聯合免疫抑制劑及靜注人免疫球蛋白等治療,出院時除3例患者皮損未控制因經濟條件自動出院,其余82例患者皮損均控制,見圖1。
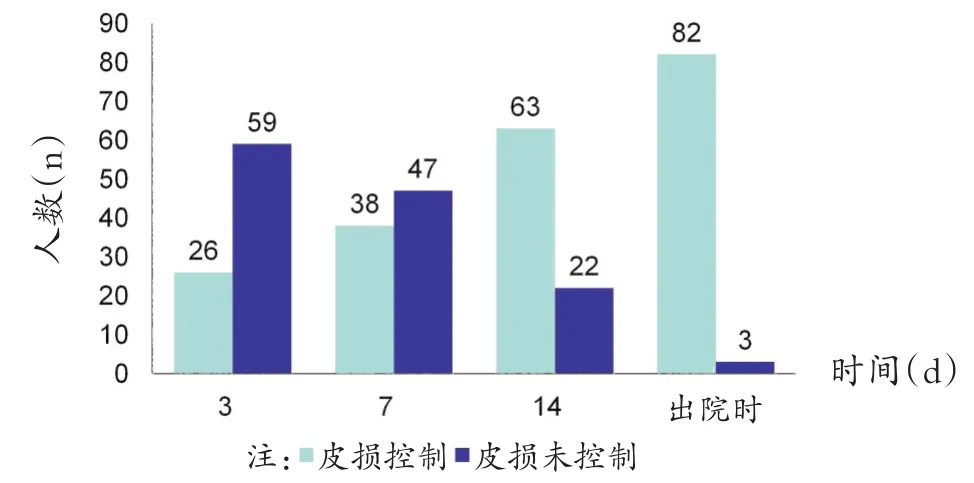
圖1 重癥尋常型天皰瘡患者住院期間皮損控制時間
2.2 一般情況
兩組患者性別分布女性、年齡分布、居住條件、文化程度等方面差異均無統計學意義(P>0.05),控制組住院時間短于未控制組,差異有統計學意義(P<0.05)。見表1。
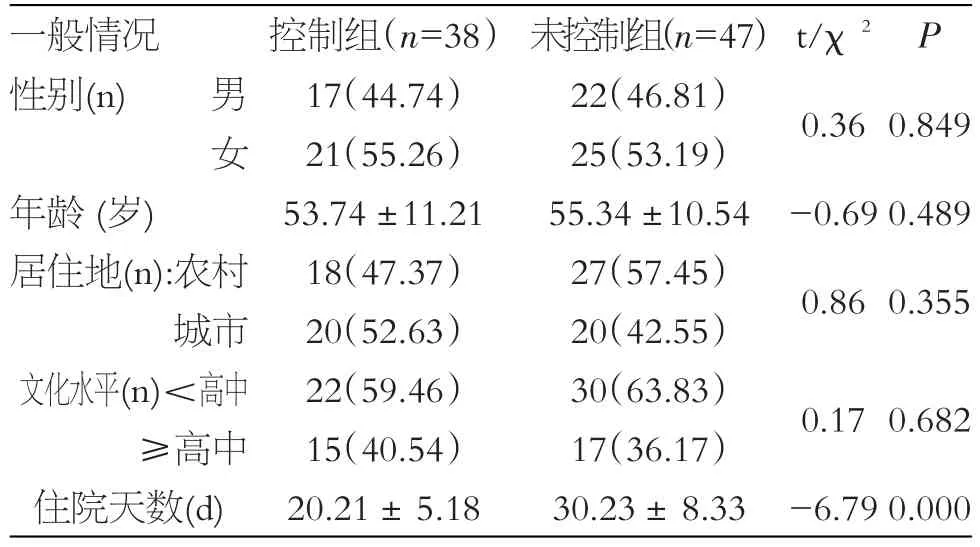
表1 患者的一般情況比較
2.3 臨床表現
未控制組以復發型(78.72%)為主,高于控制組(31.58%),差異具有統計學意義(P<0.05);其中未控制組25例(67.57%)長期不規則大劑量使用激素,高于控制組3例(25%)。兩組患者首發部位均以軀干多見,其次是口腔黏膜,差異無統計學意義(P>0.05),入院時未控制組黏膜受累率(80.85%)高于控制組(28.95%)差異具有統計學意義(P<0.05),以口腔黏膜最常見,其次是外陰黏膜、眼結膜、鼻黏膜,其中7例患者同時累及多個部位黏膜。未控制組病程長于控制組,差異具有統計學意義(P<0.05),見表2。
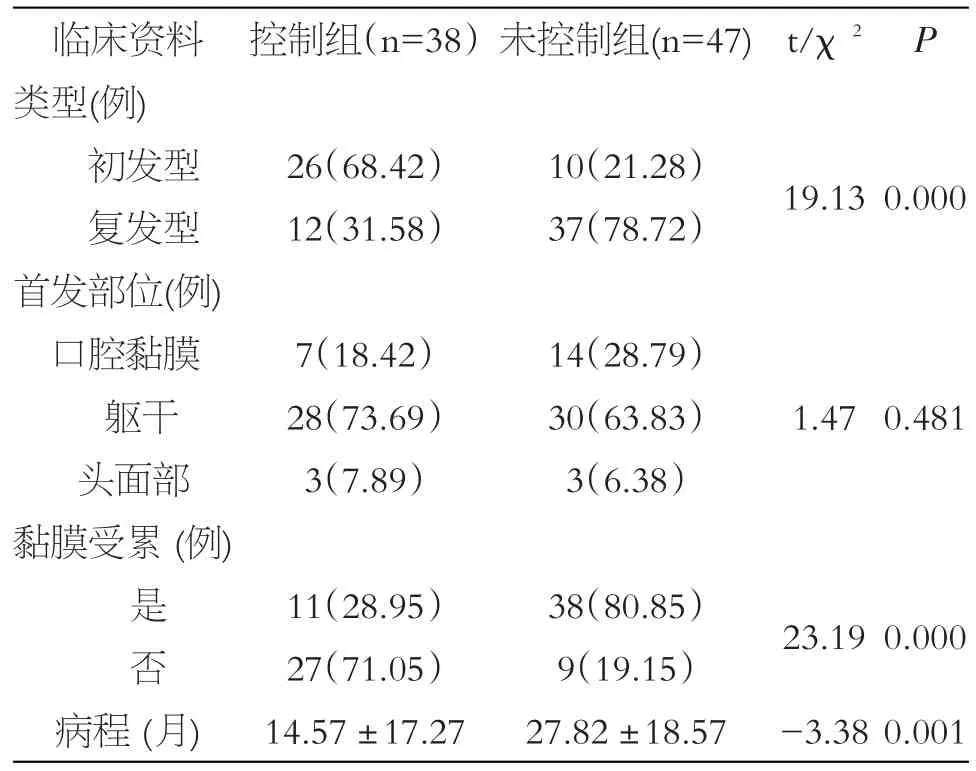
表2 兩組患者臨床資料比較
2.4 兩組患者并發癥的比較
控制組中低蛋白血癥發生率、皮膚感染率、糖尿病并發率均低于未控制組,差異均具有統計學意義(P<0.05)。控制組中的1例系統感染為肺部感染,未控制組5例系統感染為3例肺部感染,1例敗血癥,1例尿路感染,差異沒有統計學意義(P>0.05)。兩組患者電解質異常發生率分別為控制組44.74%,未控制組48.94%,主要是低鉀血癥,其次為低鈣、低鈉,差異沒有統計學意義(P>0.05),見表3。
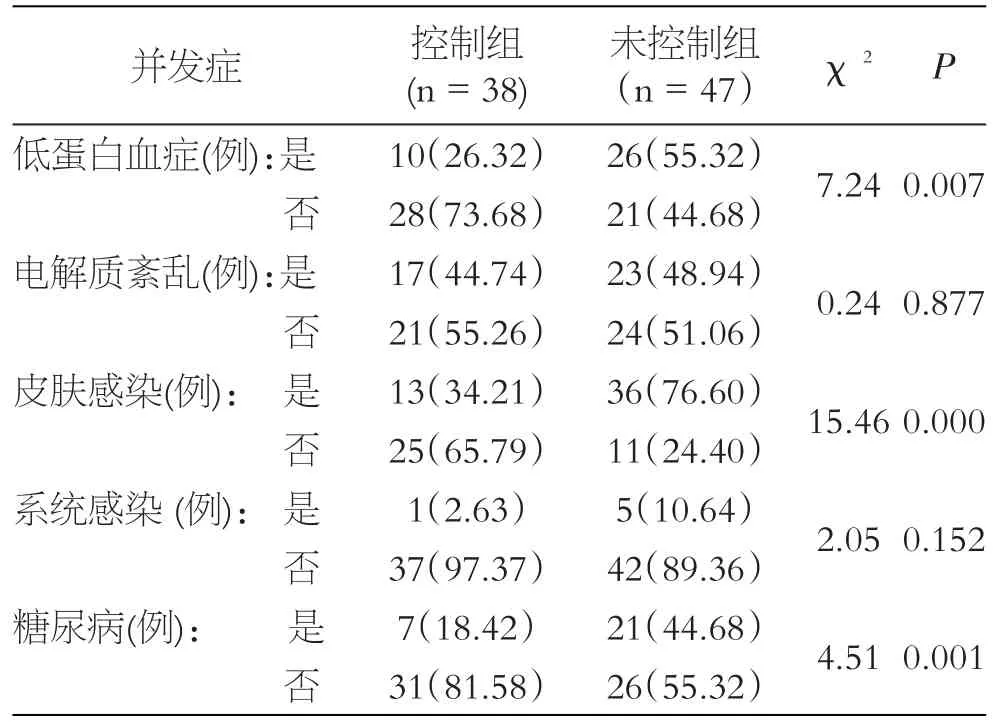
表3 兩組患者并發癥的比較
2.5 早期抗感染、糾正低蛋白、控制血糖對病情控制的影響
對于有并發皮膚感染(n=49)、低蛋白血癥、糖尿病(n=28)的患者,根據入院3~5 d內是否接受過抗感染、糾正低蛋白血癥、控制血糖的治療進行比較發現,早期抗感染、糾正低蛋白血癥、控制血糖,能縮短控制皮損及住院的時間,減少激素使用總量,提高激素的療效,差異均具有統計學意義(P<0.05),見表4。
2.6 患者院外及院內的治療情況比較
85例患者中有27例為經過下級醫院治療并且皮損未控制而轉入本院,這些患者中21例并發皮膚感染,10例并發低蛋白血癥,5例并發糖尿病,其中9例同時并發皮膚感染及低蛋白血癥。在院外均系統應用糖皮質激素治療,未糾正低蛋白血癥、抗感染、控制血糖。入院后在系統應用糖皮質激素治療的同時,進行了積極抗感染、糾正低蛋白血癥、控制血糖,患者在院外及院內最大激素維持時間無差異(P>0.05),院內最大糖皮質激素使用量低于院外,皮損控制情況優于院外,差異有統計學意義(P<0.05),見表5。
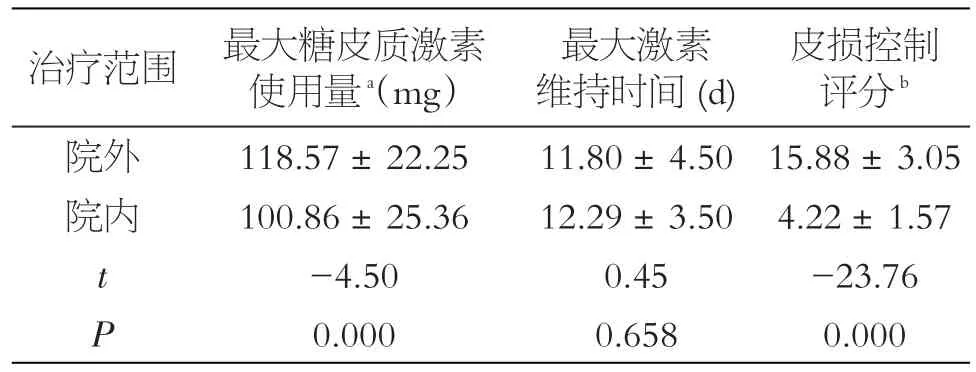
表5 患者院外、院內激素治療的比較
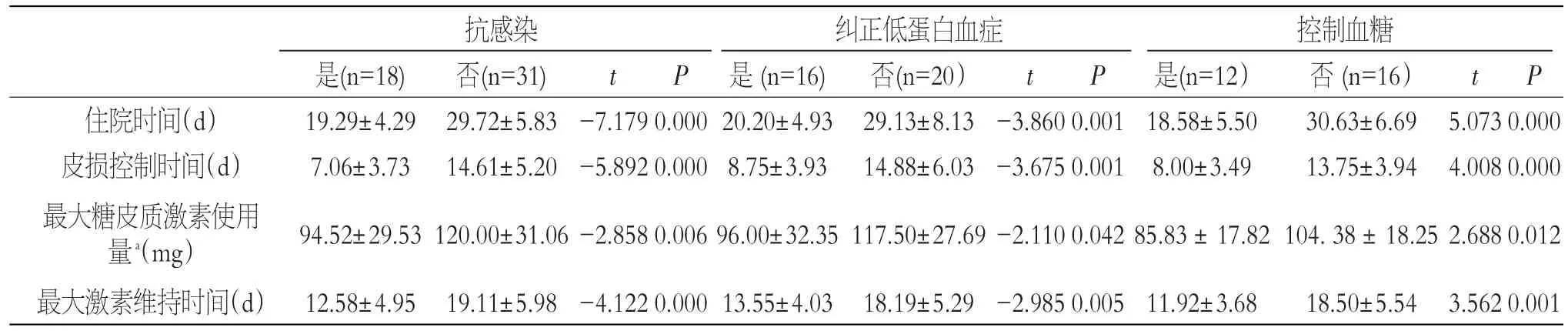
表4 早期控制血糖、抗感染、糾正低蛋白血癥對病情控制的影響
3 討 論
重癥尋常型天皰瘡的治療以早期應用足量糖皮質激素為主,或聯合免疫抑制劑。在臨床中常常發現,部分患者入院后即使使用大劑量糖皮質激素,皮損仍控制不佳,不易愈合,或在激素減量的過程中,皮損有所反復。特別對于皮損面積廣、伴有感染、黏膜損害及反復住院的患者,如果不及時控制,則預后差,死亡率高[7]。
在本次研究中發現有55.29%患者在應用足量糖皮質激素7 d內,皮損仍不易控制,這些患者一般情況差,年齡大,病程長,多在1年以上,70%以上皮損多次復發,黏膜受累率高,占80.85%,而黏膜部位的皮損愈合較慢,特別是累及口腔黏膜時,對激素治療反應差,與已有研究結果相一致[8-9]。入院前部分患者長期不規律使用糖皮質激素治療,導致對激素敏感性降低[10],入院后即使應用大劑量糖皮質激素,臨床癥狀仍沒有改善,本研究中,患者經過聯合免疫抑制劑、應用靜注人免疫球蛋白后,病情得以控制。其次部分患者依從性差,擔憂過多,容易對治療產生抵抗情緒,中途放棄治療從而導致本病反復、難治[11-12],因次需加強與患者的溝通。在早期使用激素治療的同時如果未能及時對并發癥進行篩查及干預,也會影響皮損的愈合。感染是天皰瘡最常見的并發癥,有研究指出皮膚感染率甚至高達50%以上[13],例如口腔念珠菌感染、單純皰疹病毒感染、皮膚軟組織感染等[14],特別是重癥型,糜爛面廣,如果單用激素,皮損不易控制,且容易進一步加重病情[15],同時感染影響激素治療效果,增加糖皮質激素用量[16]。本研究中發現,對于并發感染的患者來說,早期應用激素治療的同時,進行抗感染治療,皮損在較短的時間便得以控制,顯著提高了療效。低蛋白血癥是影響皮損愈合的另一個重要因素,重癥天皰瘡患者因蛋白質大量流失易繼發低蛋白血癥。本研究中,42.35%的患者白蛋白不同程度的降低,而對于早期糾正低蛋白血癥的患者,皮損控制時間短于未糾正的患者,低白蛋白血癥直接影響激素治療的效果,此前已有文獻報道低白蛋白血癥影響天皰瘡患者皮損的緩解率,并且加重病死率[17]。既往研究發現在天皰瘡治療中糖皮質激素可誘導糖尿病發生[18],而糖尿病可影響皮損愈合,增加激素用量[19],與本研究結果一致。因此在天皰瘡治療中,應早期監測及控制血糖。對于難治型重度尋常型天皰瘡,國外研究發現利妥昔單抗具有較好的療效[20-21],但仍需要進一步大量臨床研究來證實。
重癥尋常型天皰瘡病情反復,經久不愈,與既往長期不規則使用激素、血糖控制不佳、繼發感染和低蛋白血癥導致的激素敏感性降低相關。因此,在應用足量糖皮質激素治療的同時,早期篩查是否存在糖尿病、感染、低蛋白血癥等影響激素治療的因素,及早明確,制訂個體化治療方案,對控制重癥天皰瘡的病情,促使患者早日康復有重要的意義。
4 結 論
重癥尋常型天皰瘡患者部分病情反復,足量糖皮質激素不易控制,原因是由于既往長期不規則大劑量使用激素致病情復發加重、繼發感染、低蛋白血癥和血糖控制不佳而導致對激素敏感性降低,及早發現并予以糾正,對病情的控制有重要意義。

