3.0磁共振高分辨成像技術在剖宮產術后疤痕妊娠診斷中的臨床應用價值研究
趙沁萍,丁 可,黃建寧,黃瑞歲,陳 炯,王大成,劉滿榮
(南寧市第二人民醫院 廣西 南寧 530031)
子宮疤痕妊娠是指妊娠物種植于剖宮產子宮切口疤痕處,妊娠物向子宮腔內或/和宮腔外生長,是一種特殊類型的異位妊娠。隨著胚胎的發育及滋養細胞在肌層植入深度的增加,易發生子宮破裂、大出血等,甚至危及生命,因此瘢痕妊娠的早期診斷至關重要[1]。以往疤痕妊娠的診斷主要依賴B超檢查,其檢查準確率較高,但超聲很難對肌層及宮旁組織的病變進行評價[2];而MRI能夠清楚地顯示剖宮產術后子宮疤痕的厚度及位置,妊娠囊與子宮疤痕的關系及絨毛植入子宮肌層的深度和侵入鄰近組織的情況,明確子宮有否出血;彌散加權成像(DWI)及動態增強為病變提供了更多影像信息;MRI對妊娠囊的定位、疤痕處子宮肌層的厚度、絨毛的侵入情況等有著其他影像學檢查無法比擬的優勢,將會為臨床治療方案的選擇,尤其是手術術式的選擇提供更有效的依據[3],因此,對剖宮產后疤痕妊娠患者進行MR檢查,在指導臨床治療及患者預后起重要作用。
1 資料與方法
1.1病例資料
收集2016年1月—2018年7月我院經手術及病理證實為疤痕妊娠的41例患者,均行MRI和超聲檢查。41例患者年齡22~45歲,平均34.6歲。41例均有剖宮產史,除1例3次12例2次,其余均為1次剖宮產史;此次妊娠距離上次剖宮產手術時間1~16年;臨床表現:41例患者均有停經史,時間在42~93d,32例有陰道流血,27例伴下腹部不適;血絨毛膜促性腺激素均明顯升高(23.51~76800.00IU/L)。
1.2 超聲檢查
采用日立Ascendus圖騰B超儀;經陰道超聲探頭,頻率為7.5MHZ,仰臥取膀胱截石位,將探頭經陰道對子宮、雙附件及盆腔進行掃描、觀察、并記錄。
1.3 MRI檢查
采用Siemens Magnetom Verio 3.OT用超導型磁共振掃描儀。采用體部表面線圈,患者取仰臥位,自恥骨聯合下緣掃描至子宮底部。掃描序列:TSE T2WI序列冠、矢狀位:TR 4400,TE 117ms;TSE T2WI壓脂序列矢狀位:TR 5000,TE 85ms;TSE T1WI序列矢狀位:TR 717,TE 12ms;TSE T2WI壓脂序列橫軸位:TR 4770,TE 74ms;TSE T1WI序列橫軸狀位:TR 753,TE 11ms;層厚4mm,層間距1mm。DWI序列(b值為50、800、1000s/mm2):TR 7600ms,TE 90ms,層厚 4mm,層間距1mm,FOV 260 mm×221mm;動態增強:采用3D VIBE序列軸位及矢狀位:TR4.8ms,TE 2.1ms,層厚 1mm,層間距0.2mm,翻轉角=9°。
1.4 圖像觀察
由3名副主治醫師采用雙盲法獨自閱片,分析MRI圖像并達成統一意見;觀察內容:子宮疤痕位置及相應子宮肌層厚度、妊娠囊與子宮疤痕的關系、妊娠囊大小及其信號特點,以及植入子宮疤痕的深度及與周圍組織的關系。
1.5 統計學方法
以手術及病理結果作為金標準,將MRI結果與病理結果對照,計算出超聲及MRI對CSP的診斷準確率及誤診率。
2 結果
2.1 CSP超聲表現:本組41例,診斷正確39例,妊娠組織主要位于子宮下段前壁剖宮產
切口處;妊娠囊大小(1.0cm×1.2cm×0.9cm~4.8cm×5.6cm×5.4cm);子宮下段前壁疤痕處肌層最薄在0.1~0.3cm 17例,大于0.3cm 26例,孕囊達漿膜層2例,子宮疤痕顯示不清5例;39例中,33例表現為孕囊型,呈較均勻無回聲團,其中28例見胚芽,20例見原始心管搏動,10例見卵黃囊;6例表現為混合包塊型,呈混合回聲團,并有不規則液暗區。39例CPS顯示子宮內膜均增厚,內膜厚度0.8~1.2mm;彩色多普勒血流顯像示32病變周邊可探及血流,其中 28例疤痕周圍血流豐富(圖一5);誤診2例,其中一例誤診為宮頸管妊娠,另外一例誤診為不全流產,診斷正確率為95.12%。
2.2 MRI表現
41例CSP患者,MRI檢查均診斷明確,無一例誤診,正確率為100%;MRI檢查矢狀均清楚顯示疤痕位于子宮前下壁及峽部前壁,呈稍長T1稍短T2信號,部分稍短T2信號內見稍長T2信號,局部子宮壁凹陷;妊娠囊位于子宮下段前壁疤痕處,大小1.2cm×1.6cm×1.4cm~5.6cm×4.6cm×5.5cm;41例CSP中,34例子宮下段峽部均不同程度變薄,厚度在0.1~0.3cm有13例,大于0.3cm的有21例,5例子宮肌層完全中斷妊娠囊達漿膜層,2例妊娠囊突破漿膜層達膀胱頂層,局部與膀胱頂后壁分界不清(圖二1~4);本組病例中30例妊娠囊呈類圓形或橢圓形長T1長T2囊狀信號影(圖一);6例妊娠囊以長T1長T2信號為主,其中1例囊內可見等T1稍長T2胚芽,其余5例囊內見小斑片狀長T1短T2信號;增強掃描囊壁較明顯強化,囊壁光滑,囊內除1例胚芽強化外,其余囊內均無強化(圖一3);5例表現為不規則包塊狀,病灶信號不均勻,T1WI、2WI等低高混雜信號(圖二1~4) ,部分病灶邊緣可見增多增粗的流空血管影(圖二1~2),增強掃描包塊明顯不均勻強化,呈斑片狀、樹芽狀、結節狀強化(圖二3);DWI呈混雜信號(圖二5)。其他表現:子宮內膜增厚6例;盆腔積液27例;宮腔或宮頸內積血18例;子宮肌瘤8例;子宮頸囊腫7例;子宮腺肌癥6例。
2.2 病理結果
41例病變顯示均含有胎盤絨毛(圖二6)和(或)蛻膜組織,其中2例含有早期退變的絨毛。
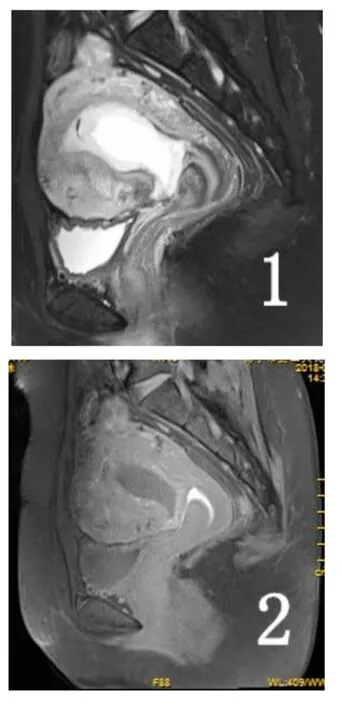
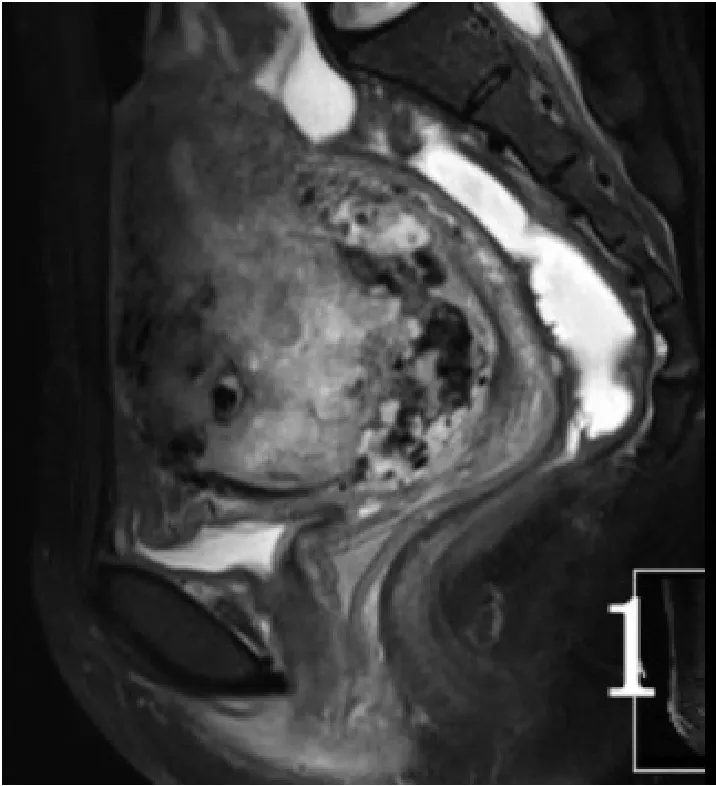
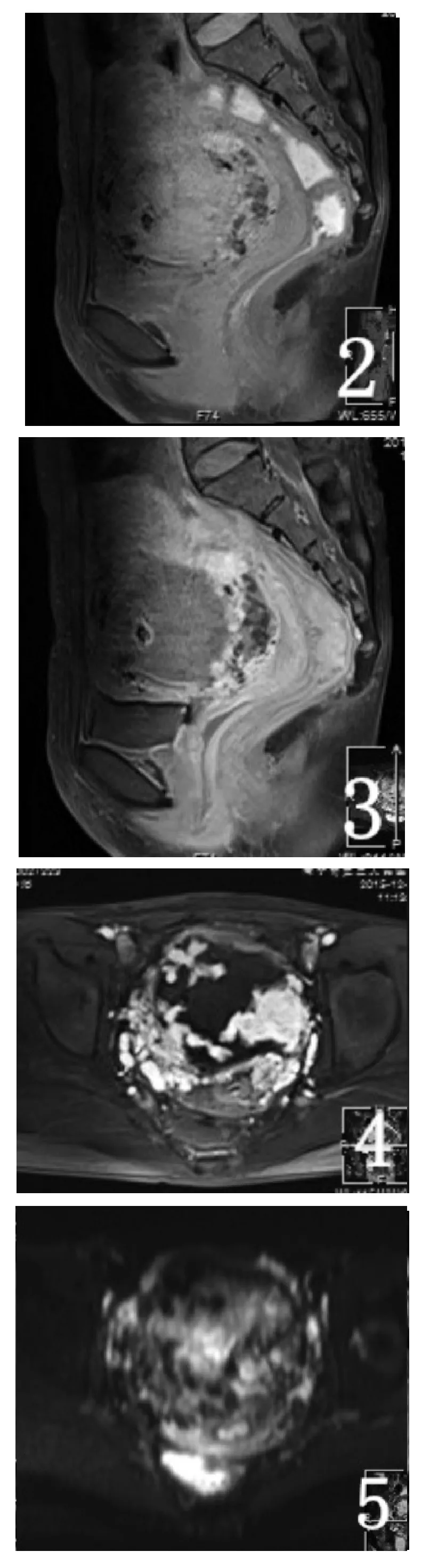
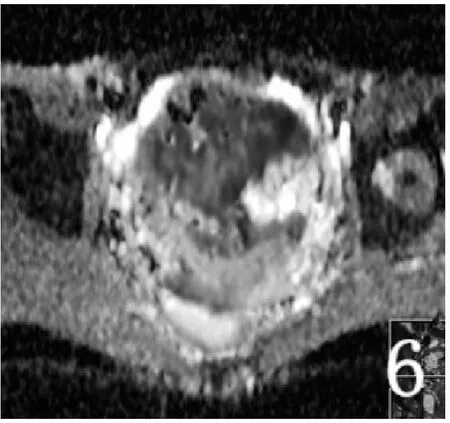
圖二 患者,女,28歲,停經2個月,剖宮產1次。妊娠囊位于疤痕處并穿透漿膜層達膀胱頂壁,呈等低高混雜信號(1~2),增強掃描囊壁呈環狀強化,并見樹芽狀明顯強化影伸入囊內(4)。DWI呈混雜信號(5),ADC圖以等低信號為主(6)。
3 討論
子宮瘢痕妊娠是一種特殊類型的異位妊娠,其發病原因目前尚未清楚,研究者們認為可能與受精卵著床時間延遲[4]、剖宮產后局部切口處存在腔隙[5]及子宮瘢痕處血管增生[6]等因素有關;由于CPS的病情比較危急,處理不當會危及患者的生命;因此早期正確診斷
有助于指導臨床選擇合適的治療方案。
超聲檢查簡單、快捷、方便,是診斷CPS常用的方法,常用的診斷標準有[7-8](1)子宮腔與頸管內未見胚囊;(2)子宮前壁峽部瘢痕處見胚囊或不均質團塊附著;(3)瘢痕處肌層連續性中斷,肌層變薄;(4)彩色多普勒血流顯像(CDFI)顯示胚囊或不均質團塊周圍可見明顯血流信號。本組41例CPS,超聲診斷正確39例,其超聲表現與上述診斷標準大致相符。誤診2例,1例誤診為宮頸內妊娠,原因操作者技術欠熟練,對診斷CPS經驗不足,沒能正確地判斷孕囊與剖宮產瘢痕的關系;另1例有藥物流產病史,超聲表現為混雜回聲團塊,同時伴有不規則液暗區,對其顯示與子宮手術疤痕的關系較困難,而誤診為單純的不全流產;文獻報道,彩色多普勒超聲檢查是CSP最常用、首選的輔助檢查方法,陰道彩超的診斷敏感性為86.4%[9];與本組診斷符合率大致相當;由于超聲軟組織分辨率低,而CSP的診斷取決于孕囊是否植入子宮切口處,孕囊著床位置與子宮下段切口處的關系,超聲僅能根據滋養血管的來源及妊娠物周圍血流間接判斷;而MRI軟組織分辨率高,能夠提供更直觀、精確的信息,對有剖宮產史的患者,有必要進一步MRI檢查。
MRI對疤痕的分型尚無統一標準;本組資料采用Vial等[10]的分型方法,將所有病例分為兩組,即:I型(內生型);孕囊主要向宮腔內生長;Ⅱ型(外生型),孕囊生長于瘢痕處子宮肌層內,向子宮肌層生長或向子宮肌層及宮腔同時生長,部分向膀胱方向生長,壓迫膀胱,甚至侵入膀胱壁(圖一、二)。本組41例,I型8例,Ⅱ型33例;本組41例CSP患者,MRI診斷無一例誤診;所有病例均采用動態增強及矢狀位薄層容積掃描,能更清楚地顯妊娠囊與子宮疤痕及周圍組織的關系,觀察病灶強化程度,明確妊娠囊著床周圍的血供;為臨床制定合理的治療方案提供可靠的依據;對本組8例內生型、15例妊娠囊小于3cm,植入子宮肌層較淺,子宮疤痕處肌層厚度>2mm的患者,采用米非司酮殺胚治療+清宮術;10例子宮動脈栓塞化療+清宮術;6例腹主動脈球囊預阻斷術+清宮術;2例因妊娠囊較大,植入較深并突破漿膜層達膀胱頂后壁與之分界不清,分別采用子宮動脈栓塞術+腹鏡下子宮切開取胚術+疤痕切除修補術及剖腹探查術+疤痕妊娠病灶清除術。
綜合上述,MRI能多方位、多參數成像,軟組織分辨力高,與超聲相比能夠更清晰地顯示子宮疤痕位置,妊娠囊的著床部位、形態、大小、部結構及植入子宮疤痕處的深度,以及與周圍組織結構的關系,動態增強能對病灶及周圍血供作出較客觀評價;MRI不只是在于其能正確診斷,還在于為臨床治療方案的選擇提供更多的可靠依據,避免二次手術,減少患者的痛苦[11]。因此,目前MRI在婦科CSP診斷中廣泛使用。

