過度動態氣道塌陷對COPD患者臨床癥狀及生活質量的影響
文 紅 何毅珺 陳景順 張 平 歐雪珍 周柳如
廣東省東莞市人民醫院呼吸科,廣東東莞 523000
過度動態氣道塌陷對COPD患者臨床癥狀及生活質量的影響
文 紅 何毅珺 陳景順 張 平 歐雪珍 周柳如
廣東省東莞市人民醫院呼吸科,廣東東莞 523000
目的了解過度動態氣道塌陷(EDAC)對COPD患者臨床癥狀及生活質量的影響。方法共141例COPD患者進入研究,對所有入選患者進行纖維支氣管鏡檢查,確定有無合并EDAC。合并EDAC的COPD患者為EDAC組,在無合并EDAC的COPD患者中隨機選取20例為單純COPD組。各組患者均完成咳嗽和咳痰評估問卷(CASA-Q)、呼吸困難VAS評分及圣喬治呼吸問卷。對兩組的臨床癥狀及生活質量進行比較分析。結果141例COPD患者中合并EDAC者18例,EDAC組在咳痰癥狀及咳痰影響的評分低于COPD組,差異有統計學意義(P值分別為0.003,0.028),而咳嗽癥狀及咳嗽影響無統計學差異(P均>0.05)。EDAC組的呼吸困難VAS評分顯著高于COPD組。EDAC組SGRQ評分中患者癥狀、對日常生活的影響及SGRQ總分顯著高于單純COPD組(P值分別為0.003,0.022,0.003)。在活動能力方面兩組差異無統計學意義(P均>0.05)。結論與單純COPD患者相比,合并EDAC的COPD患者存在更嚴重的咳痰癥狀、呼吸困難及生活質量的下降。
肺疾病;慢性阻塞性;過度動態氣道塌陷;生活質量
R563.9
A
2095-0616(2018)01-26-04
廣東省東莞市醫療衛生一般項目(201610515000596)。
Effect of excessive dynamic airway collapse on the clinical symptoms and quality of life of COPD patients
WEN Hong HE Yijun CHEN Jingshun ZHANG Ping OU Xuezhen ZHOU Liuru
Department of Respiration, Dongguan People's Hospital, Dongguan 523000, China
ObjectiveTo evaluate the impact of excessive dynamic airway collapse (EDAC, excessive dynamic airway collapse) on the clinical symptoms and quality of life of COPD patients.MethodsOne hundred and forty-one COPD patients were investigated. Fiberoptic bronchoscopy was performed on all selected patients to determine whether there was a combination of EDAC. The COPD patients with EDAC were selected as group EDAC, and 20 COPD patients without EDAC were randomly selected as group COPD. All the patients completed the cough and expectoration Assessment Questionnaire(CASA-Q), the VAS score of dyspnea and the St Georges respiratory questionnaire. The clinical symptoms and quality of life of the two groups were compared and analyzed.Results18 cases were combined with EDAC in 141 cases of COPD patients. The score of cough expectoration and expectoration effect in group EDAC was lower than that in group COPD,the difference was statistically significant (P=0.003, 0.028), while cough symptoms and coughing effects had no significant difference (P>0.05). The VAS score of dyspnea in group EDAC was significantly higher than that in group COPD. The symptoms, the impact on daily life and the total score of SGRQ in the SGRQ score of group EDAC were significantly higher than those in the simple COPD group (Pvalue was 0.003, 0.0006, 0.022, respectively). There was no statistically significant difference between the two groups in the activity ability (P>0.05).ConclusionCompared with patients with simple COPD, COPD patients with EDAC have more severe phlegm symptoms, dyspnea and a decline in quality of life.
Pulmonary disease; Chronic obstructive; Excessive dynamic airway collapse; Quality of life
過度動態氣道塌陷(excessive dynamic airway collapse,EDAC)是由于氣管、左右主支氣管后壁在呼氣時過度向管腔凹陷,導致大氣道的狹窄,可導致患者咳嗽、咳痰、呼吸困難、氣道分泌物不易咳出等癥狀,它可單獨存在,也可與其他疾病合并存在。慢性阻塞性肺疾病(chronic obstructive pulmonary disease,COPD)是EDAC的高發人群[1]。EDAC與COPD的癥狀高度重疊,EDAC是否會使COPD患者的癥狀加重?是否會影響患者的生活質量?本文擬探討EDAC對COPD患者的咳嗽、咳痰、呼吸困難的臨床表現及疾病相關生活質量的影響。
1 資料與方法
1.1 一般資料
2016年3~11月在東莞市人民醫院呼吸科住院治療的慢性阻塞性肺疾病患者141例,男112例,女29例,年齡52~79歲,平均(68±8)歲。均符合ATS/GOLD的診斷標準[2],排除合并不穩定性心絞痛、未控制的心力衰竭、近期心梗、高血壓(收縮壓≥160mm Hg,舒張壓≥90mm Hg)、頻發房早或室早、重度肺動脈高壓、腫瘤、神經肌肉病、精神異常、胃食道返流、哮喘、病態肥胖、睡眠呼吸障礙的患者。研究方案獲得東莞市人民醫院倫理委員會批準,所有患者均獲得知情同意。

表1 咳嗽和咳痰評估問卷(cough and sputum assessment questionnaire,CASA-Q)
表2 兩組咳嗽、咳痰及呼吸困難比較(± s)
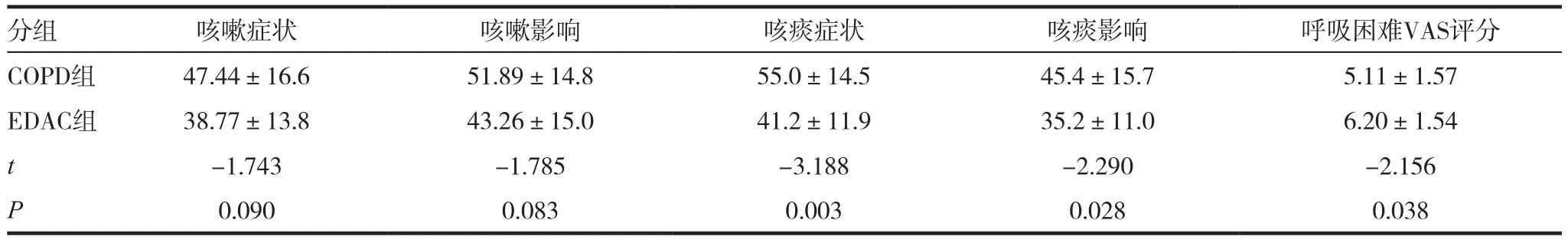
表2 兩組咳嗽、咳痰及呼吸困難比較(± s)
分組 咳嗽癥狀 咳嗽影響 咳痰癥狀 咳痰影響 呼吸困難VAS評分COPD組 47.44±16.6 51.89±14.8 55.0±14.5 45.4±15.7 5.11±1.57 EDAC組 38.77±13.8 43.26±15.0 41.2±11.9 35.2±11.0 6.20±1.54 t-1.743 -1.785 -3.188 -2.290 -2.156 P 0.090 0.083 0.003 0.028 0.038
入選患者均需進行纖支鏡檢查,檢查過程中記錄氣管、支氣管在深呼氣時的狹窄程度,診斷有無合并EDAC。合并EDAC的慢性阻塞性肺疾病患者為EDAC組,在無合并EDAC的慢性阻塞性肺疾病患者中隨機選取20例為單純COPD組。采用獨立樣本t檢驗比較兩組的性別、年齡及體重指數BMI無顯著差異(P>0.05),兩組的肺通氣功能指標用力肺活量(FVC)、第一秒用力呼氣流量(FEV1)、第一秒用力呼氣流量占預計值的百分比(FEV1%pred)均無顯著差異(P>0.05)。
1.2 方法
1.2.1 EDAC的診斷 所有入選患者在病情初步穩定后進行纖支鏡檢查,利多卡因霧化表面麻醉后患者取仰臥位,選擇經鼻插鏡,以纖支鏡末端距離隆突上4厘米、左右主支氣管距離隆突1厘米為氣管鏡的觀察點(通過使用直尺測量纖支鏡在進入鼻孔入口點的移動距離來確定),囑患者深吸氣后緩慢深呼氣,目測并記錄氣管或左右主支氣管在深呼氣時的狹窄程度,并在電腦上截取圖像協助估計塌陷比例,以≥50%為EDAC的診斷標準[1],塌陷程度50% ~ 75%為輕度塌陷,≥75%為中重度塌陷。
1.2.2 評估項目 所有患者進行咳嗽和咳痰評估問 卷(cough and sputum assessment questionnaire,CASA-Q) (見表1)[3]、呼吸困難視覺模擬評分(visual analogue scale,VAS)及圣·喬治呼吸疾病問卷(St George’s Respiratory Questionnaire,SGRQ)評分。CASA-Q問卷包括咳嗽癥狀、咳嗽影響、咳痰癥狀和咳痰影響四個方面共20個問題,每個問題根據患者各項指標的嚴重程度給予1~5分或0~4分,再根據公式換算得最終評分(0~100分)[3]。SGRQ評價生活質量主要包括三部分:癥狀(頻率和嚴重程度), 活動能力(能導致氣促或受到限制的活動),和對日常生活的影響(氣道疾病引起的社會能力損害和心理障礙)[4]。呼吸困難VAS評分方法:0分代表完全無氣促,1~4分代表氣促嚴重程度較輕,5分代表氣促嚴重程度一般,6~9分代表氣促比較嚴重,10分代表氣促程度最嚴重。所有患者均在同一研究人員的督導下完成問卷。見表1。
1.3 統計學處理
采用SPSS20.0軟件進行統計學處理,受試者一般情況以(x±s)表示,均數兩兩比較采用獨立樣本t檢驗,非參數指標采用非參數Wilcoxon秩和檢驗。P<0.05為差異有統計學意義。
2 結果
2.1 一般資料
有141例COPD患者入組,通過纖支鏡檢查合并EDAC組共18例,塌陷程度大于75%的5例,50%~75%的13例。選取不合并EDAC的COPD患者20例為單純COPD組。
2.2 兩組臨床癥狀比較
兩組咳嗽癥狀及咳嗽影響評分無統計學差異(P均>0.05)。EDAC組在咳痰癥狀及咳痰影響的評分低于COPD組,差異有統計學意義(P值分別為 0.003,0.028)。EDAC 組的呼吸困難 VAS評分顯著高于COPD組。見表2。
2.3 兩組患者SGRQ評分比較
Wilcoxon秩和檢驗顯示EDAC組SGRQ評分中患者癥狀、對日常生活的影響、SGRQ總分高于單純COPD組,差異有統計學意義(P值分別為0.003,0.022,0.003)。在活動能力方面兩組差異無統計學意義(P>0.05)。見表3。
表3 兩組生活質量圣﹒喬治問卷的比較(± s)
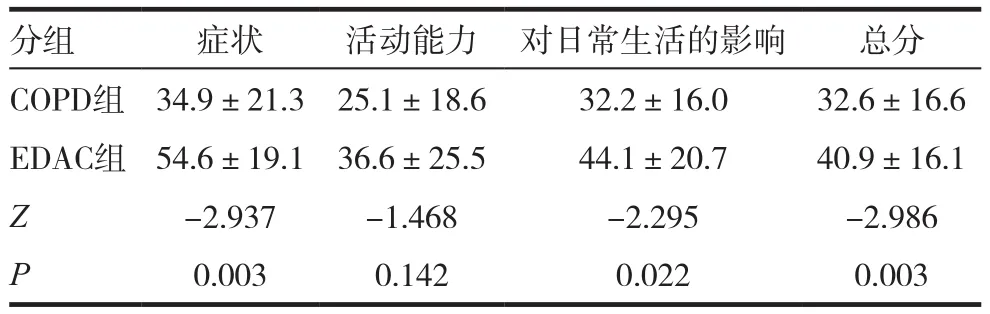
表3 兩組生活質量圣﹒喬治問卷的比較(± s)
分組 癥狀 活動能力 對日常生活的影響 總分COPD組 34.9±21.3 25.1±18.6 32.2±16.0 32.6±16.6 EDAC組 54.6±19.1 36.6±25.5 44.1±20.7 40.9±16.1 Z-2.937 -1.468 -2.295 -2.986 P 0.003 0.142 0.022 0.003
3 討論
過度動態氣道塌陷(EDAC)是由于氣管、主支氣管過度塌陷,使患者呼氣過程中出現大氣道狹窄,正常情況下動態氣道塌陷不應超過50%,如塌陷程度超過50%即為過度動態氣道塌陷[5]。纖維支氣管鏡是診斷EDAC的金標準。COPD和哮喘是EDAC的高發人群[1,6],目前對EDAC在COPD人群中的發病率尚不確定,一項以CT為診斷標準的回顧性研究顯示COPD中EDAC的發病率高達50%[7],而另一項小樣本觀察性研究[8]顯示門診COPD患者中EDAC的發病率為9.5%(9/53)。1992年一項日本的大樣本研究[9]在4283例因肺部疾病行纖維支氣管鏡的患者中EDAC狹窄程度大于50%的有542例,占12.7%。而我們的研究結果顯示12.77%(18/141)的COPD住院患者合并存在EDAC,與日本人的研究結果極其相似[9],提示有相當一部分COPD患者合并存在EDAC。
EDAC是否會加重COPD患者的臨床癥狀?有研究[10]顯示EDAC氣道塌陷的嚴重程度與COPD的嚴重程度無相關性,而且與肺功能、六分鐘步行試驗、圣喬治呼吸問卷無相關。但另項研究[7]顯示經過植入氣道支架和氣道熱成型治療后合并EDAC的COPD患者的生活質量及呼吸困難顯著改善,反過來提示我們EDAC對COPD患者癥狀及生活治療會造成一定的影響。我們采用CASA-Q問卷來評價患者的咳嗽咳痰癥狀。Crawford設計的CASA-Q問卷[3]是目前評估COPD 患者咳嗽咳痰的較好工具,包括咳嗽癥狀、咳嗽影響、咳痰癥狀和咳痰影響四個方面,能教好的反映COPD患者的臨床癥狀及對患者的影響,具有良好的監測功能及可重復性[3,11]。反映患者近7d內咳嗽頻率、咳嗽嚴重程度及咳嗽對患者生活的影響。評分越低提示癥狀或影響越重。我們在COPD患者入院病情初步穩定后進行各項問卷評分,反映的是急性期內咳嗽咳痰癥狀及生活質量,本研究結果顯示相對于單純的COPD患者,合并EDAC的COPD患者的咳痰癥狀及咳痰影響評分更低,既EDAC顯著地影響了COPD患者的咳痰能力,而對咳嗽的影響并不明顯。本研究同時通過呼吸困難VAS評分的比較顯示合并EDAC的COPD患者呼吸困難的程度較單純COPD患者更為嚴重。
SGRQ是評價COPD患者生活質量的常用問卷,專用于呼吸系統疾病,可較好的反映COPD患者的健康狀況[12]。SGRQ分值越低提示生活質量越好。本研究看到合并EDAC的COPD患者的癥狀、對生活的影響及SGRQ總分明顯高于單純COPD患者,但活動能力并無明顯差異,即EDAC可能加重COPD患者的癥狀并影響其生活質量。
EDAC最主要的臨床癥狀表現為咳嗽、咳痰及呼吸困難,其與COPD的癥狀高度重疊,臨床中很難區分,極易造成漏診誤診。從本研究可看到,相當部分COPD患者(約12.77%)合并存在EDAC,且EDAC顯著地影響COPD患者的臨床癥狀及生活質量。我們的研究也顯示EDAC對COPD患者的肺功能無明顯影響(另文發表),即肺功能不能作為區分兩者的依據。這提示我們在臨床實踐中,對于部分COPD患者,特別是咳痰能力差、呼吸困難重、生活質量低的患者需排查有無合并EDAC,必要時完善纖維支氣管鏡檢查明確診斷,對于這部分合并EDAC的COPD患者如果能進行針對EDAC的治療,如無創通氣、植入氣道支架等治療,可能會改善患者的臨床癥狀及生活質量[13-14]。這需要我們更進一步的研究[15]。
[1] Tracheomalacia and tracheobronchomalacia in adults.UpToDate.com[Internet].http://www.uptodate.com/contents/tracheomalacia-and-trachomalacia-in-adults,Accessed on Feb 24th,2016.
[2] Vestbo J, Hurd SS, Agusti AG, et al. Global strategy for the diagnosis,management,and prevention of chronic obstructive pulmonary disease:GOLD executive summary[J]. Am J Respir Crit Care Med,2013, 13(4):347-365.
[3] Crawford B,Monz B,Hohlfeld J,et al. Development and validation of a cough and sputum assessment questionnaire[J]. Respir Med,2008, 102(11):1545-1555.
[4] Jones PW,Quirk FH, Baveystock CM,et al. The St George's Respiratory Questionnaire[J]. Respir Med, 1991(85):25-31.
[5] Septimiu Murgu, Henri Colt. Tracheobronchomalacia and excessive dynamic airway collapse[J]. Clin Chest Med,2013,34:527-555.
[6] Adnan Majid, Andres F Sosa, Armin Ernst, et al.Pulmonary Function and Flow-Volume Loop Patterns in Patients with Tracheobronchomalacia [J]. Respiratory Care,2013,58(9):1521-1526.
[7] Ernst A, Odell DD, Michand G, et al. Central Airway Stabilization for Tracheobroncheomalacia Improves Quality of Life in Patients With COPD [J]. Chest,2011,140(5):1162-1168.
[8] C Represas-Represas,V Leiro-Fernández, R Mallo-Alonso, et al. Excessive dynamic airway collapse in a small cohort of chronic obstructive pulmonary disease patients[J].Ann Thorac Med,2015,10(2): 118-122.
[9] Iketa S, Hanawa T, Konishi T, et al. Diagnosis,incidence,clinnicopathology and surgical treatment of acquired tracheobronchomalacia[J]. Nihon Kyobu Shikkan Gakkai Zasshi,1992,30(6):1028-35.
[10] Phillip M. Boiselle, Gaetane Michaud, David H. Roberts,et al. Dynamic Expiretory Tracheal Collapse in COPD :correlation with clinical and physiological parameters[J].Chest,2012,142(6):1539-1544.
[11] Monz BU,Sachs P,Me Donald J,et al.Responsiveness of the cough and sputum assessment questionnaire in exacerbations of COPD and chronic bronchitis[J].Respir Med,2010,104(4):534-541.
[12] Jones PW, Quirk FH, Baveystock CM, et al. A selfcomplete measure of health status for chronic airflow limitation. The St. George's Respiratory Questionnaire[J].Am Rev Respir Dis, Jun 1992, 145(6): 1321-1327.
[13] Sala A, Martinez Deltoro A, Martinez Moragon E, et al. An asthmatic patient with bronchomalacia and good response with continuous positive airway pressure[J]. Arch Bronconeumol,2014,50(5):207-208.
[14] Jisoo Park, Yeon Joo Lee, Se Joong Kim, et al.Successful High Flow Nasal Oxygen Therapy for Excessive Dynamic Airway Collapse: A Case Report[J]. Tuberc Respir Dis,2015,78(4): 455-458.
[15] Daniel López-Padilla, Ricardo García-Luján, Luis Puente Maestu, et al. Tracheobronchomalacia treatment:how far have we come? [J]. J Thorac Dis,2016,8(12):3490-3493.
2017-09-05)

