完全性前置胎盤(pán)合并與兇險(xiǎn)型前置胎盤(pán)妊娠結(jié)局研究
劉雅雯, 孔 艷, 張方園, 盧 丹, 孔 祥
(揚(yáng)州大學(xué)臨床醫(yī)學(xué)院 婦產(chǎn)科, 江蘇 揚(yáng)州, 225001)
?
完全性前置胎盤(pán)合并與兇險(xiǎn)型前置胎盤(pán)妊娠結(jié)局研究
劉雅雯, 孔艷, 張方園, 盧丹, 孔祥
(揚(yáng)州大學(xué)臨床醫(yī)學(xué)院 婦產(chǎn)科, 江蘇 揚(yáng)州, 225001)
完全性前置胎盤(pán); 兇險(xiǎn)型前置胎盤(pán); 妊娠結(jié)局
前置胎盤(pán)(PP)是妊娠晚期的嚴(yán)重并發(fā)癥,易導(dǎo)致妊娠晚期陰道出血甚至圍產(chǎn)期子宮切除。隨著中國(guó)計(jì)劃生育政策的改變,二胎疤痕子宮數(shù)量的增加,前置胎盤(pán)的發(fā)病率也逐年增高[2-4]。臨床相關(guān)研究[2-4]表明,前置胎盤(pán)的類型與母嬰臨床結(jié)局可能具有一定的相關(guān)性。目前,對(duì)于前置胎盤(pán)處理還缺乏標(biāo)準(zhǔn)治療,尤其是兇險(xiǎn)性前置胎盤(pán)處理還缺少經(jīng)驗(yàn),此項(xiàng)回顧性研究的目的是分析完全性前置胎盤(pán)發(fā)生的高危因素,尤其是出現(xiàn)兇險(xiǎn)型前置胎盤(pán)臨床處理和妊娠結(jié)局,以便獲得更多臨床經(jīng)驗(yàn)。
1 資料與方法
1.1一般資料
選取2013年1月—2015年12月住院分娩的產(chǎn)婦8 876例,其中在本院分娩前置胎盤(pán)患者95例,發(fā)病率為1.07%。初產(chǎn)婦19例(20%)。其中剖宮產(chǎn)分娩88例(93%),會(huì)陰側(cè)切及產(chǎn)鉗助產(chǎn)分娩7例。其中邊緣性前置胎盤(pán)32例,部分性前置胎盤(pán)13例,完全性前置胎盤(pán)50例。患者年齡23~45 歲,平均年齡30.26歲。前置胎盤(pán)均經(jīng)產(chǎn)前超聲診斷,并最終經(jīng)分娩后確診。
1.2研究方法
本研究應(yīng)用回顧性分析方法對(duì)三種不同類型的前置胎盤(pán)病例資料的臨床特點(diǎn)及結(jié)局進(jìn)行了分類整理。前置胎盤(pán)的類型診斷根據(jù)產(chǎn)前B超、手術(shù)過(guò)程胎盤(pán)位置或順產(chǎn)后娩出的胎盤(pán)情況。臨床上確定胎盤(pán)位置采用: ① 產(chǎn)科彩超以及核磁共振成像技術(shù)[6]。② 產(chǎn)后檢查:此方法適用于陰道分娩病例,分娩后檢查胎膜破裂口距胎盤(pán)下緣的距離,若小于7 cm可診斷為邊緣性前置胎盤(pán)。③ 剖宮產(chǎn)術(shù)中探查出胎盤(pán)附著于子宮的位置[5]。
1.3評(píng)價(jià)指標(biāo)
本研究將前置胎盤(pán)按胎盤(pán)與子宮腔位置分為完全性前置胎盤(pán)、邊緣性前置胎盤(pán)、部分性前置胎盤(pán)3種[5]。兇險(xiǎn)型前置胎盤(pán)[5]:既往有剖宮產(chǎn)病史,此次妊娠為前置胎盤(pán),發(fā)生胎盤(pán)植入的危險(xiǎn)約為50%。產(chǎn)后出血診斷標(biāo)準(zhǔn):陰道分娩24 h, 出血量大于500 mL, 剖宮產(chǎn)大于1000 mL[5]。
2 結(jié) 果
2.1不同類型前置胎盤(pán)相關(guān)危險(xiǎn)因素比較
完全性前置胎盤(pán)患者的年齡、孕次、產(chǎn)次、剖宮產(chǎn)次數(shù)明顯高于部分性前置胎盤(pán)(P<0.05)。完全性前置胎盤(pán)組及部分性前置胎盤(pán)組的高于邊緣性前置胎盤(pán)組(P<0.05)。見(jiàn)表1
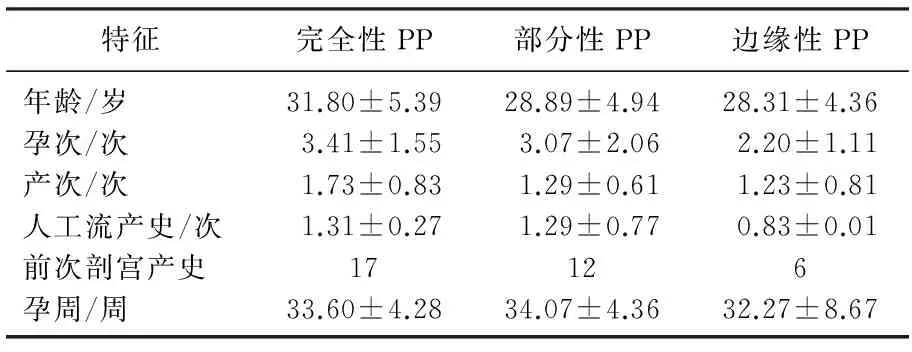
表1 3種前置胎盤(pán)危險(xiǎn)因素比較
2.2不同類型前置胎盤(pán)與產(chǎn)科妊娠結(jié)局相關(guān)
完全性前置胎盤(pán)病例胎盤(pán)粘連、胎盤(pán)植入、兇險(xiǎn)性前置胎盤(pán)、產(chǎn)后輸血、早產(chǎn)顯著高于其他2種(P<0.05)。見(jiàn)表2。

表2 3種前置胎盤(pán)類型妊娠結(jié)局的差異[n(%)]
與邊緣性和部分性前置胎盤(pán)比較, *P<0.05。
2.3完全性前置胎盤(pán)中兇險(xiǎn)性前置胎盤(pán)對(duì)妊娠
的影響
本項(xiàng)研究?jī)措U(xiǎn)性前置胎盤(pán)共11例,完全性前置胎盤(pán)占10例(91%), 剖宮產(chǎn)術(shù)中發(fā)現(xiàn)有胎盤(pán)粘連或植入及早產(chǎn),其中產(chǎn)后出血8例,輸血8例,最終3例行子宮切除。本研究產(chǎn)后出血量大于1 000 mL的共有37例患者,完全性、部分性和邊緣性前置胎盤(pán)分別有28例(75.7%)、8例(21.6%)和1例(2.7%)。
3 討 論
近年來(lái)國(guó)內(nèi)相關(guān)文章報(bào)道[3]前置胎盤(pán)發(fā)病率為0.24%~1.57%, 相關(guān)國(guó)外文獻(xiàn)[7]報(bào)道為0.3%~0.9%,近3年來(lái)本院產(chǎn)科前置胎盤(pán)的發(fā)生率為1.07%。臨床研究發(fā)現(xiàn)前置胎盤(pán)的發(fā)生與多種產(chǎn)科相關(guān)因素有關(guān),人工流產(chǎn)史、剖宮產(chǎn)史、孕婦高齡等均與前置胎盤(pán)形成具有相關(guān)性[7]。隨著中國(guó)放開(kāi)二胎政策以及歷史原因?qū)е碌母咂蕦m產(chǎn)率,加上中國(guó)婦女通常采用人工流產(chǎn)終止妊娠,這些因素導(dǎo)致前置胎盤(pán)的發(fā)生率可能隨之上升[8-9]。完全性前置胎盤(pán)患者的年齡及孕次明顯高于其他類型前置胎盤(pán),有研究[10]表明35歲以上的高齡孕婦前置胎盤(pán)發(fā)生率是30歲以下孕婦的3倍,年齡每增加1歲發(fā)生前置胎盤(pán)的風(fēng)險(xiǎn)增加12%, 這可能是因?yàn)殡S著年齡的增長(zhǎng),孕婦身體各個(gè)方面機(jī)能也相應(yīng)發(fā)生變化。此外,流產(chǎn)和剖宮產(chǎn)次數(shù)增加,導(dǎo)致子宮內(nèi)膜血管生長(zhǎng)不良有關(guān)。這些血管壁的損傷限制了動(dòng)脈管腔的擴(kuò)張,影響胎盤(pán)血供,從而增加前置胎盤(pán)的發(fā)生。故采取合適避孕措施,提倡自然分娩,有助于降低前置胎盤(pán)的發(fā)生。
前置胎盤(pán)是產(chǎn)科常見(jiàn)病,隨著其發(fā)生率逐年增加,完全性前置胎盤(pán)中兇險(xiǎn)性前置胎盤(pán)的發(fā)生率也相應(yīng)增加。胎盤(pán)植入及產(chǎn)后出血是其兇險(xiǎn)性的最重要兩種表現(xiàn)。本研究表明,完全性前置胎盤(pán)兇險(xiǎn)性前置胎盤(pán)率明顯高于其他2種前置胎盤(pán)類型,并且最終導(dǎo)致產(chǎn)后出血量、輸血量、新生兒窒息死亡、子宮切除可能均增加。近年來(lái),大樣本的臨床研究[11]均顯示,對(duì)于圍產(chǎn)期緊急子宮切除,胎盤(pán)植入已經(jīng)取代子宮收縮乏力上升為首位的手術(shù)指征。隨著剖宮產(chǎn)率的增加,前置胎盤(pán)和胎盤(pán)植入的發(fā)生率也會(huì)增加。當(dāng)剖宮產(chǎn)出現(xiàn)以下情況需考慮立即行子宮切除術(shù):廣泛的胎盤(pán)植入或穿透性胎盤(pán)甚至累積膀胱無(wú)法分離;有剖宮產(chǎn)手術(shù)史患者出現(xiàn)完全性前置胎盤(pán)合并胎盤(pán)植入子宮下段及宮頸肌層;采取系列保守手術(shù)治療方法失敗時(shí),出血難以控制需果斷行子宮切除[12-13]。并發(fā)癥的預(yù)防需要多學(xué)科的密切配合和精心的分娩準(zhǔn)備,從而減少母嬰并發(fā)癥[14-15]。
[1]Yeaton-Massey A, Lyell D J. Placenta Accreta: An Increasingly Common Problem[J]. NeoReviews, 2014, 15: e286 - e292.
[2]朱長(zhǎng)焜, 王 斐, 周雨梅, 等. 再生育孕婦合并兇險(xiǎn)性前置胎盤(pán)的妊娠結(jié)局分析[J]. 浙江大學(xué)學(xué)報(bào): 醫(yī)學(xué)版, 2015 (5): 253-257.
[3]左俊芳. 前置胎盤(pán)合并胎盤(pán)植入患者臨床特點(diǎn)分析[J]. 山東醫(yī)藥, 2015, 55(16): 87-89.
[4]黃劍珍, 黃修治, 許波. 兇險(xiǎn)性前置胎盤(pán)并發(fā)產(chǎn)后大出血患者行圍生期急癥子宮切除術(shù)的手術(shù)時(shí)機(jī)[J]. 廣東醫(yī)學(xué), 2015, 36 (3): 432-434.
[5]謝幸, 荀文麗. 婦產(chǎn)科學(xué)[M]. 8版. 北京: 人民衛(wèi)生出版社, 2014: 126-128.
[6]Cho H Y, Hwang H S, Jung I, et al. Diagnosis of Placenta Accreta by Uterine Artery Doppler Velocimetry in Patients With Placenta Previa[J]. Ultrasound Med, 2015, 34: 1571-1575.
[7]Kassem G A, Alzahrani A K. Maternal and neonatal outcomes of placenta previa and placenta accreta: three years of experience with a two-consultant approach[J]. Int J Womens Health, 2013, 5: 803-810.
[8]Gao Y, Xue Q, Chen G, et al. An analysis of the indications for cesarean section in a teaching hospital in China[J]. Eur J Obstet Gynecol Reprod Biol, 2013, 170(2): 414-418.
[9]Liu Y, Li G, Chen Y, et al. A descriptive analysis of the indications for caesarean section in mainland China[J]. BMC Pregnancy Childbirth, 2014, 14: 410-415.
[10]Azhar1T, Bano S, Awais N. Major degree placenta praevia frequency of risk factors, complications and perinatal outcome[J]. The Professional Medical Journal, 2014, 21(6): 1133-1138.
[11]Stone S, WA G, TF H. The Pattern of Blood Loss in Women With Placenta Previa and Accreta[J]. Obstet Gynecol, 2015, 125(Suppl 1): 26S.
[12]Bowman Z S, Manuck T A, Eller A G, et al. Risk factors for unscheduled delivery in patients with placenta accreta[J]. Am J Obstet Gynecol, 2014, 210(3): 241 e1-241 e6.
[13]Zachary S, Bowman, M D, et al. Risk factors for unscheduled delivery in patients with placenta accrete[J]. AmJ Obstet Gynecol, 2014, 210: 241e1-6.
2016-05-23
孔祥
R 714.25
A
1672-2353(2016)19-189-02DOI: 10.7619/jcmp.201619072

