百草枯血漿濃度的不同預測方法對評估病人預后的作用
龐愛華
百草枯(paraquat,PQ)又名克無蹤,化學名1,1-二甲基-4,4-二氯二吡啶,是一種強烈的滅草劑,對人、畜有很強的毒性作用。中毒后可導致機體多器官功能損害,但目前臨床尚無特效解毒藥,病死率高達85%~95%[1]。早期對病人預后進行較為準確的評估有助于指導臨床治療和護理,利于醫患溝通,減少醫患矛盾。盡管有諸多報道評估百草枯中毒病人的預后方法,但臨床證明,病人就診時血漿百草枯濃度及中毒時間仍是較為準確的預測指標[2],常用的方法有Jones生存回歸方程[3]、Proudfoot生存曲線[4]和百草枯中毒嚴重指數(SIPP)[5]。本研究回顧性分析162例百草枯中毒病人,比較3種預測方法對評估百草枯中毒病人預后的價值。
1 對象與方法
1.1 對象 收集2009年5月—2013年5月我院急診科收治的250例百草枯中毒病人,其中20例血漿中未檢測到百草枯,5例由其他醫院轉治而中毒超時的病人,實際納入225例。
1.2 方法 收集百草枯中毒病人的服毒量、入院時百草枯血漿濃度、中毒時間及病人的年齡作為基本資料,其中百草枯濃度采用高效液相色譜法(HPLC)進行測定,檢測濃度最低可達0.01mg/L。記錄院內死亡病人,并電話隨訪出院病人情況,以中毒后10周內病死率作為預后指標。比較死亡組與存活組病人基本資料及與預后的相關性,計算SIPP界值,并通過Proudfoot生存曲線評估中毒4h~24h病人的預后:血漿百草枯濃度在4h、6h、10h、16h和24h分別小于2.0 mg/L、0.6mg/L、0.3mg/L、0.16mg/L和0.1mg/L的病人可能存活;通過Jones生存回歸方程評估中毒200h病人預后:生存幾率小于50%的病人可能死亡[(生存幾率=exp(Logit)/[1+exp(Logit)],Logit=0.58-[2.33×Log10(血漿百草枯濃度)]-[1.15×Log10(中毒時間)]);通過SIPP推斷中毒200h內病人預后:SIPP>10(h·mg)/L)或大于本研究計算得出的SIPP界值的病人有死亡可能(SIPP=中毒時間×血漿百草枯濃度)。

2 結果
2.1 一般資料 225例病人均為口服中毒,中毒到就診時間10min至168h,其中男82例(36.4%),女143例(63.6%),年齡(31.9±15.2)歲,10周內病死率54.7%(123例),其中4h內無病人死亡,4h~24h、24h~200h分別死亡28例和59例。
2.2 存活與死亡病人基本資料比較(見表1)

表1 存活組與死亡組病人基本資料比較
2.3 病人基本資料與預后的Logistic回歸分析結果(見表2)
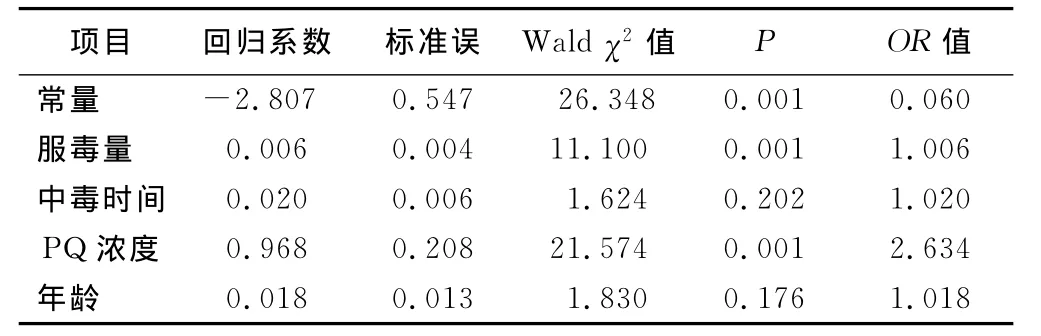
表2 病人基本資料的Logistic回歸分析結果
2.4 SIPP與預后的ROC曲線下面積 SIPP與預后的ROC曲線下面積0.918(P<0.01),最大Youden指數為0.728,其對應SIPP界值為7.738(h·mg)/L)。
2.5 3種預測方法不同時間段評判預后比較(見表3~表6)
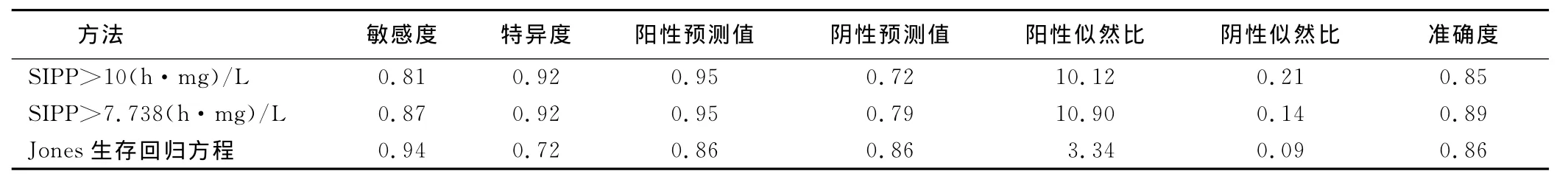
表3 3種預測方法0h~4h評估預后比較

表4 3種預測方法0h~200h評估預后比較
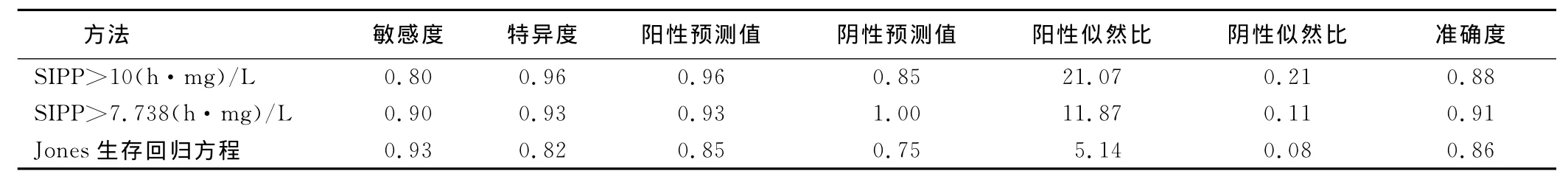
表5 3種預測方法4h~24h評估預后比較
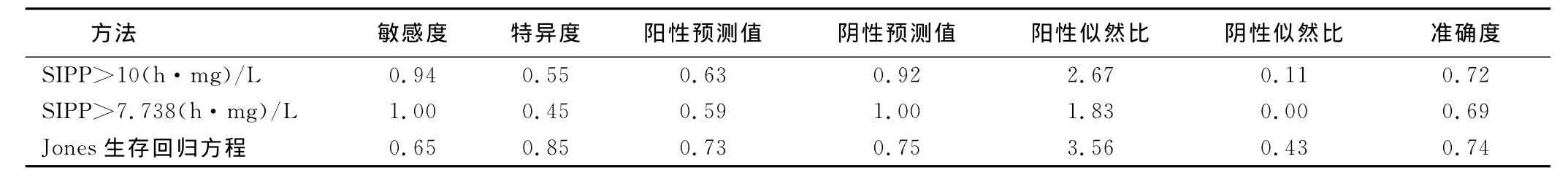
表6 3種預測方法24h~200h評估預后比較
3 討論
百草枯中毒目前缺乏特效的治療藥物和方法,預后差,病死率高。口服中毒后,除可引起消化道糜爛、潰瘍、出血外,主要造成肺纖維化,肝、腎、心等多個臟器功能衰竭,尤其肺中濃度較高,導致呼吸困難,急性肺水腫,進行性肺纖維化而死亡[6]。早期對百草枯中毒病人預后進行準確的預測和評估,有助于指導后續的治療和護理,并能讓病人家屬充分了解藥物的毒性和對病人造成的后果,減少在工作中不必要的誤解。用服毒量來評估百草枯中毒病人的嚴重程度及預后,一直是多數人的共識。成人口服20%濃度百草枯10 mL~20mL即可致死,服毒量超過50mL~100mL就可在數小時或幾天時間內因多臟器功能衰竭而死亡[7]。但病人的服毒量常常受提供信息者的影響,本組研究中,有20例被提供大量服毒,但在血漿中未測出百草枯含量,所以,在臨床治療和護理中還需慎重。目前,由于百草枯對人體的危害,不少學者通過不同的綜合評分方式對百草枯中毒病人的預后進行評估,如Proudfoot生存曲線[4]、Jones生存回歸方程[3]。蔣臻等[8]對收治的251例病人中毒時間與血漿濃度評估病人預后,血漿百草枯濃度和SIPP較為準確。Weng等[9]通過血漿百草枯濃度得出校正序貫器官衰竭評分(mSOFA)。Lee等[10]對272例百草枯中毒病人研究發現,動脈血乳酸對評估病人預后有較高價值,其ROC曲線下面積為0.886,敏感度和特異度分別為0.82和0.88。本研究也證實,只有百草枯濃度及中毒時間進入Logistic回歸方程。所以,病人入院時血漿百草枯濃度和中毒時間對評估病人預后仍然是較為準確的和重要的指標。Scherrmann等[11]研究中毒24h后濃度小于[1/(0.471×中毒時間-1.302)]mg/L病人可能存活。Jones等[3]對375例200h內中毒病人分析得出生存幾率回歸方程。Suzuki等[12]指出,中毒24h內Proudfoot生存曲線比SIPP更為準確,而Senarathna等[13]發現,SIPP具有更高的敏感度和陰性預測值。本研究發現,SIPP預測死亡的ROC曲線下面積為0.918(P<0.01),與蔣臻等[8]報道0.916比較接近。SIPP總體顯示較高的特異度和陰性預測值,與Senarathna等[13]研究基本一致,表明在預測死亡方面價值最高。本研究計算得出SIPP界值為7.738(h·mg)/L),與10(h·mg)/L)具有較高的敏感度和陰性預測值。對于0h~4h的病人,Jones生存回歸方程計算出的生存幾率大于50%的病人存活率最高,表明預測病人的存活顯優勢。對于中毒在4h~24h的病人,Proudfoot生存曲線預測病人生存的價值較高。對于超過24h中毒病人,SIPP顯示出極高的陰性預測值。
本研究在探討不同的時間段3種預測方法的優勢,病人入院時血漿百草枯濃度和中毒時間仍是較為準確的預后評估手段,可指導臨床治療和護理,以期提高治愈率、降低病死率。
[1] 葉仁高,陸再貢.內科學[M].北京:人民衛生出版社,2006:480.
[2] Min YG,Ahn JH,Chan YC,etal.Prediction of prognosis in acute paraquat poisoning using severity scoring system in emergency department[J].Clin Toxicol(Phila),2011,49(9):840.
[3] Jones AL,Elton R,Flanagan R.Multiple logistic regression analysis of paraquat concentrations as a predictor of out come in 375cases of paraquat poisoning[J].QJM,1999,92(10):573-577.
[4] Proudfoot AT,Stewart MS,Levitt T,etal.Paraquat poisoning:Significance of plasma-paraquat concentrations[J].Lancet,1979,2(8138):330.
[5] Sawada Y,Yamamoto I,Hirokane T,etal.Severity index of paraquat poisoning[J].Lancet,1988,1(8598):1333.
[6] 張政偉,菅向東,隋宏,等.血必凈注射液治療急性百草枯中毒的實驗研究[J].毒理學雜志,2007,4(2):22-25.
[7] 鄭銀花,林小娟.急性百草枯中毒病人洗胃的觀察與護理[J].全科醫學臨床與教育,2012,10(1):111.
[8] 蔣臻,許樹云,曹鈺,等.基于血漿百草枯濃度的預測方法在評估急性百草枯中毒病人預后中的價值[J].中國急救醫學,2013,33(10):893-897.
[9] Weng CH,Hu CC,Lin JL,etal.Sequential organ failure assessment score can predict mortality in patients with paraquat intoxication[J].PLOS One,2012,7(12):e51743.
[10] Lee Y,Lee JH,Seong AJ,etal.Arterial lactate as a predictoro fmortality in emergency department patients with paraquat intoxication[J].Clin Toxicol(Phila),2012,50(1):52-56.
[11] Scherrmann JM,Houze P,Bismuth C,etal.Prognostic value of plasma and urine paraquat concentration[J].Hum Toxicol,1987,6(1):92.
[12] Suzuki K,Takasu N,Arita S,etal,Evaluation of severity indexes of patients with paraquat poisoning[J].Hum Exp Toxicol,1991,10(1):21-23.
[13] Senarathna L,Eddleston M,Wilks MF,etal.Prediction of outcome after paraquat poisoning by measurement of the plasma paraquat concentration[J].QJM,2009,102(4):252-258.

