DRG支付下醫(yī)保基金智能監(jiān)管研究
——以江蘇省張家港市為例
吳 軍 郭 瑛 高 倩 徐 碩 覃朝暉
(1張家港市醫(yī)療保障局 蘇州 215600;2徐州醫(yī)科大學(xué)管理學(xué)院 徐州 221004)
對醫(yī)療機(jī)構(gòu)違規(guī)行為的監(jiān)管是醫(yī)保基金監(jiān)管的重點(diǎn)和難點(diǎn),關(guān)系到醫(yī)保基金的安全和醫(yī)療保障制度的健康發(fā)展。我國在實(shí)施按項(xiàng)目付費(fèi)的醫(yī)保支付制度時(shí)就將醫(yī)療機(jī)構(gòu)存在的低標(biāo)入院、分解住院等違規(guī)行為作為醫(yī)保基金監(jiān)管的重點(diǎn)。DRG支付方式改革試點(diǎn)推行后,由于其應(yīng)用于對住院病人的結(jié)算,醫(yī)療機(jī)構(gòu)提供住院服務(wù)過程中的違規(guī)行為依舊普遍存在,表現(xiàn)為推諉重癥、虛增并發(fā)癥與合并癥/嚴(yán)重并發(fā)癥與合并癥(complication and comorbidity/major complication and comorbidity,CC/MCC)、調(diào)整出院診斷、技術(shù)性套高診斷等[1],DRG支付對醫(yī)療機(jī)構(gòu)違規(guī)行為監(jiān)管提出了更高要求。
近年來,各地對醫(yī)保基金智能監(jiān)管體系建設(shè)開展了多種形式的探索。廣西南寧搭建了“1中臺+4系統(tǒng)”的醫(yī)保基金監(jiān)管平臺,對定點(diǎn)醫(yī)療機(jī)構(gòu)實(shí)行信息采集、行為監(jiān)控和結(jié)果評價(jià)的實(shí)時(shí)動態(tài)監(jiān)管[2]。江蘇徐州引入指靜脈認(rèn)證與人臉識別技術(shù),升級生物識別系統(tǒng),核驗(yàn)參保人身份的真實(shí)性,遏制了大量套刷、虛假就醫(yī)等不合理就醫(yī)行為[3]。四川成都構(gòu)建“8124”智能監(jiān)控體系,搭建稽核信息交互平臺,形成醫(yī)保稽核線上線下閉環(huán)聯(lián)動機(jī)制[4]。
DRG醫(yī)保結(jié)算以病案為依據(jù),目前的智能監(jiān)管體系對于病案數(shù)據(jù)信息的挖掘不足,未充分發(fā)揮基于病案精準(zhǔn)識別的“牛鼻子”作用,且已有研究多聚焦于市級醫(yī)院,對縣域醫(yī)療機(jī)構(gòu)醫(yī)保監(jiān)管的研究較少,難以給縣級醫(yī)保監(jiān)管提供借鑒。由于縣域醫(yī)療機(jī)構(gòu)醫(yī)療供方行為與市級存在較大差異,因此DRG支付下對縣域醫(yī)療機(jī)構(gòu)違規(guī)行為的智能監(jiān)管亟待加強(qiáng)。江蘇省張家港市(縣級市)醫(yī)保部門基于DRG支付方式下縣域內(nèi)醫(yī)療機(jī)構(gòu)在病人入院、住院、出院三個(gè)階段的主要違規(guī)行為的特點(diǎn)構(gòu)建并完善“醫(yī)保智慧眼”智能監(jiān)測監(jiān)管平臺,設(shè)定預(yù)警分析模塊,組建基金監(jiān)管專家團(tuán)隊(duì),對DRG支付模式下醫(yī)院入組病例數(shù)量、疾病費(fèi)用支出和病組結(jié)余率等指標(biāo)進(jìn)行監(jiān)測和分析,實(shí)現(xiàn)對醫(yī)療機(jī)構(gòu)違規(guī)行為的智能監(jiān)測監(jiān)管。本文介紹“醫(yī)保智慧眼”智能監(jiān)測監(jiān)管平臺的運(yùn)行模式,闡述其基于病案數(shù)據(jù)開展基金監(jiān)管的系統(tǒng)架構(gòu)、流程與邏輯內(nèi)涵,總結(jié)對醫(yī)療機(jī)構(gòu)違規(guī)行為的監(jiān)管成效,提出改進(jìn)建議及展望,為其他地區(qū)醫(yī)保基金智能監(jiān)管體系建設(shè)和完善提供參考。
1 縣域醫(yī)療機(jī)構(gòu)違規(guī)行為的原因及表現(xiàn)
DRG支付方式下,醫(yī)療機(jī)構(gòu)的等級和服務(wù)水平、疾病的歷史均費(fèi)與疑難程度等因素決定了病組支付標(biāo)準(zhǔn)。自20世紀(jì)末以來,我國各級醫(yī)療機(jī)構(gòu)均通過規(guī)模化擴(kuò)張?jiān)黾哟参粩?shù)量,由于醫(yī)療衛(wèi)生服務(wù)存在資源引導(dǎo)需求的特點(diǎn),必然出現(xiàn)由過剩床位“誘導(dǎo)”的過度住院服務(wù)。由于我國尚未建立完善的分級診療制度,患者住院更傾向選擇市級醫(yī)院,再加上異地就醫(yī)便捷性、居民醫(yī)保報(bào)銷比例不斷提高以及縣域醫(yī)療機(jī)構(gòu)客觀上存在服務(wù)能力和診療水平相對不高的問題,導(dǎo)致縣域內(nèi)住院患者被市級醫(yī)院“虹吸”的現(xiàn)象普遍存在。
研究顯示,縣域內(nèi)居民醫(yī)保參保患者在市級醫(yī)院的次均住院費(fèi)用以及同類型疾病的住院費(fèi)用均遠(yuǎn)高于縣級醫(yī)院[5]。市級醫(yī)院對縣域醫(yī)療機(jī)構(gòu)的“虹吸”造成了醫(yī)保基金的浪費(fèi),同時(shí)被市級醫(yī)院“虹吸”后沉淀下來的住院患者也并不是DRG分組權(quán)重高的患者。為獲得更高的DRG結(jié)算,縣域醫(yī)療機(jī)構(gòu)提供住院服務(wù)時(shí)存在的違規(guī)行為主要表現(xiàn)為入院前通過降低入院標(biāo)準(zhǔn),住院時(shí)通過虛增CC/MCC、出院時(shí)調(diào)整出院診斷來獲得更高DRG結(jié)算。
1.1 降低入院標(biāo)準(zhǔn)
降低入院標(biāo)準(zhǔn)是醫(yī)療機(jī)構(gòu)主要的違規(guī)行為,需厘清其形成機(jī)制。隨著DRG支付方式改革的實(shí)施,我國醫(yī)療服務(wù)體系從之前追求數(shù)量擴(kuò)張向結(jié)構(gòu)優(yōu)化的價(jià)值醫(yī)療轉(zhuǎn)型,提倡醫(yī)院回歸公益性,要求診療流程規(guī)范,減少不合理的醫(yī)療資源消耗。縣級及以下的基層醫(yī)療機(jī)構(gòu)由于管理水平和服務(wù)能力不足很難應(yīng)對該挑戰(zhàn),甚至部分醫(yī)療機(jī)構(gòu)將DRG病組結(jié)余與醫(yī)生績效分配掛鉤。在DRG支付方式改革、基層醫(yī)療機(jī)構(gòu)床位擴(kuò)張后遺癥和大醫(yī)院“虹吸”效應(yīng)的共同作用下縣域醫(yī)療機(jī)構(gòu)為了自身的生存和發(fā)展,普遍會通過降低入院標(biāo)準(zhǔn)的方式來吸引更多患者住院就醫(yī),或?qū)⒈緫?yīng)在門診治療的患者收治入院獲得更多DRG結(jié)算。
1.2 虛增CC/MCC
隨著DRG支付方式改革的推進(jìn),原先的過度診療會增加資源消耗而成為病組成本,降低醫(yī)保結(jié)算結(jié)余。醫(yī)生的醫(yī)療違規(guī)行為發(fā)生變化,過度診療轉(zhuǎn)變?yōu)樘撛鰶]有資源消耗的CC/MCC,使疾病進(jìn)入醫(yī)保支付標(biāo)準(zhǔn)更高的DRG分組,獲得更高的DRG結(jié)算標(biāo)準(zhǔn),其原因和表現(xiàn)主要有兩種。
一是病案填報(bào)不規(guī)范。DRG改革實(shí)施后,疾病入組和基金監(jiān)管都以病案記錄為依據(jù),對于病案書寫的要求提高[6],但由于醫(yī)務(wù)人員對DRG分組方式不熟悉,在實(shí)際操作過程中存在填報(bào)不規(guī)范的問題。例如,對“其他診斷”(即影響患者本次住院醫(yī)療過程的有臨床意義的附加病癥)的填報(bào)錯(cuò)誤引發(fā)CC/MCC的虛增。目前,醫(yī)療機(jī)構(gòu)在進(jìn)行醫(yī)保結(jié)算時(shí)普遍將醫(yī)院病案系統(tǒng)中的病案數(shù)據(jù)直接映射于醫(yī)保結(jié)算系統(tǒng)。醫(yī)院病案系統(tǒng)包括患者在住院和診療過程中的所有診斷,而醫(yī)保結(jié)算清單只要求填寫有資源消耗的診斷。這種不區(qū)分是否有資源消耗而直接映射的方式導(dǎo)致大量對住院無臨床意義的疾病診斷作為“其他診斷”導(dǎo)入醫(yī)保結(jié)算清單中,造成虛增CC/MCC和醫(yī)保基金浪費(fèi)。
二是醫(yī)生的主觀行為。在醫(yī)療機(jī)構(gòu)逐利機(jī)制和院內(nèi)績效分配導(dǎo)向的互相作用下,醫(yī)生為了獲取更高的DRG結(jié)余,在單例病案費(fèi)用較低的情況下,會虛增并未發(fā)生的并發(fā)癥和合并癥,將病案由低權(quán)重組轉(zhuǎn)向高權(quán)重組,以獲取更高的醫(yī)保基金結(jié)算標(biāo)準(zhǔn)。該情形下的虛增診斷不是對疾病診斷和手術(shù)操作編碼客觀性錯(cuò)誤的糾偏,而是虛構(gòu)并未發(fā)生的次要診斷,刻意騙取醫(yī)保基金,應(yīng)界定為DRG支付模式下的惡性欺詐騙保行為[7]。這種行為隱蔽性強(qiáng),發(fā)現(xiàn)難度大,會導(dǎo)致患者診療不足、診療數(shù)據(jù)和費(fèi)用數(shù)據(jù)失真,嚴(yán)重影響患者的治療結(jié)局和治療體驗(yàn)。
1.3 調(diào)整出院診斷
DRG支付依據(jù)主要診斷和主要手術(shù)編碼進(jìn)行病例分組,疾病權(quán)重越高,獲得的醫(yī)保支付額度就越高。由于逐利機(jī)制影響,部分醫(yī)生在填報(bào)DRG疾病診斷、手術(shù)操作等信息時(shí),會對患者的出院診斷進(jìn)行調(diào)整,其原因和表現(xiàn)如下。
一是將次要診斷調(diào)整為主要診斷。該行為分為“高套”和“低套”兩種:“高套”是指進(jìn)入權(quán)重更高的DRG分組以獲取更高的醫(yī)保結(jié)算標(biāo)準(zhǔn);“低套”是指將超過結(jié)算費(fèi)用過多,但是達(dá)不到該病組“高倍率”結(jié)算標(biāo)準(zhǔn)的疾病編碼進(jìn)入較低權(quán)重組,從而使該病例費(fèi)用達(dá)到較低權(quán)重組的“高倍率”,或?qū)⒃\療過程中資源消耗不足、本應(yīng)進(jìn)入“低倍率”病組的病例,通過調(diào)整出院診斷的方式進(jìn)入均費(fèi)較低的DRG組,由原病組中的低倍率病例變成均費(fèi)較低的DRG組中的正常病例。
二是虛增主要診斷。與虛增CC/MCC邏輯相同,通過虛增主要診斷實(shí)現(xiàn)病組權(quán)重提升來獲取更高的醫(yī)保支付,但在患者病案中無相關(guān)診斷的確診依據(jù)、相關(guān)費(fèi)用和既往病史。調(diào)整和虛增主要診斷都屬于DRG支付下的惡性欺詐騙保行為,可能會出現(xiàn)術(shù)式升級、醫(yī)院CMI值異常升高等問題,導(dǎo)致醫(yī)保基金浪費(fèi)。
此外,部分“自動駕駛”式DRG 應(yīng)用軟件甚至具備誘導(dǎo)醫(yī)生調(diào)整出院診斷套取更多醫(yī)保結(jié)余的功能。這些軟件在與醫(yī)院HIS系統(tǒng)對接后,會對病案進(jìn)行自動入組調(diào)整,將所有診斷自行排序并篩選權(quán)重最高的診斷成為主要診斷,以獲取更多醫(yī)保結(jié)算基金。
2 智能監(jiān)測監(jiān)管框架建構(gòu)及運(yùn)行流程
針對DRG支付下定點(diǎn)醫(yī)療機(jī)構(gòu)違規(guī)行為的病案數(shù)據(jù)特點(diǎn),張家港市醫(yī)保部門開展住院服務(wù)全流程監(jiān)測,構(gòu)建基于病案數(shù)據(jù)分析的智能監(jiān)測監(jiān)管模型(見圖1)。
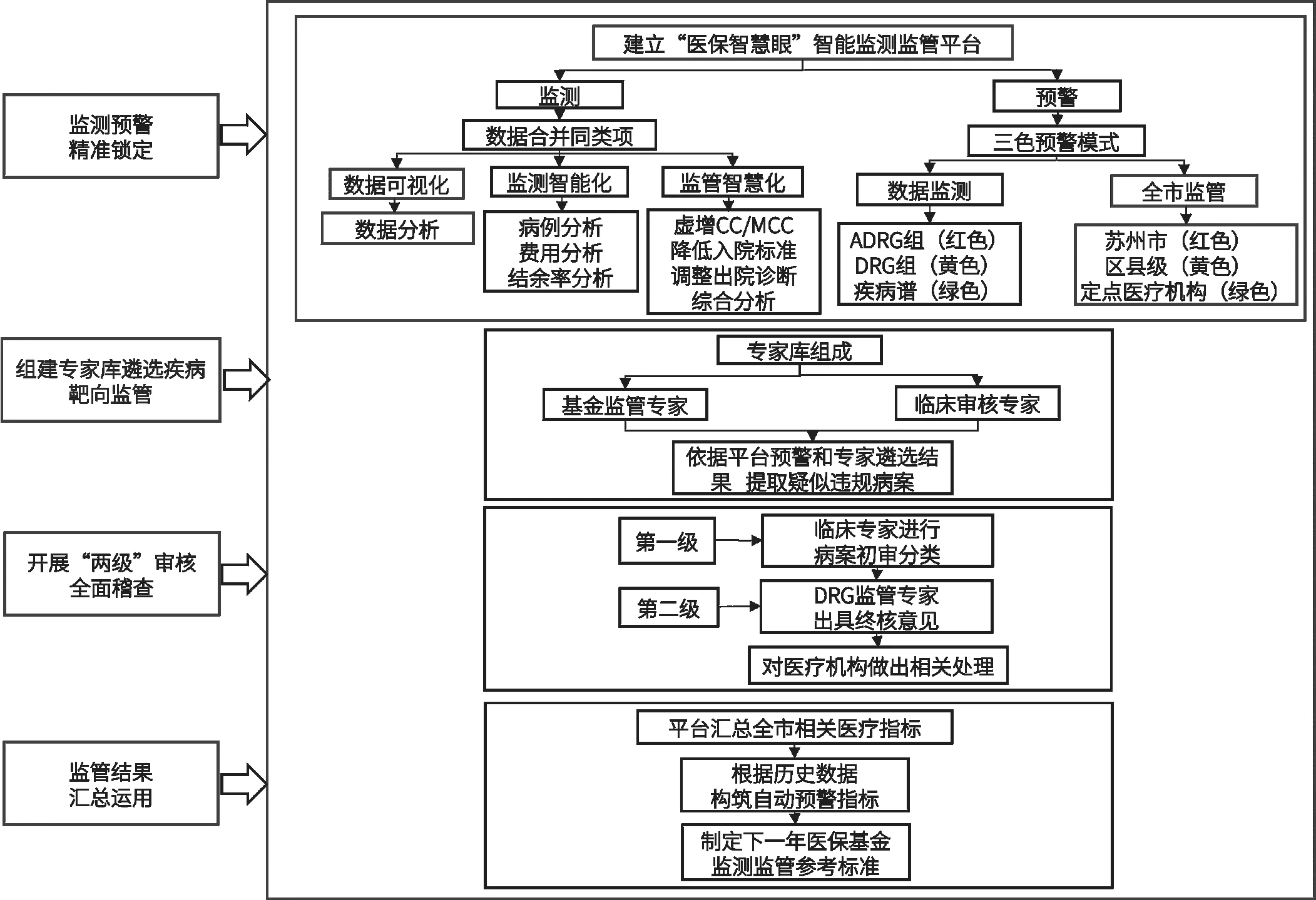
圖1 張家港市醫(yī)保智能監(jiān)測監(jiān)管模式框架
2.1 建立數(shù)據(jù)智能監(jiān)測監(jiān)管平臺,設(shè)立三色預(yù)警指標(biāo)
以數(shù)據(jù)合并同類項(xiàng)為核心,數(shù)據(jù)可視化、監(jiān)測智能化、監(jiān)管智慧化三大模塊為架構(gòu),數(shù)據(jù)分析、病例分析、費(fèi)用分析、結(jié)余率分析、虛增CC/MCC、降低入院標(biāo)準(zhǔn)、調(diào)整出院診斷、綜合分析八個(gè)子模塊為內(nèi)容,建構(gòu)“醫(yī)保智慧眼”智能監(jiān)測監(jiān)管平臺。各子模塊以扇形統(tǒng)計(jì)圖的形式呈現(xiàn)張家港市各醫(yī)療機(jī)構(gòu)入組病例數(shù)、醫(yī)療總費(fèi)用、病組結(jié)余率、疾病診斷等信息,并在原有八個(gè)子模塊的分類基礎(chǔ)上,按ADRG、DRG、疾病譜等維度逐次劃分。以醫(yī)療機(jī)構(gòu)降低入院標(biāo)準(zhǔn)、虛增CC/MCC、調(diào)整出院診斷等作為監(jiān)測和預(yù)警目標(biāo),對納入DRG支付的結(jié)算病例病案進(jìn)行數(shù)據(jù)篩查。篩查原則包括:(1)入組病例數(shù)量多、病例數(shù)量增長快、機(jī)構(gòu)病例相對集中的ADRG組、疾病診斷;(2)病例總費(fèi)用大、費(fèi)用增長異常的ADRG組、疾病診斷;(3)病例總結(jié)余多、病例結(jié)余率高、權(quán)重結(jié)余率高的ADRG組、疾病診斷;(4)對權(quán)重低的DRG組進(jìn)行重點(diǎn)排查;(5)對所涉主要診斷或次要診斷僅一家醫(yī)療機(jī)構(gòu)使用的進(jìn)行重點(diǎn)關(guān)注。
平臺根據(jù)入組病例數(shù)量、結(jié)余率、醫(yī)療總費(fèi)用等指標(biāo)增減情況,以是否存在醫(yī)療資源消耗為疑點(diǎn)切入,采用兩個(gè)層級的紅、黃、綠三色預(yù)警模式體現(xiàn)醫(yī)保監(jiān)管的智慧化。第一層級從數(shù)據(jù)監(jiān)測角度出發(fā),根據(jù)“醫(yī)保智慧眼”平臺不同監(jiān)測維度指標(biāo)的異常指征存在情況,按照違規(guī)程度的嚴(yán)重性劃定ADRG組為紅色預(yù)警,DRG組為黃色預(yù)警,疾病譜為綠色預(yù)警。第二層級從全市監(jiān)管角度出發(fā),根據(jù)蘇州市各級醫(yī)院的指標(biāo)異常指征存在情況,按照違規(guī)程度的嚴(yán)重性劃定蘇州市為紅色預(yù)警,區(qū)縣級為黃色預(yù)警,定點(diǎn)醫(yī)療機(jī)構(gòu)為綠色預(yù)警。
2.2 組建基金監(jiān)管專家?guī)欤珳?zhǔn)遴選疾病診斷
結(jié)合張家港市DRG病組及臨床學(xué)科分布,組建DRG基金監(jiān)管專家?guī)旒芭R床審核專家?guī)臁F渲校鸨O(jiān)管專家由全市醫(yī)院管理、醫(yī)療質(zhì)量管理類人員及各個(gè)學(xué)科專業(yè)委員會主任委員或權(quán)威專家組成,臨床審核專家由審核病案涉及專業(yè)所對應(yīng)科室主任組成,并從各學(xué)科專業(yè)委員會成員中挑選權(quán)威專家加入。
根據(jù)“醫(yī)保智慧眼”智能監(jiān)測監(jiān)管平臺預(yù)警分析模塊的分析結(jié)果,結(jié)合DRG監(jiān)管和審核專家的臨床經(jīng)驗(yàn),從預(yù)警模塊鎖定的ADRG組中遴選出疑似違規(guī)的疾病診斷,并依據(jù)平臺知識庫、規(guī)則庫,分析該病組病案中患者參保登記信息、出入院登記信息、手術(shù)及診斷信息、費(fèi)用明細(xì)信息等,提取疑似違規(guī)病案。
2.3 開展“兩級”審核,進(jìn)行結(jié)果處理
組織DRG監(jiān)管專家、臨床審核專家對提取的病案開展“兩級”審核。第一級由臨床審核專家分別對病案進(jìn)行初審,出具初審意見;第二級由DRG監(jiān)管專家對初審意見不一致、初審意見無違規(guī)和其他需要復(fù)審的病案進(jìn)行現(xiàn)場復(fù)核,當(dāng)場由醫(yī)療機(jī)構(gòu)確認(rèn)后出具最終審核意見。
2.4 監(jiān)管結(jié)果匯總運(yùn)用
根據(jù)終審結(jié)果,對醫(yī)療機(jī)構(gòu)做出違規(guī)金額扣回、醫(yī)師計(jì)分考核、暫停醫(yī)保結(jié)算、約談責(zé)令改正等相關(guān)處理。在年度數(shù)據(jù)決算完成后,將各試點(diǎn)醫(yī)院信息匯入“醫(yī)保智慧眼”智能監(jiān)測監(jiān)管平臺,可得到全市所有醫(yī)院的相關(guān)醫(yī)療指標(biāo)的變化情況,如覆蓋DRG組數(shù)、總權(quán)重、CMI值、DRG入組病例數(shù)、實(shí)際總費(fèi)用、預(yù)決算率正負(fù)結(jié)余等。“醫(yī)保智慧眼”平臺根據(jù)歷史數(shù)據(jù)生成自動預(yù)警指標(biāo),作為之后醫(yī)保基金監(jiān)測監(jiān)管的參考標(biāo)準(zhǔn)。
3 智能監(jiān)管實(shí)施成效評價(jià)
相比人工稽核,“醫(yī)保智慧眼”智能監(jiān)測監(jiān)管平臺能夠幫助醫(yī)保部門更加精準(zhǔn)地鎖定重點(diǎn)病例開展監(jiān)管。2023年1月至9月,先后鎖定5557份疑點(diǎn)病歷,確定違規(guī)病例4057份(占鎖定疑點(diǎn)病例的73.01%),運(yùn)用審核結(jié)果扣回違規(guī)費(fèi)用1050.3萬元(占審核病例DRG總費(fèi)用的23.03%),有效遏制了違規(guī)行為發(fā)生,也為事后檢查處理提供了詳實(shí)可靠的依據(jù)。
3.1 降低住院人次數(shù)量,對入院標(biāo)準(zhǔn)的把控更加規(guī)范
通過對住院人次數(shù)監(jiān)測發(fā)現(xiàn),全市各醫(yī)療機(jī)構(gòu)每月住院人次均呈下降趨勢。基于2023年4月全市一級及以上定點(diǎn)醫(yī)療機(jī)構(gòu)DRG支付改革實(shí)現(xiàn)全面覆蓋的現(xiàn)況,本文對2023年4月份以來的數(shù)據(jù)進(jìn)行分析。2023年9月,住院總?cè)舜屋^4月下降2413人次,降幅達(dá)13.3%。通過對出院診斷和住院治療的匹配監(jiān)管,促使醫(yī)療機(jī)構(gòu)嚴(yán)把入院診斷關(guān)。以BR2-腦缺血性疾病組住院人次數(shù)為例,由4月的1012人次降至9月的460例,降幅54%;以GZ1-其他消化系統(tǒng)疾病組住院人次數(shù)為例,由4月的306人次降至9月的195人次,降幅38.92%。降低入院標(biāo)準(zhǔn)收治住院病人的情況得到有效遏制。
3.2 醫(yī)療總費(fèi)用、住院次均費(fèi)用下降,資源消耗結(jié)構(gòu)不斷優(yōu)化
運(yùn)用全流程審核規(guī)則,提高醫(yī)療機(jī)構(gòu)醫(yī)保結(jié)算清單、病案首頁診斷及編碼質(zhì)量,明確CC/MCC填報(bào)原則,改變病案首頁數(shù)據(jù)直接映射醫(yī)保結(jié)算清單模式,維護(hù)醫(yī)保基金安全的同時(shí)真實(shí)體現(xiàn)病例實(shí)際資源消耗。通過對CC/MCC的監(jiān)測與審核,醫(yī)療機(jī)構(gòu)醫(yī)療總費(fèi)用、住院次均費(fèi)用均呈下降趨勢。2023年9月,醫(yī)療總費(fèi)用1.53億元,較4月下降0.32億元、降幅20.92%,次均費(fèi)用8500元,較4月下降500元,降幅5.88%。對醫(yī)療機(jī)構(gòu)的費(fèi)用管理成效逐漸顯現(xiàn),同時(shí),醫(yī)療機(jī)構(gòu)基金結(jié)余費(fèi)用、結(jié)余率穩(wěn)步提升。2023年9月結(jié)余0.29億元,較4月增加0.08億元、增幅38.75%,結(jié)余率增加4.43%。醫(yī)療機(jī)構(gòu)實(shí)現(xiàn)醫(yī)療總費(fèi)用、住院次均費(fèi)用下降。
3.3 CMI值穩(wěn)中有降,有效推動分級診療
通過對調(diào)整出院診斷行為的監(jiān)測監(jiān)管發(fā)現(xiàn),全市醫(yī)療機(jī)構(gòu)CMI值穩(wěn)中有降。2023年4月至9月,二級、三級醫(yī)療機(jī)構(gòu)總權(quán)重呈下降趨勢,CMI值基本不變;一級醫(yī)療機(jī)構(gòu)總權(quán)重呈上升趨勢,CMI值略有下降。醫(yī)保智能監(jiān)管激勵(lì)醫(yī)療機(jī)構(gòu)和醫(yī)生主動規(guī)范醫(yī)療服務(wù)行為,切實(shí)發(fā)揮DRG支付方式推動分級診療的作用,推進(jìn)服務(wù)優(yōu)質(zhì)化,讓醫(yī)保和醫(yī)療“相向而行”。同時(shí),引導(dǎo)三級醫(yī)療機(jī)構(gòu)不斷提高服務(wù)能力,積極收治疑難重癥,主動將常見病、多發(fā)病及輕癥患者轉(zhuǎn)診至基層醫(yī)療機(jī)構(gòu)診治,實(shí)現(xiàn)不同級別間醫(yī)療機(jī)構(gòu)合理轉(zhuǎn)診。由此,DRG支付方式改革通過醫(yī)保結(jié)算的支付杠桿引導(dǎo)分級診療。
3.4 通過智能監(jiān)管建立醫(yī)保與醫(yī)療協(xié)同治理的監(jiān)管機(jī)制
DRG支付下,由于醫(yī)療機(jī)構(gòu)違規(guī)行為的隱蔽性,導(dǎo)致醫(yī)保監(jiān)管和醫(yī)療機(jī)構(gòu)間的信息不對稱進(jìn)一步擴(kuò)大,亟須建立醫(yī)保與醫(yī)療協(xié)同治理的監(jiān)管機(jī)制。張家港醫(yī)保部門通過宣傳解讀DRG支付方式改革政策,引導(dǎo)醫(yī)療機(jī)構(gòu)理解DRG支付的本質(zhì),幫助臨床醫(yī)護(hù)、病案質(zhì)控人員理解DRG支付方式改革的規(guī)則要義。通過組建DRG基金監(jiān)管專家?guī)旒芭R床審核專家?guī)扉_展“兩級”審核,形成同行評議、專家評審的協(xié)商談判與集體協(xié)商機(jī)制。醫(yī)保監(jiān)管從政策宣傳、培訓(xùn)到違規(guī)病案的認(rèn)定均與醫(yī)療機(jī)構(gòu)實(shí)現(xiàn)全程聯(lián)動,建立醫(yī)保與醫(yī)療協(xié)同治理的監(jiān)管機(jī)制,提升管理效能。
4 智能監(jiān)管存在的問題
4.1 病案數(shù)據(jù)質(zhì)量和標(biāo)準(zhǔn)有待提升
醫(yī)療機(jī)構(gòu)病案數(shù)據(jù)的質(zhì)量直接影響到智能監(jiān)管的效果。“醫(yī)保智慧眼”智能監(jiān)測監(jiān)管平臺匯總各三級和二級試點(diǎn)醫(yī)院的住院病案時(shí)發(fā)現(xiàn),部分病歷書寫不規(guī)范,手術(shù)記錄、檢查記錄、住院診斷等信息存在遺漏,在進(jìn)行系統(tǒng)分析前需先進(jìn)行標(biāo)準(zhǔn)化處理。病案質(zhì)量一定程度上影響了大數(shù)據(jù)挖掘的效率[8]。
4.2 DRG分組方案需要進(jìn)一步完善
在醫(yī)院診療過程中,部分病例的主要診斷、主要手術(shù)操作無異常,但因分組方案不夠完善而進(jìn)入歧義組。目前的DRG分組版本尚不能涵蓋所有的診斷及手術(shù)方式,諸多開展的新技術(shù)、新項(xiàng)目由于沒有歷史數(shù)據(jù)支撐而沒有組別。例如大隱靜脈曲張開展大隱靜脈主干激光閉合術(shù)、慢性腎衰竭開展血液透析等,監(jiān)管時(shí)需要相關(guān)醫(yī)療專家進(jìn)行協(xié)助判定操作是否違規(guī)。同時(shí),部分疾病如康復(fù)類疾病和精神類疾病,因其具有住院時(shí)間長、易復(fù)發(fā)的特點(diǎn),住院費(fèi)用普遍高于其他病種住院均次費(fèi)用。DRG結(jié)算僅適用于治療床位(不適用于康復(fù)床位及護(hù)理床位),不應(yīng)把需長期住院的康復(fù)及護(hù)理床位納入DRG分組管理。該類疾病分組錯(cuò)誤在一定程度上加大了醫(yī)保工作人員監(jiān)管難度,降低了醫(yī)保智能監(jiān)管的精確性。
4.3 監(jiān)測指標(biāo)不足,監(jiān)管方式亟須更新
DRG支付與按項(xiàng)目付費(fèi)獲取醫(yī)保結(jié)算盈利點(diǎn)不同,造成醫(yī)院可能存在不同的違規(guī)類型。除了按項(xiàng)目付費(fèi)下存在的違規(guī)收費(fèi)和住院行為外,還存在醫(yī)療不足、推諉重患、低碼高編、高碼低編等現(xiàn)象[9]。當(dāng)前,“醫(yī)保智慧眼”智能監(jiān)測監(jiān)管平臺只能通過部分給定指標(biāo)(如入組病例數(shù)量、結(jié)余率、醫(yī)療總費(fèi)用等)篩選歧義組病案;而對于稍復(fù)雜的違規(guī)行為,如高編低靠、拆分診斷、虛增診斷、調(diào)整診斷等,考慮到疾病的復(fù)雜性和臨床治療的專業(yè)性,智能監(jiān)管系統(tǒng)稽核的結(jié)果存在爭議。需要增加新的監(jiān)測指標(biāo),修正相應(yīng)模塊的分析模型,提高疾病診斷的違規(guī)檢出率[10]。
4.4 監(jiān)管宣教力度需繼續(xù)加強(qiáng)
自DRG支付方式改革實(shí)施以來,由于部分醫(yī)療項(xiàng)目收費(fèi)界定不明確以及醫(yī)務(wù)人員對政策理解存在偏差,部分臨床工作人員在診療過程中存在降低入院標(biāo)準(zhǔn)、虛增CC/MCC、調(diào)整出院診斷等違規(guī)行為[11]。而醫(yī)院為不打擊醫(yī)生積極性,采取的行政處罰相對較少,以協(xié)議處理為主,造成不合理醫(yī)療行為的不斷滋生。醫(yī)保監(jiān)管可以識別并規(guī)范醫(yī)生診療過程中的違規(guī)行為,但目前下發(fā)通知、宣傳欄張貼、短期政策培訓(xùn)等宣教方式對醫(yī)生的教育效果不明顯,難以滿足醫(yī)保基金監(jiān)管工作的要求。
5 建議及展望
5.1 加強(qiáng)病案管理,提高病案數(shù)據(jù)質(zhì)量
醫(yī)療機(jī)構(gòu)要及時(shí)進(jìn)行信息系統(tǒng)優(yōu)化,由醫(yī)務(wù)人員判斷病案中涉及的診斷是否有資源消耗。針對醫(yī)療機(jī)構(gòu)上傳病案時(shí)存在的虛增和調(diào)整診斷情況,醫(yī)院信息部門需要嚴(yán)格遵照醫(yī)保部門制定的政策與規(guī)則,對病歷檔案數(shù)據(jù)、費(fèi)用信息、診斷及手術(shù)操作、病例入組等內(nèi)容進(jìn)行數(shù)據(jù)核對,提高病案數(shù)據(jù)的真實(shí)性和準(zhǔn)確性。醫(yī)保部門需要進(jìn)一步強(qiáng)化數(shù)據(jù)管理,同步收集比對醫(yī)療機(jī)構(gòu)病案首頁診斷數(shù)據(jù)與醫(yī)保結(jié)算診斷數(shù)據(jù),監(jiān)管醫(yī)療機(jī)構(gòu)的高編高靠行為。政府相關(guān)部門應(yīng)建立依托全市醫(yī)療機(jī)構(gòu)的統(tǒng)一數(shù)據(jù)平臺,充分發(fā)揮大數(shù)據(jù)監(jiān)管在推進(jìn)DRG支付方式改革中的重要作用,實(shí)現(xiàn)跨地區(qū)、跨部門信息互聯(lián)互通,從完整度、準(zhǔn)確性、標(biāo)準(zhǔn)化、可用性、安全性等方面開展醫(yī)保智能監(jiān)管。
5.2 加強(qiáng)對病人收治入院的監(jiān)管,明確DRG分組規(guī)則
醫(yī)療機(jī)構(gòu)應(yīng)嚴(yán)格制定住院病人收治標(biāo)準(zhǔn),加強(qiáng)院內(nèi)日常現(xiàn)場巡查,從源頭上遏制降低入院標(biāo)準(zhǔn)違規(guī)行為發(fā)生。依托智慧醫(yī)保監(jiān)管平臺,通過病案數(shù)據(jù)分析把控病人住院指征,實(shí)現(xiàn)對分解住院、低標(biāo)入院等問題的自動預(yù)警[12]。在進(jìn)行DRG分組時(shí),醫(yī)務(wù)人員應(yīng)謹(jǐn)慎選擇主要診斷編碼,減少住院病案首頁內(nèi)容的錯(cuò)誤與遺漏。病案編碼員應(yīng)及時(shí)向臨床醫(yī)師明確分組依據(jù),了解臨床科室主要診斷選擇情況,進(jìn)行問題匯總及改進(jìn),減少歧義病案的發(fā)生。針對部分因分組方案不完善無法正常入組的手術(shù)和操作,醫(yī)療機(jī)構(gòu)應(yīng)定期與醫(yī)保部門溝通,對不合理的分組方式進(jìn)行調(diào)整。
5.3 進(jìn)一步完善監(jiān)測指標(biāo)體系,優(yōu)化智能監(jiān)管系統(tǒng)
目前,“醫(yī)保智慧眼”平臺依據(jù)現(xiàn)有指標(biāo)完成了對醫(yī)療機(jī)構(gòu)主要違規(guī)行為的初步監(jiān)測,下一步應(yīng)提高對拆分診斷、虛增診斷、調(diào)整診斷、高編低靠等違規(guī)行為的監(jiān)測精準(zhǔn)度。首先,需獲取更多監(jiān)測指標(biāo),如疾病分組、均次費(fèi)用、人頭費(fèi)用、床日費(fèi)用、機(jī)構(gòu)結(jié)算費(fèi)用、高低倍率病例占比、參保人員自費(fèi)率等,制定更加規(guī)范的稽核標(biāo)準(zhǔn),實(shí)現(xiàn)對醫(yī)院的自動預(yù)警、監(jiān)控分析和疑點(diǎn)核查。其次,不斷修正各模塊的分析模型,進(jìn)一步優(yōu)化、整合住院指征、CC/MCC評價(jià)表,制定DRG付費(fèi)模式下的“全流程”審核評價(jià)標(biāo)準(zhǔn),最終形成大數(shù)據(jù)下集查詢、分析、審核、監(jiān)管、評價(jià)于一體的醫(yī)保基金智能化監(jiān)測監(jiān)管系統(tǒng)。
5.4 加強(qiáng)對醫(yī)院的宣教與指導(dǎo),完善監(jiān)管政策與法律法規(guī)
醫(yī)療機(jī)構(gòu)需根據(jù)DRG支付方式改革的要求,堅(jiān)持“合理檢查、合理用藥、合理治療”原則,指導(dǎo)臨床科室人員嚴(yán)格執(zhí)行標(biāo)準(zhǔn)化診療方案,規(guī)范臨床路徑管理[13]。采用院周會、進(jìn)科室、行政業(yè)務(wù)查房、集中培訓(xùn)等形式宣傳解讀DRG支付方式改革制度,幫助醫(yī)護(hù)人員特別是臨床醫(yī)生、病案質(zhì)控人員弄懂弄通DRG支付方式改革的規(guī)則要義。嚴(yán)厲打擊醫(yī)療違規(guī)行為,根據(jù)行為類型、涉及金額的嚴(yán)重程度出臺相應(yīng)的行政處罰標(biāo)準(zhǔn),起到警示醫(yī)務(wù)人員、遏制欺詐騙保行為的作用[14]。
5.5 構(gòu)建醫(yī)、患、保等多主體協(xié)同監(jiān)管機(jī)制
當(dāng)前欺詐騙保行為的復(fù)雜程度日益上升,僅憑單一部門難以實(shí)現(xiàn)全面監(jiān)管。醫(yī)保、公安、衛(wèi)健部門需明確自身職責(zé),進(jìn)行執(zhí)法聯(lián)動,凝聚監(jiān)管共識,努力實(shí)現(xiàn)多方協(xié)同[15]。醫(yī)療機(jī)構(gòu)需建立內(nèi)部審查機(jī)制,督促臨床科室進(jìn)行自查和整改,從而規(guī)范診療行為,在醫(yī)院內(nèi)實(shí)現(xiàn)醫(yī)保基金使用的合理化[16]。同時(shí),通過媒體輿論引導(dǎo)和正面宣傳,引導(dǎo)社會公眾主動參與監(jiān)督,落實(shí)舉報(bào)獎(jiǎng)勵(lì)制度,拓寬舉報(bào)渠道,建立案源線索登記制度和舉報(bào)人信息保護(hù)制度,提高民眾舉報(bào)欺詐行為的積極性。通過多主體的監(jiān)管合力,構(gòu)建協(xié)同治理環(huán)境,有效防止和嚴(yán)厲打擊醫(yī)保欺詐行為。
5.6 優(yōu)化醫(yī)療服務(wù)供給,實(shí)現(xiàn)醫(yī)療服務(wù)向健康醫(yī)療轉(zhuǎn)變
在DRG支付方式改革背景下,以病組為標(biāo)準(zhǔn)的結(jié)算方式必然對醫(yī)療機(jī)構(gòu)供給產(chǎn)生深刻影響。按項(xiàng)目付費(fèi)時(shí)期醫(yī)療機(jī)構(gòu)擴(kuò)張帶來的基層床位數(shù)過剩、醫(yī)生過度醫(yī)療的診療慣性等問題必然與DRG結(jié)算倒逼醫(yī)療機(jī)構(gòu)控制成本、規(guī)范診療的要求產(chǎn)生沖突,在臨床治療中可能存在受限于病組支付標(biāo)準(zhǔn)導(dǎo)致的診療不足。現(xiàn)階段,醫(yī)療機(jī)構(gòu)解決該矛盾的方式不應(yīng)該是通過降低入院標(biāo)準(zhǔn)、虛增CC/MCC、調(diào)整出院診斷等違規(guī)行為來攫取高額醫(yī)保結(jié)算。DRG是醫(yī)療保險(xiǎn)過渡到“以價(jià)值為基礎(chǔ)”制度的一個(gè)重要工具,如果缺少了DRG這段經(jīng)驗(yàn),將很難適應(yīng)醫(yī)療體系發(fā)展帶來的新挑戰(zhàn)。通過優(yōu)化購買醫(yī)療服務(wù),DRG支付引導(dǎo)傳統(tǒng)醫(yī)療向成本約束內(nèi)更高健康績效產(chǎn)出的價(jià)值醫(yī)療轉(zhuǎn)變。目前縣域醫(yī)療機(jī)構(gòu)在DRG支付改革中遭遇的生存與發(fā)展問題均應(yīng)遵循“價(jià)值醫(yī)療”的要義。《中共中央 國務(wù)院關(guān)于深化醫(yī)療保障制度改革的意見》提出,提高對基層醫(yī)療機(jī)構(gòu)的支付比例,實(shí)現(xiàn)公共衛(wèi)生服務(wù)和醫(yī)療服務(wù)有效銜接[17]。DRG通過預(yù)付的剛性來理順醫(yī)療服務(wù)診療規(guī)范,促進(jìn)醫(yī)療機(jī)構(gòu)回歸促進(jìn)健康的根本,基層醫(yī)療機(jī)構(gòu)更應(yīng)該通過提供高質(zhì)量的公共衛(wèi)生服務(wù)和基本衛(wèi)生服務(wù)來獲得有效補(bǔ)償,實(shí)現(xiàn)醫(yī)療服務(wù)向健康醫(yī)療的提升。

