基于無創心輸出量監測的早期運動康復在Stanford A型主動脈夾層術后患者中的應用效果▲
王 偉 滕 薇 嚴 莉
(武漢亞洲心臟病醫院重癥醫學科,湖北省武漢市 430022)
主動脈夾層是各種原因引起的主動脈內膜、中膜撕裂,血液經撕裂口流入,致使主動脈腔被分離為真腔和假腔的狀態[1]。Stanford A型主動脈夾層主要累及升主動脈,目前外科手術是其唯一有效的治療手段[2],但由于手術創傷大、耗時長、技術復雜等原因,患者在術后易出現多器官并發癥。國外研究發現[3],術后早期運動康復對患者具有益處,但由于國內缺乏協調的團隊動員患者,且醫護人員缺乏早期康復相關知識及對患者安全存在顧慮等因素,使得術后早期運動康復措施難以實施。相關調查發現[4],醫護人員的主要顧慮為康復不當會引起患者循環波動,而且目前尚缺乏精確有效的循環監測手段 。無創心輸出量監測系統采用新一代心室血流阻抗波形描記法,以靜息、動態、監護三種工作模式實時監測人體血流動力學參數,觀察心臟重癥患者血流動力學參數的變化趨勢,目前臨床上多用于制訂心臟康復處方,以及評估治療及康復效果等[5]。2018年我院心外科康復團隊在無創心輸出量監測下對瓣膜置換和冠脈搭橋術后患者進行運動康復治療,患者獲益明顯,該團隊也積累了豐富的經驗。基于此,該團隊于2019年9月開始對Stanford A型主動脈夾層術后患者實施運動康復,效果顯著,現報告如下。
1 對象與方法
1.1 研究對象 選擇2019年9月至2020年12月在我院心外科住院的96例Stanford A型主動脈夾層患者作為研究對象,采用便利抽樣法,將2019年9月至2020年4月住院的48例患者作為對照組;2020年5—12月住院的48例患者作為觀察組。納入標準:(1)經主動脈CT血管造影檢查,符合Stanford A型主動脈夾層的診斷標準[6]:夾層累及升主動脈;(2)年齡18~70歲;(3)麻醉方式選氣管插管全身麻醉,手術取正中開胸,并進行體外循環;(4)自愿參與本研究,并簽署知情同意書。排除標準:(1)血流動力學持續不穩定狀態的患者;(2)未控制的高熱或嚴重感染的患者;(3)并發多器官功能衰竭的患者;(4)處于惡病質狀態的患者;(5)認知功能障礙或運動系統功能障礙無法配合研究的患者;(6)既往有血栓栓塞史的患者。兩組患者的性別、年齡、手術方式等一般資料比較,差異均無統計學意義(均P>0.05),具有可比性,見表1。本研究已通過武漢亞洲心臟病醫院醫學倫理委員會審查批準。
表1 兩組患者一般資料的比較
1.2 方法
1.2.1 對照組:采用我院心外科常規護理措施進行護理,全程由責任護士完成。氣管插管拔除后,護士指導患者進行腹式呼吸訓練、深呼吸訓練和震動排痰訓練,2次/d;予霧化吸入,2次/d。患者病情穩定轉出ICU后開始運動康復,根據心率、呼吸、血氧飽和度和自我感知勞累程度分級(Borg分級)調整運動的強度和持續時間。Borg分級通過Borg勞累度評估量表[7]獲取,該量表根據患者的自我感知勞累程度進行評分:極輕6~8分,很輕9~10分,比較輕11~12分,有點用力13~14 分,用力15~16分,很用力17~18分,極用力19~20分。評分越高,表示患者自我感知勞累程度越嚴重。以運動時心率比安靜時的心率增加<20次/min、呼吸增加<5次/min,以及血氧飽和度≥90%、Borg分級11~13分作為持續運動的標準,超出或達不到以上監測值則降低運動強度甚至停止運動。心率和血氧飽和度通過患者指脈氧儀讀取,呼吸頻率通過觀察胸廓起伏獲取。
1.2.2 觀察組:實施基于無創心輸出量的早期運動康復。(1)組建康復團隊。組建以心外科ICU醫師和康復醫師為主體,包含康復治療師、呼吸治療師和護師等10人的團隊,并制訂成員職責、工作流程和突發狀況的應急預案。心外科ICU護士長任隊長,全面負責該項研究計劃;ICU主任和康復科主任為副隊長,負責康復流程制訂、培訓考核、患者的入組評估等;康復治療師、呼吸治療師和護師共5名隊員,負責實施康復訓練、收集資料及錄入數據;康復醫師和ICU醫師負責康復處方的開具和運動中的安全監測。(2)評估康復運動啟動時機。患者術后蘇醒6 h后由ICU醫師進行首次評估,之后每日清晨交班及查房時,由康復醫師和ICU醫師進行常規評估。采用在Hodgson[8]等研制的ICU活動量表(ICU Mobility Scale,IMS)基礎上,經國內學者漢化和院內專家修訂而來的《ICU患者早期主動活動安全評估量表》(以下簡稱改良IMS)評估患者的活動水平,進而評估其康復運動啟動時機。改良IMS的加權Kappa值為0.84,效標效度為0.87,具有較好的可靠性和內在一致性[9]。該量表包含心血管系統、呼吸系統、神經系統、其他危險因素及體能等5個評估維度共計11項評估指標,患者活動水平評分為0~10分,0分表示患者無自主活動,依靠被動翻身或被動的關節活動,10分表示患者能獨立行走,無需步態輔助,改良IMS得分越高表示患者活動水平越強。根據評估結果確定當日需要完成的活動目標:改良IMS得分為0分的患者,可行被動運動;評分為1~3分患者,可行被動運動和床上主動運動;評分為4~6分患者,可從床上活動過渡到床邊活動;評分為7~10分患者,可下床行走。(3)實施呼吸功能訓練。采用現場指導和視頻學習相結合的模式,由呼吸治療師協助患者完成。患者全麻蘇醒后6 h,當改良IMS評分為1~3分且血液動力學穩定時,鼓勵患者進行縮唇呼吸和腹式呼吸,即閉嘴用鼻子深深地吸氣,慢慢地縮唇將氣體呼出,每次訓練15~20 min,3次/d。逐步過渡到腹式抗阻訓練,即患者能自如腹式呼吸時,腹部上方放置1~3 kg沙袋,用鼻吸氣,盡量將沙袋頂起,呼氣時做吹笛式呼氣,慢慢從口中呼出氣體,腹部自然下沉,根據患者耐受能力,逐漸增加沙袋重量,每次訓練20 min,3次/d。直至ICU醫師評定患者病情穩定,不需要機械通氣、可以拔除氣管插管。拔除氣管插管后用呼吸訓練器(寧波康宏醫療器械有限公司,規格:C型)進行呼吸訓練:先進行吸氣訓練(將呼吸訓練器放在患者面前,指導其含住吸氣管嘴部后,緩慢用力吸氣,將球吸起,當球體到達目標訓練刻度且吸氣流速達1 200 mL/s后保持2 s,即目標肺活量為2 400 mL),然后移開吸氣管嘴部,由緩慢呼氣向正常呼氣過渡,休息5~10 min。然后將呼吸訓練器倒置,開始呼氣訓練(勻速呼氣使球浮起)。每次訓練10~15 min,3~4次/d,持續訓練14 d。(4)實施運動康復。由護師和康復治療師共同協助患者完成,具體內容為:①改良IMS得分為0分的患者,進行關節被動活動,依次從指關節→腕關節→肘關節,再從趾關節→踝關節→膝關節,每個關節分別做外展、內收以及旋轉活動各10次,3~4次/d;將患者的床頭依次抬高45°、60°、90 °,每種狀態至少持續1 h,4次/d;②當改良IMS得分為1~3分,且血液動力學穩定時,協助患者依次行主動關節活動,上肢逐步進行舉小啞鈴、握力環、彈力帶等活動,每次訓練10~15 min,3~4次/d;③改良IMS得分為4~6分的患者,行床邊坐站訓練,包括床上坐3 min,床邊坐3 min,床邊站3 min,3~4次/d;④改良IMS得分為7~10分的患者,可進行離床活動,方式為行有氧踏車,以3 min開始,逐漸增加踏車時間,3~4次/d,待踏車活動能維持至少10 min后開始接受床邊移步訓練,即在護師和康復治療師指導下借助助行器在室內慢走,從45 m路程開始逐漸增加移步量,每次至少10 min,3~4次/d。(5)無創心輸出量監測。采用Enduro無創心輸出量監測儀(MANATEC公司生產)進行監測,康復運動前行被動抬腿負荷試驗,評估心臟前負荷狀態并預測運動耐量,以每搏輸出量(stroke volume,SV)增加10%為陽性標準。運動中以SV持續上升至出現平臺期為標準控制運動強度和風險,同時排除舒張早期充盈率(early diastolic filling rate,EDFR)和心室舒張波(O波)增加的異常情況。在SV出現下降或EDFR>67%時減輕運動強度或停止運動。其他需要中止運動的情況:當出現心率>130次/min或運動時心率比安靜時增加>30次/min;舒張壓>110 mmHg或舒張壓下降>10 mmHg;明顯的室性和房性心律失常;運動不耐受的體征和癥狀,如胸悶、明顯氣促等表現;當出現上述情況時應立即停止運動康復[10]。(6)護理。康復運動時,護師除協助康復治療師幫助患者完成指定的動作外,還承擔患者的病情觀察、護理評估、管道維護、心理支持及營養管理等工作。包括以下內容:① 病情觀察:嚴密觀察患者生命體征,監測血流動力學參數,詢問患者的主訴,進行Borg評分。② 護理評估:評估患者的精神認知狀態、合作程度、血糖情況、胸引流量、咳痰情況、傷口疼痛情況,有異常及時報告ICU醫師。咳痰明顯時于運動前按下自控式靜脈鎮痛泵用藥按鈕以輸入微量的鎮痛劑,再協助患者行肺部體療促進排痰,以減輕體療時引發的傷口疼痛,同時減少運動時咳嗽咳痰和傷口疼痛對康復運動的干擾,提高患者康復運動的依從性和減少運動不良事件。③ 管道維護:妥善固定心包縱隔及胸腔引流管、深靜脈留置管、尿管、氧管等管道,保持管道通暢,勿打折,防滑脫。理順監測導線,避免導管及導線引發的運動不良事件。④ 營養管理:及時進行營養評估,遵醫囑嚴格執行腸外及腸內營養治療方案,保證營養的攝入,尤其保證肌肉的營養供應。⑤ 心理支持:與患者充分溝通,借助康復視頻,鼓勵患者參與運動康復。必要時尋求家屬、護工的支持。鼓勵家屬穿隔離服,與患者進行10 min以上的肢體接觸式安撫(如擁抱),以減少患者的不安和焦慮,增強運動的依從性。
1.3 觀察指標
1.3.1 康復指標:術前及出院前1 d由康復治療師和護師共同測評并記錄兩組患者的Barthel指數、肌力評分及心肺功能指標。(1)Barthel指數[11]評分,包括進食、洗澡、 修飾、穿衣、控制大便、控制小便、 如廁、床椅轉移、平地行走45 m、上下樓梯共10項內容。其中,排便控制、排尿控制、如廁、穿衣、進食、上下樓梯6個條目按0、5、10分計分;床椅轉移、平地行走2個條目按0、5、10、15分計分;洗澡、修飾2個條目按0、5分計分。總分為0~100分,評分越高表示患者的生活自理能力越好。(2)肌力評分,出院前1 d采用英國醫學研究委員會肌力評分法[12],對患者的雙側6組(腕伸展、前臂屈曲、肩外展、足背屈、膝外展、大腿彎曲)肌群進行肌力評定,并將肌力量化為分值,單側每組肌力分為0~Ⅴ級,評分對應為0~5分,具體肌力分級及評分標準如下。0級(肌纖維無收縮)評分為0分;Ⅰ級(肌肉輕微收縮,但無法引起關節運動,無法產生動作)評分為1分;Ⅱ級(肢體在無重力狀態下移動,但不能對抗重力,肢體無法抬離床面)評分為2分;Ⅲ級(肢體能夠抬離床面,但又不能對抗外界阻力)評分為3分;Ⅳ級(肢體能夠對抗部分阻力,但比正常水平差)評分為4分;Ⅴ級(正常肌力)評分為5分。總分為 0~60分,分數越高表明肌力越好。(3)心肺功能指標,包括峰值攝氧量、最大代謝當量和無氧閾,所有數值均在行無創心輸出量監測時直接讀取。
1.3.2 并發癥發生情況:收集患者在ICU住院期間出現譫妄和低氧血癥等情況。(1)譫妄發生情況。在ICU住院期間由責任護士采用ICU譫妄篩查表[13]評估患者的精神狀態,包括意識水平改變、注意缺損、定向力障礙、幻覺或錯覺、精神運動性興奮或遲緩、不恰當的言語或心情、睡眠-覺醒周期紊亂、癥狀波動等8項指標,每個癥狀計1分,總分8分,得分≥4分時診斷為譫妄。(2)低氧血癥發生情況。術后患者在吸氧狀態下,每4 h由護士采集橈動脈血,運用血氣分析儀測定動脈血氧分壓,并根據吸氧濃度統計動脈血氧合指數[PaO2/吸入氧比例(fraction of inspiratory oxygen,FiO2)]<200 mmHg[14]的例數。(3)肺部并發癥發生情況。術后第1~5天,每天常規行床旁X線片檢查,統計X線片檢查結果提示為肺及支氣管感染、肺不張的例數。(4)運動不良事件。記錄康復鍛煉過程中發生的不良事件,如心慌、氣促、頭暈等。
1.4 統計學分析 采用SPSS 22.0軟件進行統計學分析。計數資料以例數(百分比)表示,比較采用χ2檢驗或Fisher精確概率法檢驗;正態分布的計量資料以(x±s)表示,組間比較采用獨立樣本t檢驗,同組治療前后比較采用配對t檢驗。以P<0.05為差異具有統計學意義。
2 結 果
2.1 兩組患者康復指標的比較 術前,兩組患者的Barthel指數評分、肌力評分、峰值攝氧量、無氧閾、最大代謝當量比較,差異均無統計學意義(均P>0.05)。出院前1 d,觀察組上述指標均高于術前,及對照組(均P<0.05),而對照組上述指標與術前差異均無統計學意義(均P>0.05)。見表2。
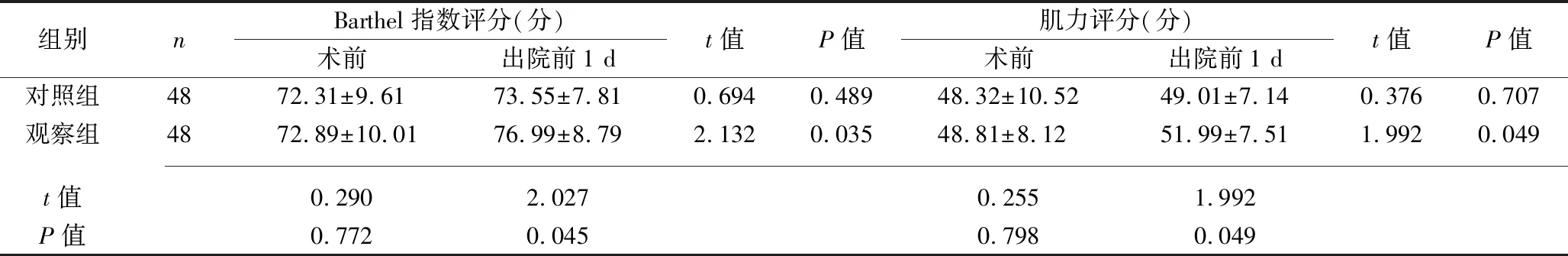
表2 兩組患者康復指標的比較(x±s)
2.2 兩組患者并發癥發生情況的比較 觀察組患者低氧血癥和肺部并發癥發生率均低于對照組(均P<0.05);觀察組譫妄和運動不良事件的發生率略低于對照組,但差異均無統計學意義(均P>0.05)。見表3。
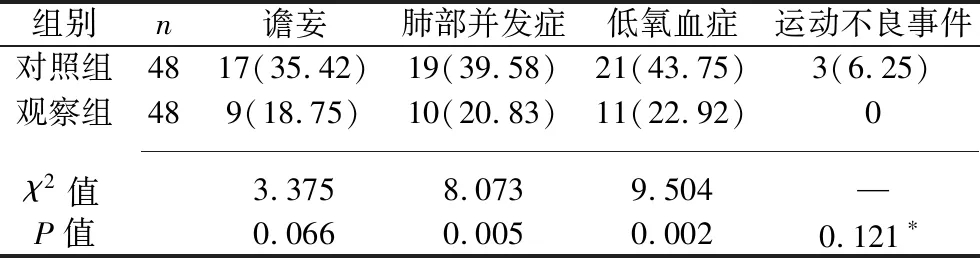
表3 兩組患者并發癥發生情況的比較[n(%)]
3 討 論
3.1 無創心輸出量監測更精準 無創心輸出量監測系統可讀取心排血量參數(SV、心輸出量、每搏輸出量指數、心指數)、心肌收縮力(收縮壓、心收縮力指數、舒張壓、脈壓差)、前負荷(EDFR、舒張末期容積)、左心做功(左心室射血時間、射血分數)和外周血管阻力(外周血管阻力、外周血管阻力指數)等參數,能動態、連續、實時地反映靜息血流動力學是否穩定及運動中血流動力學趨勢變化是否正常。本研究中對照組有2例患者出現頭暈、氣促等運動不耐受表現,1例疲勞感Borg得分為15分,停止運動后予平臥位休息、高流量面罩給氧,15 min后患者癥狀緩解,但明顯影響患者后續運動康復的積極性和依從性。而觀察組患者未出現心慌、氣促、頭暈等癥狀,原因可能為運動前行被動抬腿負荷試驗可預測運動耐量,運動中出現每搏輸出量下降或舒張早期充盈率快速增高時,提示心臟對運動耐受能力下降,可及時降低運動強度或暫停運動,防止不良事件發生。
3.2 運動康復可提高患者的心肺功能 術后長時間臥床使得肌球蛋白水解增多、合成減少,導致肌纖維萎縮,引起活動能力下降。運動能力不但影響患者的生活質量,還能明顯改善預后。2016年美國心臟協會建議將有氧運動能力列為繼體溫、脈搏、呼吸、血壓之后的第五臨床生命體征[15]。本研究結果顯示,出院前1 d觀察組Barthel指數評分、肌力評分、峰值攝氧量、無氧閾及最大代謝當量均高于對照組(均P<0.05),說明早期運動康復能提高患者的運動能力和心肺功能。這可能是由于早期床上被動活動和床邊行走能促進血液循環,改善肌肉纖維的柔韌性和長度,且早期活動能增進食欲,促進營養支持,使肌纖維不斷增加,進而增強患者肌力。
3.3 運動康復可降低并發癥的發生率 術中開胸破壞了患者胸廓的完整性,降低了術后患者的肺擴張程度,易發生限制性通氣障礙[16],加上術后鎮靜鎮痛藥物和肌松劑的使用、咳嗽反射受抑、分泌物潴留,都可造成大量黏稠分泌物在深部支氣管內積聚,導致肺不張、墜積性肺炎和低氧血癥。本研究結果顯示,觀察組肺部并發癥及低氧血癥的發生率下降均低于對照組(均P<0.05)。分析其原因:(1)從仰臥位轉換到站立位,膈肌受重力作用下移,背部胸廓也得到擴張,能促進痰液脫落和痰液引流,利于預防肺不張和墜積性肺炎;(2)呼吸功能鍛煉有利于延長呼氣時間、保持氣道氣壓,進而擴張塌陷小氣道、減少肺泡殘氣量,改善呼吸深度;(3)早期運動可增加肌肉耐力,預防膈肌萎縮,改善膈肌功能,以及肺通氣和換氣功能。
譫妄是一種表現為急性、可逆性、廣泛性的認知障礙綜合征,尤以意識障礙為主要特征。影響譫妄發生的危險因素有腦血流灌注不足、大量輸血、低血壓、低氧血癥等;誘發因素有貧血、低蛋白血癥、感染、電解質紊亂、呼吸系統并發癥等;潛在因素有睡眠障礙、持續疼痛及負性抑郁情緒等[17]。本研究結果顯示,兩組譫妄發生率差異無統計學意義(P>0.05)。但觀察組譫妄的發生率略低于對照組,分析其原因:(1)積極的早期運動康復計劃能減少患者住院期間鎮靜藥物使用量,降低譫妄發生率[18];(2)運動前家屬給予的擁觸撫慰,護士給予的鎮痛,運動中護師、康復師給予的扶助和鼓勵,使患者感受到了尊重、關懷和安全,能緩解其焦慮和緊張等負性情緒;(3)運動后患者的峰值氧耗量獲得輕微提高,有助于降低其抑郁程度,繼而降低譫妄的發生率[19]。美國危重癥醫學會[20]也建議每日喚醒患者和鼓勵患者術后早期活動,增強其視覺、聽力的感知功能,降低譫妄的發生率和嚴重程度。
綜上所述,基于無創心輸出量監測的早期運動康復可在對Stanford A型主動脈夾層術后患者的循環系統及呼吸系統進行綜合評價的基礎上進行康復訓練,既可以避免早期康復運動的運動時間、運動強度等不當引起的并發癥,又可以讓患者達到最佳耐受運動量[21],是目前心臟重癥患者較理想的干預方法,值得臨床推廣。但本研究樣本量較小,且為單中心研究,可能使結果產生一定偏倚,手術質量、病種變遷、醫生手術技能和管理技能改善也可能對結果產生影響。未來可進行大樣本、多中心的研究,并觀察患者遠期療效。

