肝硬化腹水患者血清與腹水中LDH、GLU、SAAG水平與肝功能分級及預后關系*
張歡 劉華柱 黃小梅 張麗麗 馬歡
(電子科技大學醫學院附屬綿陽醫院·綿陽市中心醫院消化內科,四川 綿陽 621000)
腹水屬于肝硬化患者常見并發癥,多由門靜脈壓力增高、低蛋白血癥、血管活性增強或肝內淋巴回流受阻等引起,是肝硬化病情進展嚴重的重要標志,出現腹水癥狀的患者一年病死率約15%[1]。肝臟是維持機體體液內正常葡萄糖(GLU)水平的重要臟器組織,肝硬化患者多因肝功能衰竭而出現糖代謝異常[2]。乳酸脫氫酶(Lactate dehydrogenase,LDH)是機體內參與糖分酵解的重要過氧化氫酶,當肝臟受損時,細胞組織及血清中的LDH易滲入到患者的腹水中,造成腹水LDH指標出現異常。血清腹水白蛋白梯度(Serum ascites albumin gradient,SAAG)是反映門靜脈高壓的關鍵性指標,通過監測SAAG水平變化可幫助臨床對腹水的發生及嚴重程度進行診斷鑒別[3]。由于肝硬化腹水的診治一直是臨床工作的難點及研究的熱點[4],因此,本研究探討肝硬化腹水患者血清與腹水中LDH、GLU、SAAG水平對肝功能分級及預后的評估價值,以期為肝硬化患者的診治提供參考依據。
1 對象與方法
1.1 研究對象 回顧性分析我院2017年4月~2020年4月收治的90例肝硬化腹水患者的病例資料。入選患者中男57例,女33例;年齡23~75歲,平均(45.87±10.59)歲;肝炎后肝硬化47例,酒精性肝硬化23例,自身免疫性肝硬化11例,其他不明原因9例;合并糖尿病者19例,合并高血壓者15例;肝功能Child-Pugh分級標準[5]下肝功能A級(A組)者21例,B級(B組)者43例,C級(C組)者26例;截止2021年10月存活(存活組)76例,死亡(死亡組)14例。納入標準:①臨床診斷滿足《肝硬化診治指南》標準[6]。②伴明顯腹脹、下肢水腫、少尿等癥狀。③均進行腹腔穿刺術。④入院時均采集血清及腹水標本。⑤臨床資料完整。⑥患者及其家屬知情同意并簽署知情同意書。排除標準:①腎源性、心源性等其他原因引起的腹水。②合并嚴重循環系統疾病或惡性腫瘤。③伴急性上消化道大出血、原發性腹膜炎。④伴有嚴重腸脹氣或腹腔內粘連。⑤入院48 h內死亡患者。
1.2 方法 ①所有患者入院后均按照《肝硬化腹水及相關并發癥的診療指南》[7]進行規范診治,根據腹水情況及病因進行利尿、抗感染、護肝等對癥治療,另外給予營養支持治療并合理限制鹽分攝入。②收集所有患者臨床病例資料中入院時的血清及腹水LDH、GLU、ALB水平。其中血清及腹水ALB水平由全自動生化分析儀(羅氏診斷公司,Cobas8000)行溴甲酚綠法所得,血清及腹水GLU水平由GLU檢測試劑盒(羅氏診斷公司,國械準字20172400436)行己糖激酶法所得,血清及腹水LDH水平根據LDH檢測試劑盒(羅氏診斷公司,國械準字20162404206)行比色法所得。根據血清及腹水ALB值計算SAAG水平,即血清ALB與腹水ALB的差值。對比分析不同肝功能分級及預后患者血清與腹水中LDH、GLU、SAAG水平。③隨訪:所有患者采用門診或電話方式隨訪18個月,患者自出院開始接受隨訪,每3個月隨訪1次,隨訪終點為患者全因死亡或截至到2021年10月,記錄患者生存情況。
1.3 統計學分析 采用SPSS 21.0軟件進行統計學分析,計數資料用率(%)表示,兩組間對比用卡方(2)檢驗,計量數據給予正態及方差齊性檢驗滿足要求,用均數±標準差表示,組間行t檢驗;采用受試者工作特征(ROC)曲線評估血清及腹水中LDH、GLU、SAAG水平對肝功能分級的診斷價值;采用Logsitic回歸分析血清及腹水中LDH、GLU、SAAG水平與肝功能分級的關系;采用Kaplan-Meier繪制生存曲線分析,以P<0.05為差異有統計學意義。
2 結果
2.1 不同肝功能分級患者一般資料比較 不同肝功能分級患者一般資料比較差異無統計學意義(P>0.05),具有可比性,見表1。
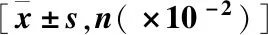
表1 不同肝功能分級患者一般資料比較Table 1 Comparison of general data of patients with different liver function grades
2.2 不同肝功能分級患者血清與腹水LDH、GLU、SAAG水平比較 C組血清與腹水LDH、GLU、SAAG水平均高于A組及B組,B組血清與腹水LDH、GLU、SAAG水平均高于A組,3組比較差異有統計學意義(P<0.05),見表2。

表2 不同肝功能分級患者血清與腹水LDH、GLU、SAAG水平比較Table 2 Comparison of levels of LDH,GLU and SAAG in serum and ascites of patients with different liver function grades
2.3 不同預后患者血清與腹水LDH、GLU、SAAG水平比較 死亡組血清與腹水LDH、GLU及SAAG水平均高于存活組,兩組比較差異有統計學意義(P<0.05),見表3。

表3 不同預后患者血清與腹水LDH、GLU、SAAG水平比較Table 3 Comparison of levels of LDH,GLU and SAAG in serum and ascites of patients with different prognosis status
2.4 血清與腹水LDH、GLU、SAAG水平對肝功能分級的評估價值 將肝功能分級進行二分類(C級=1;C級以下=0),血清及腹水LDH、GLU、SAAG水平診斷肝功能分級的效能較高,SAAG水平的診斷效能最高(P<0.05)。血清LDH約登指數最大時截斷值為292.78 IU/L,診斷肝功能C級的AUC為0.826,敏感度、特異度分別為96.15%、56.25%;腹水LDH約登指數最大時截斷值為135.93 IU/L,診斷肝功能C級的AUC為0.823,敏感度、特異度分別為69.23%、82.81%;血清GLU約登指數最大時截斷值為8.05 mmol/L,診斷肝功能C級的AUC為0.775,敏感度、特異度分別為53.85%、87.50%;腹水GLU約登指數最大時截斷值為8.16 mmol/L,診斷肝功能C級的AUC為0.830,敏感度、特異度分別為76.92%、76.56%;SAAG約登指數最大時截斷值為22.99 g/L,診斷肝功能C級的AUC為0.922,敏感度、特異度分別為88.46%、87.50%。見表4、圖1。

表4 血清與腹水LDH、GLU、SAAG水平對肝功能分級的預測價值Table 4 Predictive value of levels of serum and ascites LDH,GLU and SAAG on liver function grading

圖1 血清與腹水LDH、GLU、SAAG水平診斷肝功能分級的ROC曲線Figure 1 ROC curves of levels of serum and ascites LDH,GLU and SAAG in the diagnosis of liver function grading
2.5 影響患者肝功能分級的危險因素分析 經Logistic回歸分析得出,入院時SAAG水平>22.99 g/L是患者肝功能分級為C級的獨立危險因素(P<0.05),見表5。

表5 影響肝功能分級的危險因素Logistic回歸分析Table 5 Logistic regression analysis of risk factors affecting liver function classification
2.6 不同SAAG水平的肝硬化腹水患者生存分析 90例患者18個月總生存率為84.44%,入院時SAAG呈高水平(>22.99 g/L)的患者18個月生存率低于SAAG呈低水平(≤22.99 g/L)的患者(P<0.05),見表6、圖2。

圖2 不同SAAG水平的肝硬化腹水患者生存曲線圖Figure 2 Survival curve of cirrhotic ascites patients with different SAAG levels

表6 不同SAAG水平的肝硬化腹水患者的生存分析Table 6 Survival analysis of cirrhotic ascites patients with different SAAG levels
3 討論
肝硬化腹水可加重肝硬化患者肝功能的損傷程度,造成腹膜炎、肝腎綜合征甚至腎功能衰竭,嚴重影響肝硬化患者的預后[8]。因此,臨床正確評估肝硬化腹水患者的臨床指征及肝功能,明確肝硬化相關指標與腹水患者肝功能嚴重程度及預后的關系,對早期診斷并及時治療腹水,提高患者生存質量,改善患者預后有著重要意義[9-11]。
肝功能Child-Pugh分級是目前臨床普遍采用的評估患者肝臟儲備功能的量化分級標準,分為A、B、C三級,評級越高說明患者肝臟病變程度及儲備功能越差[12]。本研究顯示:肝功能C級患者的血清與腹水LDH、GLU、SAAG水平均高于A級和B級,B級患者血清與腹水LDH、GLU、SAAG水平均高于A級,且血清及腹水LDH、GLU、SAAG對肝功能分級的效能均較高,其中SAAG的效能最高,診斷肝功能C級的AUC為0.922,敏感度、特異度分別為88.46%、87.50%。這些結果提示血清與腹水LDH、GLU、SAAG水平的升高可能與肝硬化腹水患者的肝功能受損情況有關,肝臟儲備功能越差的患者,其血清與腹水LDH、GLU、SAAG水平越高,且SAAG水平最能反映患者肝功能情況。由于LDH是肝臟實質細胞中內將乳酸催化成丙酮酸這一過程逆轉的重要氧化還原酶,而這一逆轉屬于糖異生,肝硬化患者的肝臟組織纖維化,肝細胞糖代謝主要由糖異生代替,外加門靜脈壓力增大,使得肝臟實質細胞受到損傷后,血清及肝周組織內的LDH外滲入腹水中,腹水LDH含量隨之上升[13-14]。另有研究證實肝硬化患者血清LDH水平變化與肝臟病變及代償程度有關,腹水一般發生于肝硬化失代償期,此時的血清LDH普遍增高,肝臟的糖代謝功能異常,腹水GLU水平隨著血液GLU的升高而呈上升趨勢[15-16]。本研究還顯示,SAAG水平是影響肝功能分級的獨立危險因素。究其原因可能為:肝硬化腹水形成的主要原因是肝臟纖維化后肝內血管變形,門靜脈血流受阻,導致門靜脈血管內壓力增高,毛細血管靜脈壓增高,水分漏入腹腔[17]。SAAG的高低可以直接反映血管內血漿膠體滲透壓與腹水膠體滲透壓之間的差異,間接反映患者是否為門靜脈高壓性腹水,該差值越大說明血漿與腹水膠體滲透壓間差異越大,門靜脈壓力越高,臨床將SAAG超過11 g/L的腹水診斷為門靜脈高壓性腹水[18-19]。張鳴等[20]研究表明,隨著SAAG越高,肝功能Child-Pugh分級越高,說明肝硬化患者SAAG升高程度與肝臟衰退程度密切相關,且SAAG不受肝性腦病、腹水等主觀因素影響,可客觀、準確反映肝硬化腹水患者肝細胞儲備功能,這與本研究結果一致。因此,入院時的SAAG水平可以作為肝硬化腹水患者肝功能嚴重程度的關鍵性指標。
由于腹水是肝硬化患者預后不良的主要表現,因此本研究進一步分析了SAAG水平與肝硬化腹水患者預后生存率的關系,結果顯示:入院時SAAG呈高水平(>22.99 g/L)的患者18個月生存率低于SAAG呈低水平(≤22.99 g/L)的患者,說明SAAG水平與肝硬化腹水患者預后有關,患者SAAG水平越高,患者預后越差。王曉春等[21]研究表明,隨著腹水量的增多,患者肝功能損害更加嚴重,出現腹膜炎、腎衰竭及電解質紊亂等并發癥的幾率更大,影響治療效果及患者預后。Prabhu等[22]的研究表明,隨著SAAG水平上升,肝硬化失代償期患者肝性腦病越嚴重,預后越差,SAAG的升高與HE的嚴重程度及腹水程度密切相關。
4 結論
隨著血清與腹水LDH、GLU、SAAG水平的升高,肝硬化腹水患者的肝功能分級增高,預后不良發生率上升,其中SAAG水平是影響肝功能嚴重程度的獨立危險因素,可作為評估患者預后的重要指標。

