基于磁共振氫譜探討交泰丸改善2型糖尿病非酒精性脂肪肝的臨床療效
聶可馨 黃召誼 徐麗君 鞏靜 董慧 陸付耳


摘要 目的:采用磁共振氫譜觀察交泰丸治療2型糖尿病(T2DM)合并非酒精性脂肪肝的臨床療效。方法:選取2009年10月至2010年3月華中科技大學同濟醫學院附屬同濟醫院收治的T2DM患者40例作為研究對象,按照隨機數字表法分為對照組和觀察組,每組20例,2組均給予西醫基礎治療,觀察組同時加用交泰丸口服治療,比較2組患者治療12周前后的一般情況、血糖水平、血脂水平、肝功能的改變,采用磁共振氫譜法比較2組肝臟脂肪含量的差異。結果:治療前2組患者人口學資料及生化指標、肝臟三酰甘油(TG)含量差異均無統計學意義(均P<0.05);12周后,與治療前比較,觀察組腰圍、腰臀比、空腹血糖、餐后2 h血糖、糖化血紅蛋白、空腹胰島素、血清膽固醇、低密度脂蛋白膽固醇、TG和肝臟TG含量均顯著下降(均P<0.05),對照組除肝臟TG含量顯著增高(P<0.05)外其他指標均未發生明顯改變。結論:交泰丸可以改善T2DM合并非酒精性脂肪肝患者胰島素抵抗,調節糖脂水平,改善肝臟脂肪沉積。
關鍵詞 交泰丸;2型糖尿病;非酒精性脂肪肝;磁共振氫譜
Abstract Objective:To observe the clinical effect of Jiaotai pills on type 2 diabetes mellitus with nonalcoholic fatty liver disease by means of magnetic resonance hydrogen spectroscopy.Methods:There were 40 patients with type 2 diabetes,who were admitted to Tongji Hospital from October,2009 to March 2010,randomly divided into a Jiaotai pill treatment group and a control group.They both received basic treatment of western medicine,but the treatment group was offered Jiaotai pills.The general health status,blood glucose level,blood lipid level,liver function of the two groups were observed before and after 12 weeks oftreatment.Liver fat content of the two groups were also obtained with magnetic resonance hydrogen spectroscopy.Results:Before treatment,there was no significant difference in demographic data,biochemical indexes and liver triglyceride content between the two groups.Twelve weeks later,waist circumference(WC),waist to hip ratio(WHR),fasting plasma glucose(FPG),2 h postprandial blood glucose(2 h PBG),hemoglobin A1c(HbA1c),fasting insulin(FINS),total cholesterol(TC),(LDL-C),Triglyceride(TG) and hepatic triglyceride content(HTC) in Jiaotai pill group were significantly decreased(P<0.05),while in control group HTC was significantly increased(P<0.05).Conclusion:Jiaotai pill can improve insulin resistance,regulate glucose and lipid levels and improve liver fat deposition in type 2 diabetes patients with nonalcoholic fatty liver disease.
Keywords Jiaotai pill; Type 2 diabetes mellitus ; Nonalcoholic fatty liver disease;Magnetic resonance hydrogen spectroscopy
中圖分類號:R587.1文獻標識碼:Adoi:10.3969/j.issn.1673-7202.2021.19.003
糖尿病(Diabetes Mellitus,DM)是由遺傳因素和環境因素相互作用而引起的一種以糖代謝和脂質代謝紊亂為主要變現的代謝紊亂綜合征,根據中華醫學會糖尿病學分會組織編寫的《中國2型糖尿病防治指南(2020年版)》所示,依據2015—2017年中華醫學會內分泌學分會在全國31個省進行的甲狀腺、碘營養狀態和DM的流行病學調查數據,我國18歲及以上人群DM患病率為11.2%,患病人數為全球第一[1]。DM病程長,且能引發許多并發癥。因此,DM患者需終生維持治療。這給患者家庭和我國醫療衛生系統都造成了很大壓力,給我國經濟帶來沉重的負擔。
非酒精性脂肪性肝病(Non-alcoholic Fatty Liver Disease,NAFLD)是一種常見的排除由乙醇或藥物、病毒感染等其他造成肝病的因素所引起的以超過5%肝細胞脂肪變性為特征的肝臟代謝性疾病,其可進展為非酒精性肝炎、纖維化、不可逆肝硬化和肝細胞癌[2-4]。值得注意的是,由于胰島素抵抗是導致NAFLD發生發展的重要因素,2型糖尿病(Type 2 Diabetes Mellitus,T2DM)患者相較于非DM患者更易并發NAFLD。非酒精性脂肪性肝病在全球成年人中的發病率為25%,而在T2DM患者中,其發病率高達50%~75%[5-6]。因此,對于T2DM患者來說,及時篩查和控制NAFLD的發生和發展,具有重大意義。
肝臟組織活檢是診斷非酒精性脂肪肝的金標準,但因其創傷性,無法在臨床大規模開展。超聲影像學檢查是目前臨床診斷脂肪肝最常用的方法,其特異度高、靈敏度好,但其無法對肝臟脂肪含量進行定量檢測[7]。磁共振氫譜是一種可以定量檢測活體組織細胞內TG含量的新方法,可以作為臨床輔助診斷脂肪肝的有效工具[8-9]。
本課題組前期研究已經證實交泰丸對大鼠具有良好的降糖調脂作用[10],而交泰丸是否對臨床患者有確切療效則未可知。因此,為了進一步探究復方中藥交泰丸對T2DM合并NAFLD患者肝臟脂肪沉積的療效,我們應用磁共振氫譜技術定量評價復方中藥交泰丸對T2DM患者肝臟脂質含量的影響,以期為臨床治療T2DM合并NAFLD提供新思路和新方法。現將初步研究結果報道如下。
1 資料與方法
1.1 一般資料
選取2009年10月至2010年3月華中科技大學同濟醫學院附屬同濟醫院門診和體檢中心收治的T2DM患者40例作為研究對象,按照隨機數字表法分為觀察組與對照組。觀察組中男9例,女11例,年齡38~54歲,平均年齡(46.2±6.1)歲,體質量53~75 kg,平均體質量(63.4±7.2)kg,DM病程5~19年,平均病程(12.5±3.7)年;對照組中男9例,女11例,年齡37~55歲,平均年齡(46.1±7.3)歲,體質量53~78 kg,平均體質量(65.3±11.3)kg,DM病程5~17年,平均病程(9.5±3.2)年。2組患者性別、年齡、DM病程、治療前癥狀、體征及各項實驗室檢查經統計學分析,差異無統計學意義(均P>0.05),具有可比性。2組均無脫落病例。本臨床試驗經華中科技大學同濟醫學院附屬同濟醫院倫理委員會通過(倫理審批號:30801492),所有患者簽署知情同意書。
1.2 診斷標準
T2DM診斷標準按照1999年公布的DM診斷標準[11]:DM癥狀+任意時間血漿葡萄糖水平≥11.1 mmol/L;或空腹血漿葡萄糖(FBG)水平≥7.0 mmol/L;或口服葡萄糖耐量試驗(OGTT)試驗中,2 h血漿葡萄糖水平≥11.1 mmol/L。空腹指患者測量前8~14 h內無任何熱量攝入;任意時間指1 d內任何時間,與上次進餐時間及食物攝入量無關;OGTT是指以75 g無水葡萄糖為負荷量,溶于水內患者口服(如為含1分子水的葡萄糖則0.25 g)。
1.3 納入標準
1)符合T2DM診斷標準,已進行飲食控制、運動療法2周以上;或飲食控制、運動療法、單純口服一種降糖西藥治療至少8周且血糖水平未達到良好控制者,測量空腹血糖7.0~13.0 mmol/L和(或)餐后2 h血糖11.1~16.6 mmol/L,且糖化血紅蛋白異常增加者(>6.5%)。2)年齡25~70歲;3)愿意接受臨床試驗且預測依從性較好者;4)簽署知情同意書者。
1.4 排除標準
1)1型DM,或繼發性DM,或DM使用胰島素者;2)有嚴重DM并發癥患者,如腎病、嚴重眼底病變、神經病變、自主神經性胃腸功能紊亂等;3)近1個月內有DM酮癥酸中毒等急性代謝紊亂合并感染者;4)有嚴重的無意識性低血糖病史者;5)合并心、腦、肝、腎及造血系統等嚴重原發性疾病患者,精神病患者;6)血清谷丙轉氨酶(GPT)、谷草轉氨酶(GOT)、尿素氮(BUN)高于正常上限1.5倍,血肌酐(Cr)高于正常界上限者;7)過敏體質,或有2種以上藥物及食物過敏史者;8)長期飲酒者;9)年齡<20歲或>70歲者;或妊娠期及哺乳期婦女;或在研究期間內計劃妊娠者;10)在試驗前12周內參加其他臨床試驗者;11)1個月內使用過影響糖代謝的藥物,如糖皮質激素、噻嗪類利尿劑、口服避孕藥、三環類抗抑郁藥等,或服用其他中藥者。
1.5 脫落與剔除標準
1)試驗期間要求終止臨床試驗者;2)試驗期間出現嚴重不良反應者;3)在觀察期間開始、終止或調整以下藥物劑量者:磺脲類和非磺脲類促泌劑、二甲雙胍、噻唑烷二酮類、α-糖苷酶抑制劑、調脂藥等。
1.6 治療方法
2組患者均給予常規降糖治療及飲食、運動等生活方式干預。對照組患者中服用二甲雙胍7例,磺脲類促泌劑4例,格列奈類5例,胰島素治療4例。觀察組患者中服用二甲雙胍6例,磺脲類促泌劑5例,格列奈類6例,胰島素治療3例。由于患者實際情況不一,具體用藥情況不能一一列舉,但2組間用藥情況差異無統計學意義。對照組在降糖治療外不給予中藥治療,觀察組在降糖治療外,同時給予交泰丸(由免煎黃連顆粒和免煎肉桂顆粒組成,每包相當于黃連生藥6 g和肉桂生藥3 g,深圳市三九醫藥股份有限公司,批號:0903161;0904031),1包/次,2次/d,口服。試驗周期均為12周。
1.7 觀察指標
1.7.1 一般資料 參照文獻[9],患者靜息10~15 min后取坐位測量血壓;包括收縮壓(SBP)及舒張壓(DBP)。在患者著少量衣服并赤足的情況下測量體質量和身高。取肋緣中點和骼前上棘的連線測量腰圍(WC),于股骨大轉子處測量臀圍。所有數據精確到小數點后1位,計算腰臀圍比值(WHR)和體質量指數(BMI)。
1.7.2 療效指標 參照文獻[9],于清晨空腹抽取靜脈血用以檢測空腹血糖(FBG)、糖化血紅蛋白(HbA1c)、空腹胰島素(FINS)、谷丙轉氨酶(GPT)和谷草轉氨酶(GOT)、三酰甘油(TG)、總膽固醇(TC)、低密度脂蛋白膽固醇(LDL-C)和高密度脂蛋白膽固醇(HDL-C),在常規飲食后測量靜脈血餐后2 h血糖(2 h PBG)。以上指標留取受試者血液標本后送檢華中科技大學同濟醫學院附屬同濟醫院檢驗科,采用雅培2000全自動生化分析儀(Abbott Laboratories美國)統一檢測。
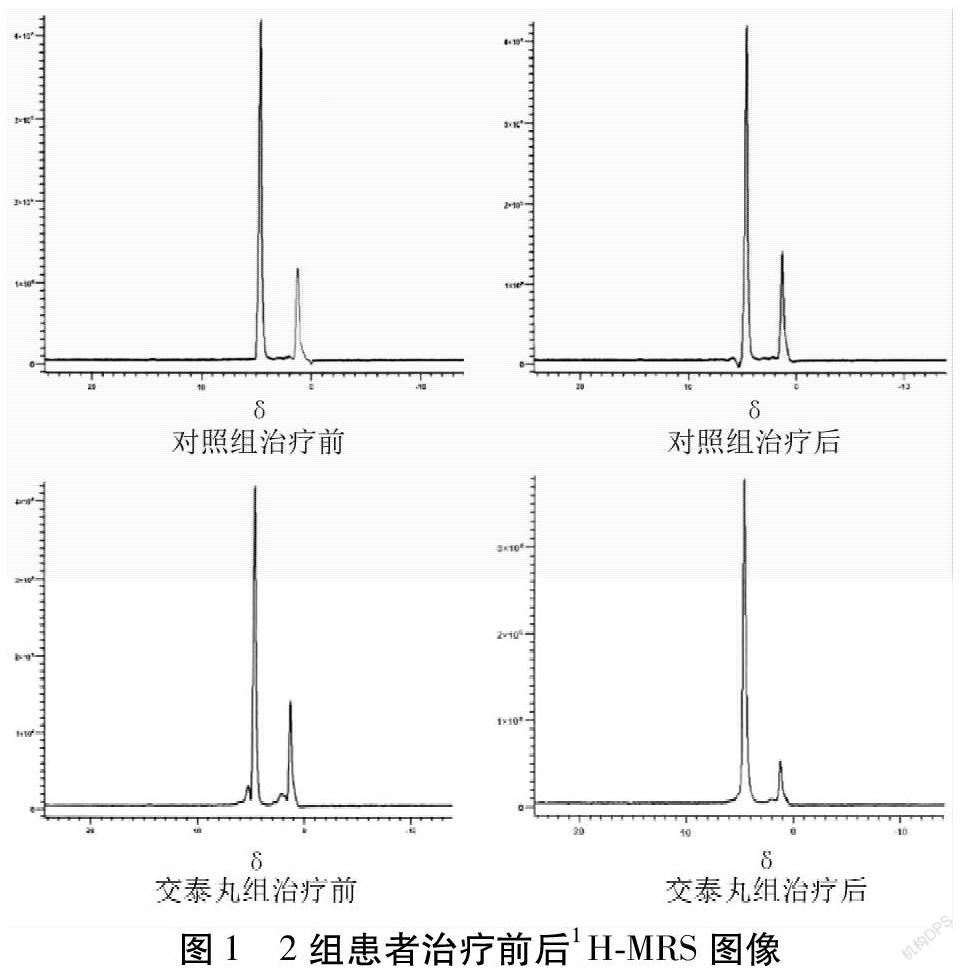
1.7.3 肝臟1H-MRS波譜檢查 參照文獻[9],應用美國GE公司1.5THD磁共振掃描儀檢測受試者的肝臟1H-MRS波譜。患者空腹平臥于標準體線圈內,為減少呼吸引起的腹部運動采用加墊固定法。行肝臟矢狀位、冠狀位及軸位掃描,感興趣區設定于肝臟右后葉,以不含較大血管、膽管及肝臟邊緣作為原則,優化感興趣區的位置和大小以避免肝內信號受到腹腔脂肪信號的干擾,感興趣區的大小限定于3 cm×3 cm×3 cm或2 cm×2 cm×2 cm,盡量使范圍設定較大,感興趣區的周邊設定飽和帶,先行預掃描,再行正式掃描。掃描序列為單體素點分辨表面線圈波譜成像序列(PRESS),主要參數如下:TR=1 500 ms,TE=35 ms,Echo=1,NEX=8,肝臟掃描應用Research模式,不采用水飽和技術。對獲得的原始波譜圖運用設備自帶的SAGE軟件進行計算和處理,代表細胞內的亞甲基峰在1.40附近,水峰在4.77附近。記錄脂峰下面積(Sf)和水峰下面積(Sw),以Sf/(Sw+Sf)×100%表示肝臟三酰甘油含量(Hepartic Triglycercide Content,HTC),所有數值計算均由華中科技大學同濟醫學院附屬同濟醫院放射科醫生在不了解患者病情的情況下進行。
1.8 統計學方法
采用SPSS 23.0軟件進行數據統計,運用GraphPad Prism8.0軟件進行數據處理和繪圖。非正態分布的資料以中位數(M)和第25%分位數,第75%分位數M(P25,P75)表示;正態分布的計量資料以均數±標準差(±s)表示。中位數的比較采用非參數檢驗,2組間均數的比較采用t檢驗。以P<0.05為差異有統計學意義。
2 結果
2.1 患者一般情況
所有40例受試者均完成12周的臨床試驗。療程中2例患者出現輕度的胃部不適癥狀,可自行緩解,余未訴不適。觀察組及對照組所有患者治療后肝腎功能,血、尿常規及心電圖檢查與治療前比較未見明顯異常。
2.2 2組患者治療前后一般資料比較
治療后,觀察組患者的腰圍、腰臀圍比值和體質量指數顯著減小(P<0.05),對照組無顯著改變。治療前后2組患者的收縮壓、舒張壓和轉氨酶結果見表1。
2.3 2組患者治療前后肝功能變化情況比較
治療前后,2組患者GPT、GOT改變差異無統計學意義(P>0.05)。見表2。
2.4 2組患者治療前后血糖、糖化血紅蛋白及空腹胰島素水平變化比較
治療后,觀察組患者的空腹血糖、餐后2 h血糖、糖化血紅蛋白水平及空腹胰島素水平差異有統計學意義(P<0.05)。見表3。
2.5 2組患者治療前后血脂及HTC變化比較
與治療前比較,觀察組患者的血三酰甘油、總膽固醇、低密度脂蛋白膽固醇顯著降低,肝臟三酰甘油也顯著降低(P<0.05);對照組患者的血三酰甘油、總膽固醇、低密度脂蛋白膽固醇和高密度脂蛋白膽固醇在治療前后無明顯改變,肝臟三酰甘油反而升高(P<0.05)。而2組患者的高密度脂蛋白膽固醇水平則治療前后無明顯差異。見表4。
2.6 2組患者治療前后1H-MRS圖像變化比較
2組所有病例1H-MRS掃描均獲得成功,得到了清晰顯示水峰和脂質峰的譜線圖,水峰位置在4.77附近,脂峰位置在1.40附近。譜線圖中脂質峰隨著脂肪肝嚴重程度的加重逐漸升高。治療后,觀察組患者1H-MRS脂峰均得到不同程度的下降。見圖1。
3 討論
DM是由遺傳因素和環境因素相互作用而引起的一種以糖代謝和脂質代謝紊亂為主要變現的代謝紊亂綜合征,T2DM是目前DM的主要類型,大約占所有DM的90%[12]。NAFLD是以超過5%的肝細胞彌漫性大泡樣脂肪變性為病例特征有過度飲酒史、藥物損傷性肝病或病毒性肝病病史的臨床綜合征,其可進一步發展為炎癥、纖維化、肝硬化、肝臟壞死,甚至最終發展為肝細胞肝癌。NAFLD是發病率最高的肝臟疾病之一,其在成人中發病率約為25%,且在兒童中發病率呈逐年遞增的趨勢,預計很快可能會成為肝移植最常見的指征[13-14]。
最近的研究顯示,T2DM是NAFLD的獨立風險因子,T2DM患者并發NAFLD的風險是健康人群的5.36倍[15]。T2DM的顯著特征是胰島素抵抗(IR)或胰島組織、脂肪組織、肝臟和骨骼肌等多種組織對胰島素的代謝反應減弱,以及胰腺B細胞損傷導致的胰島素合成減少。IR貫穿于T2DM發生、發展的全過程。目前的研究認為,IR是包括T2DM、NAFLD等多種代謝性疾病的重要發病機制之一[16-17]。病理生理學研究顯示,胰島素抵抗使脂肪酶的活性下降,外周脂肪組織分解增多,游離脂肪酸水解增高。大量游離脂肪酸容易通過門靜脈系統進入肝臟,使肝臟對游離脂肪酸氧化和利用不足。游離脂肪酸酯化形成三酰甘油增加,但肝細胞內脂肪運出肝臟的能力受限,使肝細胞內脂肪堆積。在此基礎上的脂質過氧化導致已經脂肪變性的肝細胞發生炎癥、壞死、纖維化而最終形成脂肪肝。與此同時,過量的游離脂肪酸刺激胰島B細胞分泌胰島素,增加糖異生,增加肝細胞對血中葡萄糖的攝取。肝細胞內TG大量蓄積,反過來抑制肝細胞對胰島素的利用,從而減弱胰島素對肝糖原分解的阻礙。不僅是肝臟,它也使肌肉組織等對胰島素的敏感性下降,升高血糖,并進一步加重IR及高胰島素血癥,造成惡性循環。這表明,胰島素抵抗是將T2DM和NAFLD緊密聯結在一起的紐帶,其可能為T2DM合并NAFLD的共同發病機制[18]。
臨床上,T2DM合并NAFLD發病率較高[19]。Sung等[20]研究發現,NAFLD也是非肥胖者和非中樞性肥胖患者T2DM的獨立危險因素。Wild等[21]研究發現,T2DM患者并發NAFLD的風險是健康人群的5.36倍。Lonardo等[22]在跨種族研究中發現,50%~75%的T2DM患者同時患有NAFLD。無論是否存在體脂過剩,NAFLD均可增加T2DM的風險。
近年的研究發現,中醫藥在NAFLD的治療上有很大的發展空間。中醫家一般從病機出發來認識這2種疾病,因T2DM患者消谷善饑,多飲多尿的癥狀,將之歸為“消渴”范疇。中醫經典書籍中無脂肪肝的相關記錄,但根據NAFLD乏力、右上腹輕度不適、隱痛等相關臨床表現,現代中醫學家認為,NAFLD和中醫學的“脅痛”“肝痞”“癥瘕”“濕病”以及“痰濁”有相似之處,現代常用“肝癖”命名。二者的病因病機多有相似之處。在病因方面,二者皆存在先天稟賦不足或后天內傷虛損的情況。《黃帝內經》所謂“五臟皆柔弱,善病消癉”,旨在強調二者發病具有臟腑虛弱的基礎。同時二者也都有飲食失節、情志內傷的外在因素。此外,過度勞欲和精神情志失調也是誘因。如《素問·奇病論》曰:“此肥美之所發也,此人必數食甘美而多肥也,肥者令人內熱,甘者令人中滿,故其氣上溢,轉為消渴。”《難經·第五十六難》所云:“肝之積,名曰肥氣。”提示我們,長期過度食用肥甘厚味會導致T2DM和NAFLD。現代中醫學家通常認為病機特點為陰虛為本、燥熱為標。T2DM的發生與精神緊張、勞心太過、飲食不節有直接關系,心腎不交、氣陰兩虛病機在發病中占有重要地位[23-24]。但是在臨床實踐中,本課題組觀察到不少T2DM患者可有不同程度的心煩不寐、腰酸遺精、心悸不安、頭暈耳鳴等心腎不交的癥狀,且部分早期患者出現陽虛證候。
交泰丸最早見于明代醫書《韓氏醫通》,方由黃連、肉桂兩味藥構成,具有清上溫下、交通心腎的作用,是治療心腎不交證的經典名方。方中,肉桂溫腎陽以助氣化,黃連瀉心火以挫熱勢,一補一瀉,交通心腎,共奏調和陰陽之功。此前,交泰丸主要用于防治自主神經功能失調的失眠、心律失常、遺精等多種疾病。近年來,隨著我國DM的發病率的逐年攀升,中醫藥在防治T2DM中發揮的作用愈來愈引起重視,由于臨床中發現交泰丸對于T2DM的療效,交泰丸逐漸進入DM專家的視野。陸付耳教授提出,在繼承經典治療消渴理論和經驗的基礎上,目前臨床上治療DM尤其要重視解毒扶陽。陸教授在臨床中常用交泰丸、葫蘆巴丸等治療DM,在實踐中取得了很好的臨床效果[25]。不僅如此,關于交泰丸治療T2DM、NAFLD等相關實驗研究也取得了極大進展。研究表明,交泰丸可以改善T2DM胰島素抵抗,調節糖脂代謝,改善T2DM異位脂肪沉積,其機制可能與交泰丸保護胰島細胞、提升胰島素敏感性,以及抗炎、抑制胰島素抵抗、抗氧化有關[26]。雖然如此,關于交泰丸治療T2DM合并NAFLD的臨床研究還發表甚少。
肝組織活檢是診斷NAFLD的金標準,但由于其有創而不能作為診斷NAFLD的常用手段。1H-MRS作為一種無創性測量人體內化學成分的檢查工具,目前正在逐漸廣泛地應用于基礎醫學及臨床研究,其對人體的安全性以及能夠進行重復檢查的特點受到臨床醫生的青睞。與超聲和CT僅僅對脂肪肝進行定性不同,1H-MRS是一種能對肝臟脂質含量進行定量分析的新方法,并可以區別TG蓄積是來自肝細胞內還是肝細胞外。與“金標準”活檢病理學檢查相比較,該方法不能告訴我們脂肪是以何種方式堆積在肝細胞內,也無法看到脂肪堆積所致炎癥反應或是纖維化,但其檢測的興趣區要明顯大于活檢所獲得的組織8~27 cm3,還可以根據化學位移區分細胞內和細胞外脂質,與病理學檢測比較,1H-MRS靈敏度更高,足以定量檢測出小脂滴內的微量TG,而病理學僅僅只能觀察到細胞內大的脂滴。
本研究采用1H-MRS作為工具研究復方中藥交泰丸對T2DM患者肝臟脂質含量的影響。選用目前治療方案無法有效控制血糖的T2DM患者為研究對象,將40例患者入選順序隨機分成觀察組及對照組。治療前,2組患者臨床資料及HTC無顯著差異。治療后,觀察組WC、WHR、FBG、2 h PBG、HbA1c、FINS、TC、LDL-C、TG和HTC均顯著下降(P<0.05),對照組除HTC顯著增高(P<0.05)外其他指標均未發生明顯改變。這提示我們,T2DM患者存在高血糖、高血脂、高胰島素血癥、胰島素抵抗,且T2DM患者易并發NAFLD。交泰丸可改善患者胰島素抵抗,調節糖脂代謝,維持血糖血脂平衡,減少肝臟脂肪含量,對T2DM合并NAFLD的治療有積極意義。
目前,臨床上對于T2DM合并NAFLD的治療,多從其共同的發病機制即IR及繼發的糖脂代謝紊亂入手,以改善IR、調節糖脂代謝和抗氧化等為主要的治療策略[27]。值得注意的是,尚無治療NAFLD等脂肪異位沉積疾病的專業西藥。交泰丸在改善胰島素抵抗和肝臟脂肪沉積方面的療效為其臨床應用提供了良好的依據,值得進一步研究與開發。
參考文獻
[1]中華醫學會糖尿病學分會.中國2型糖尿病防治指南(2020年版)[J].中華內分泌代謝雜志,2021,37(4):311-398.
[2]Pierantonelli I,Svegliati-Baroni G.Nonalcoholic Fatty Liver Disease:Basic Pathogenetic Mechanisms in the Progression From NAFLD to NASH[J].Transplantation,2019,103(1):e1-e13.
[3]Mantovani A,Scorletti E,Mosca A,et al.Complications,morbidity and mortality of nonalcoholic fatty liver disease[J].Metabolism,2020,111S:154170.
[4]Johnston MP,Patel J,Byrne CD.Causes of Mortality in Non-Alcoholic Fatty Liver Disease(NAFLD) and Alcohol Related Fatty Liver Disease(AFLD)[J].Curr Pharm Des,2020,26(10):1079-1092.
[5]Friedman SL,Neuschwander-Tetri BA,Rinella M,et al.Mechanisms of NAFLD development and therapeutic strategies[J].Nat Med,2018,24(7):908-922.
[6]Portillo-Sanchez P,Bril F,Maximos M,et al.High Prevalence of Nonalcoholic Fatty Liver Disease in Patients With Type 2 Diabetes Mellitus and Normal Plasma Aminotransferase Levels[J].J Clin Endocrinol Metab,2015,100(6):2231-2238.
[7]Chen TS,Lee YC,Chang FY,et al.Psychosocial distress is associated with abnormal gastric myoelectrical activity in patients with functional dyspepsia[J].Scand J Gastroenterol,2006,41(7):791-796.
[8]Thomas EL,Hamilton G,Patel N,et al.Hepatic triglyceride content and its relation to body adiposity:a magnetic resonance imaging and proton magnetic resonance spectroscopy study[J].Gut,2005,54(1):122-127.
[9]王南,董慧,陸付耳,等.2型糖尿病大鼠肝臟三酰甘油含量的磁共振氫譜研究[J].放射學實踐,2009,24(8):820-824.
[10]龔艷琳,陸付耳,董慧,等.交泰丸及其單味藥對大鼠2型糖尿病的治療作用[J].中國醫院藥學雜志,2010,30(5):356-360.
[11]Report of the expert committee on the diagnosis and classification of diabetes mellitus[J].Diabetes Care,2003,26(Suppl 1):S5-20.
[12]Daryabor G,Kabelitz D,Kalantar K.An update on immune dysregulation in obesity-related insulin resistance[J].Scand J Immunol,2019,89(4):e12747.
[13]Dewidar B,Kahl S,Pafili K,et al.Metabolic liver disease in diabetes-From mechanisms to clinical trials[J].Metabolism,2020,111S:154299.
[14]Pafili K,Roden M.Nonalcoholic fatty liver disease(NAFLD) from pathogenesis to treatment concepts in humans[J].Mol Metab,2021,50:101122.
[15]趙能江,楊叔禹,李博.參芪降糖顆粒治療2型糖尿病臨床應用專家共識[J].中草藥,2020,51(17):4383-4387.
[16]DeFronzo RA,Ferrannini E,Groop L,et al.Type 2 diabetes mellitus[J].Nat Rev Dis Primers,2015,1:15019.
[17]Softic S,Stanhope KL,Boucher J,et al.Fructose and hepatic insulin resistance[J].Crit Rev Clin Lab Sci,2020,57(5):308-322.
[18]Galicia-Garcia U,Benito-Vicente A,Jebari S,et al.Pathophysiology of Type 2 Diabetes Mellitus[J].Int J Mol Sci,2020,21(17):1740-1748.
[19]Mantovani A,Byrne CD,Bonora E,et al.Nonalcoholic Fatty Liver Disease and Risk of Incident Type 2 Diabetes:A Meta-analysis[J].Diabetes Care,2018,41(2):372-382.
[20]Sung KC,Seo DC,Lee SJ,et al.Non alcoholic fatty liver disease and risk of incident diabetes in subjects who are not obese[J].Nutr Metab Cardiovasc Dis,2019,29(5):489-495.
[21]Wild SH,Morling JR,McAllister DA,et al.Type 2 diabetes and risk of hospital admission or death for chronic liver diseases[J].J Hepatol,2016,64(6):1358-1364.
[22]Lonardo A,Ballestri S,Marchesini G,et al.Nonalcoholic fatty liver disease:a precursor of the metabolic syndrome[J].Dig Liver Dis,2015,47(3):181-190.
[23]劉婕.加味水陸二仙丹治療2型糖尿病合并非酒精性脂肪肝臨床及相關機制研究[D].北京:中國中醫科學院,2019.
[24]賈娟.2型糖尿病患者合并非酒精性脂肪肝與血糖波動及中醫證型的相關性研究[D].成都:成都中醫藥大學,2020.
[25]王定坤,陸付耳.陸付耳教授治療2型糖尿病經驗初探[J].四川中醫,2014,32(12):3-5.
[26]譚繼東,劉靜,劉勝男,等.交泰丸治療2型糖尿病的配伍與作用機制研究進展[J].上海中醫藥雜志,2020,54(10):93-95,100.
[27]Polyzos SA,Kang ES,Boutari C,et al.Current and emerging pharmacological options for the treatment of nonalcoholic steatohepatitis[J].Metabolism,2020,111S:154203.
(2021-08-10收稿 責任編輯:王明)

