以眼痛為首發癥狀動脈瘤性蛛網膜下腔出血的誤診原因分析
岑禮燕,李潔嫦
蛛網膜下腔出血(subarachnoid hemorrhage, SAH)是指腦底部或腦表面的病變血管破裂,血液直接流入蛛網膜下腔引起的一種臨床綜合征,約占急性腦卒中的10%,是一種非常嚴重的常見腦血管疾病,在我國發病率約為2.0/10萬,而顱內動脈瘤破裂是引起SAH的最常見原因[1],但對于老年人或部分臨床表現不典型的SAH極易誤診,常引起嚴重的不良預后,如肢體癱瘓或死亡。2018年1月—2020年1月開平市中心醫院共確診動脈瘤性SAH 85例,其中以眼痛為首發癥狀SAH有18例,出現誤診者5例,誤診率為27.8%。本文對誤診病例的臨床資料進行回顧性分析,總結誤診原因,提高臨床醫師對以眼痛為首發癥狀SAH的認知,減少誤診誤治。
1 臨床資料
1.1一般資料 本組5例以眼痛為首發癥狀SAH中,男3例,女2例;年齡56~78歲;起病到確診時間為1~3周;2例有高血壓病史,1例有偏頭痛病史。5例發病均無明顯誘因。
1.2臨床表現 4例以眼痛伴視物不清收入眼科,查體:前房變淺,瞳孔直徑6 mm,對光反射消失,眼壓20~48 mmHg,視力在指動到光感之間,查頭部CT無異常。另1例以眼痛伴流淚畏光收入神經內科,查體無明顯異常,頭顱MRI查無異常,既往有偏頭痛病史。5例查體腦膜刺激征均陰性。
1.3誤診情況 本組5例中,3例誤診為急性青光眼,誤診時間為1~2周;1例誤診為痛性眼肌麻痹綜合征,誤診時間為10 d;1例誤診為偏頭痛發作,誤診時間為2周。
1.4確診、治療及預后 ①3例誤診為急性青光眼者,2例予脫水、散瞳等對癥處理,1例給予手術治療;治療1~2周后患者在排便或情緒激動時出現癲癇發作及意識障礙收入我院神經外科;給予腦脊液及全腦數字減影血管造影檢查后確診動脈瘤性SAH。1例誤診為痛性眼肌麻痹綜合征者,給予糖皮質激素治療后疼痛無緩解,神經內科會診后建議行腦脊液檢查,檢查結果提示腦脊液為均勻血性,診斷為SAH,行全腦數字減影血管造影提示動脈瘤。1例誤診為偏頭痛發作者,給予對應處理后疼痛未見緩解,入院后7 d,打噴嚏后突發頭部炸裂性頭痛,程度劇烈,腦膜刺激征明顯,頭頸部CT血管造影檢查提示動脈瘤性SAH。本組在確診后給予脫水、預防腦血管痙攣、預防癲癇發作、止血、手術等治療。經積極治療后2例死亡,2例有肢體癱瘓,1例無后遺癥。
2 討論
2.1臨床特點 SAH的病因多種多樣,常見病因為顱內動脈瘤、腦血管畸形、血管炎、顱內靜脈血栓形成、血液病、顱內腫瘤、凝血功能障礙等;其中動脈瘤破裂占50%~85%,但顱內動脈瘤常發生在Wills環處,以交通動脈瘤居多,由于該部位的位置低,血管結構復雜,與周圍組織的關系非常緊密,常常在動脈瘤破裂引起SAH后才被發現,而單次動脈瘤破裂出血患者的病死率為10%~15%,再次破裂出血的病死率達40%,因此對于顱內動脈瘤患者進行早期準確的診斷和有效的治療,是提高治愈率降低病死率的關鍵。本文對85例動脈瘤性SAH的臨床資料進行回顧性分析,發現以眼痛為首發癥狀者18例,發生率為21.2%,其中誤診5例,故結合動脈瘤性SAH的相關知識對誤診病例進行詳細分析。
SAH典型的臨床表現為突發的劇烈頭痛、惡心、嘔吐、肢體抽搐或不同程度的意識障礙,腦膜刺激征陽性,結合頭部CT(圖1)或腰椎穿刺腦脊液檢查證實蛛網膜下腔出現均勻一致的血性腦脊液可診斷SAH[1]。但顱內動脈瘤可單發,可多發,且位置多樣,故動脈瘤破裂引起SAH的臨床表現復雜多樣,其中少見的臨床表現如眼痛、面痛、眼肌麻痹、頭暈、視力下降、精神障礙(興奮、躁動、反應遲鈍、記憶力下降、表情淡漠等)、消化道癥狀(嘔血、血便)、腰腿部疼痛等[2],極易被誤診為其他疾病而錯過早期治療時機,造成不良的預后,甚至死亡。因此,對于不典型表現SAH保持高度的警惕,減少誤診極為重要。本研究以眼痛為首發癥狀的5例SAH中,4例被誤診收入眼科,1例被誤診收入神經內科。3例被誤診為急性青光眼發作,1例誤診為痛性眼肌麻痹綜合征,1例誤診為偏頭痛發作。
2.2診斷 動脈瘤性SAH的診斷要點:①臨床或影像學證實為SAH;②CT血管造影或磁共振血管成像或數字減影血管造影證實為顱內動脈瘤破裂,數字減影血管造影檢查(圖2)結果為診斷動脈瘤的“金標準”[1,3]。由于SAH的臨床表現多樣,且出血量不多時頭部CT檢查極易出現假陰性,往往會增加SAH的確診難度。本研究中以眼痛為首發癥狀SAH誤診患者的頭部CT結果均為假陰性,因此在疾病的早期出現誤診。
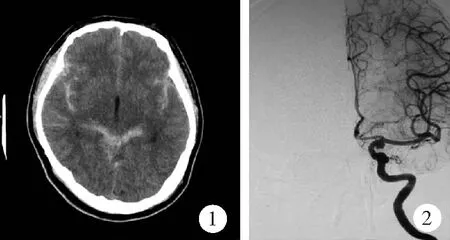
圖1 蛛網膜下腔出血患者的頭部CT圖像(女,72歲)
2.3鑒別診斷
2.3.1青光眼:青光眼是由于前房角突然關閉而引起眼壓急劇升高的眼病,發病機制尚不十分明確。常伴有明顯眼痛、視力下降、同側偏頭痛、惡心、嘔吐等癥狀,如未經及時恰當治療,可于短期內失明[4]。本組誤診的3例均有眼痛、視力下降、瞳孔散大、眼壓增高等典型的青光眼表現,而腦膜刺激征不明顯,頭部CT未見出血,入院后誤診為急性青光眼發作,該疾病情況與曾世斌等[5]、Ceruti等[6]文獻報道相似。通過誤診病例可知青光眼和SAH均有眼痛、視力下降、嘔吐等相似癥狀[7],容易相互影響而出現誤診或漏診情況。SAH誘發急性青光眼的情況雖少見,但仍應引起重視,一方面不能由于已經確診急性青光眼而漏診SAH危及生命,另一方面也不應由于確診SAH而忽略了急性青光眼的存在導致失明的嚴重后果。
2.3.2痛性眼肌麻痹綜合征:痛性眼肌麻痹綜合征是一種可以緩解和復發的單側性Ⅲ、Ⅳ、Ⅵ腦神經之一或同時受累,而造成眼肌麻痹,并伴有眼眶部疼痛的一組癥狀群,類固醇激素治療有特效[8]。本組誤診案例有眼痛、復視癥狀,查體眼球運動受限、瞳孔散大等眼肌麻痹體征,但使用糖皮質激素治療效果差,這一點與痛性眼肌麻痹綜合征的診斷標準不符合。搜索文獻發現袁月和高明宏[9]曾報道過一例顱內未破裂后交通動脈瘤導致右眼痛性眼肌麻痹的情況,與本誤診案例極相似。動脈瘤導致的動眼神經麻痹可為完全或不完全性麻痹,通常表現為瞳孔散大、上瞼下垂、眼外肌麻痹等,如完全性麻痹,可表現為一側上瞼完全無法打開,瞳孔直接及間接對光反射均消失,眼球外展位,不能上視、下視及內收,而66%患者出現眼肌麻痹的同時合并眶周疼痛,因此在臨床上,以痛性眼肌麻痹綜合征為首發表現的患者就診于眼科時,眼科醫師應考慮顱內動脈瘤可能[10]。
2.3.3偏頭痛:偏頭痛是反復發作的一側或兩側搏動性頭痛,常伴有惡心、嘔吐,發作可有先兆,是最常見的臨床型頭痛。回顧本誤診案例發現,患者有偏頭痛病史,因眼痛入院,查體未發現神經功能缺損癥狀,在常規頭部CT檢查未見出血后,誤診為偏頭痛發作,未能發現被掩蓋的相關病情,直到動脈瘤破裂出現典型SAH臨床表現才確診,錯過了最佳的治療時機,臨床上SAH誤診為偏頭痛的情況時有發生[2,11-12]。但不少的臨床醫師經常忽略SAH發病數日或數周前會有頭痛、惡心、眼肌麻痹等警告性滲漏癥狀而造成誤診[13]。
2.4誤診原因分析 ①SAH早期臨床表現不典型,由于病因、出血量、出血部位、出血方式、個體對SAH的敏感性及就診時間的差異,使SAH的臨床表現異常復雜,這是早期誤診的最主要原因[14];②臨床醫師對SAH的不典型表現及早期警告性滲漏癥狀缺乏認識,未保持警惕性[13];③臨床醫師過度依賴頭部CT檢查結果,CT檢查是確診SAH的首選,但當出血量少、病變在后顱窩、發病時間過短或過長時,單純依靠頭部CT檢查容易出現漏診[15];④腰椎穿刺腦脊液檢查是確診SAH的“金標準”,對于頭部CT檢查陰性的患者,腰椎穿刺是確診SAH的重要手段[16-17],但腰椎穿刺術是一種有創檢查,部分患者及其家屬不能接受,導致診斷延誤;⑤臨床醫師診斷思維局限,未能利用多學科聯合會診機制;⑥未能充分借助互聯網等工具,對相關知識進行更新學習,利用相關診斷及預測模型對疾病的發生及預后進行評估[18-19]。
2.5防范誤診措施 既往有文獻報道證實了不典型表現SAH在臨床上極易出現誤診[20]。因此,提高臨床醫師對不典型表現SAH相關知識的學習,在接診類似病例時保持警惕性,高度重視頭部CT未見異常者,不要輕易排除SAH,密切注意患者的病情變化;在診斷未明確或者常規治療效果不佳的情況下,要開闊診斷思維,不要局限于本專業疾病,盡早進行相關學科會診,并充分利用互聯網工具,完善腰椎穿刺檢查,以避免漏診,爭取早期診斷和有效治療,降低不良預后的發生。

