降糖解郁湯治療2型糖尿病共病抑郁患者臨床療效及機制分析※
王京賢 張春平 墨亞芳 趙 靜 杜秀芳
(河北省石家莊市婦幼保健院精神衛生科,河北 石家莊 050051)
2型糖尿病、抑郁癥均為臨床常見慢性病,嚴重影響患者的身心健康。隨著2型糖尿病與抑郁癥患病基數增加,二者共病存在現象較為普遍。2型糖尿病共病抑郁促進了病情進展,增加了臨床治療難度,加重了患者痛苦和家庭、社會的經濟負擔[1-2]。二者在發病機制上存在許多相似損傷通路,如應激學說、免疫炎性反應學說等[3-5]。對于2型糖尿病共病抑郁患者的治療是臨床難點,也是治療中較為棘手問題。2型糖尿病共病抑郁屬中醫學“消渴”“郁證”范疇[6]。中醫學認為,二者均為內科學氣血津液病證,基本病機與氣血津液不足、陰陽失調有關。降糖解郁湯從益腎、柔肝解郁入手,多角度、多靶點發揮其作用[7]。2015-03—2016-03,我們采用降糖解郁湯聯合鹽酸帕羅西汀片治療2型糖尿病共病抑郁患者60例,并與鹽酸帕羅西汀片治療60例對照,觀察對患者抑郁程度、炎性反應、糖脂代謝、神經重構的影響,結果如下。
1 資料與方法
1.1 一般資料 全部120例均為河北省石家莊市婦幼保健院內科門診(89例)及住院(31例)2型糖尿病共病抑郁患者,按照隨機數字表法分為2組。治療組60例,男29例,女31例;年齡35~65歲,平均(57.23±3.96)歲;2型糖尿病病程6個月~15年,平均(13.8±2.1)年;抑郁病程14 d~8.6年,平均(3.0±1.2)年。對照組60例,男28例,女32例;年齡35~65歲,平均(56.93±4.52)歲;2型糖尿病病程6個月~13年,平均(11.0±2.9)年;抑郁病程20 d~9年,平均(4.0±1.2)年。2組一般資料比較差異無統計學意義(P>0.05),具有可比性。
1.2 病例選擇
1.2.1 診斷標準 2型糖尿病診斷符合《中國2型糖尿病防治指南(2013年版)》[8]。抑郁癥診斷標準參照文獻[9]。
1.2.2 納入標準 ①符合2型糖尿病診斷標準;②漢密爾頓抑郁量表(HAMD)評分≥17分;③有憂郁不暢,精神不振,胸悶脅脹或不思飲食,失眠多夢,易怒善哭等癥;④有郁怒、多慮、悲哀、憂愁等情志所傷史;⑤患者或家屬知情同意,均簽署知情同意書;⑥本研究獲河北省石家莊市婦幼保健院醫學倫理委員會批準。
1.2.3 排除標準 ①興奮躁狂發作或雙相情感障礙者;②妊娠期或哺乳期女性;③急性感染性疾病、嚴重肝腎功能不全者;④患有癲癇、狂病的患者。
1.3 治療方法 2組患者均在同一名內分泌科專家規范指導下進行常規降糖治療,包括口服降糖藥,規范飲食,適當鍛煉,調節血壓、血脂等。
1.3.1 對照組 予鹽酸帕羅西汀片(浙江華海藥業股份有限公司,國藥準字H20031106)20 mg,每日1次口服。
1.3.2 治療組 在對照組治療基礎上聯合降糖解郁湯治療。藥物組成:生地黃10 g,熟地黃10 g,佛手12 g,枸杞子15 g,山茱萸15 g,合歡花15 g,百合15 g,山藥15 g,女貞子12 g,白芍12 g,郁金10 g。日1劑,水煎2次取汁300 mL,分早、晚2次口服。
1.3.3 療程 2組均治療12周。
1.4 觀察指標
1.4.1 HAMD 2組治療前后采用HAMD評分[10]對患者抑郁狀態進行評分。總分<7分:正常;總分7~16分:可能有抑郁癥;總分17~24分:肯定有抑郁癥;總分>24分:嚴重抑郁癥。
1.4.2 實驗室指標 2組患者治療前后均清晨空腹抽肘靜脈血,采用酶聯免疫吸附法檢測血清腫瘤壞死因子α(TNF-α)、白細胞介素6(IL-6)水平;采用化學發光免疫分析法檢測皮質醇(COR)、促腎上腺皮質激素(ACTH)水平;采用CX9 ALX型全自動生化分析儀(美國貝克曼庫爾特有限公司)檢測空腹血糖(FPG)、餐后2 h血糖(2 hPG)、空腹胰島素(FINS)、胰島素抵抗指數(HOMA-IR)、低密度脂蛋白膽固醇(LDL-C)水平。
1.4.3 影像學指標 采用Signa 3.0T磁共振(美國GE公司)彌散張量成像技術測量額上回、海馬旁回、半卵圓中心區各向異性分數(FA)。
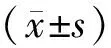
2 結果
2.1 2組治療前后HAMD評分比較 見表1。

表1 2組治療前后HAMD評分比較 分,
由表1可見,治療后2組HAMD評分均較本組治療前降低(P<0.05),且治療后治療組低于對照組(P<0.05)。
2.2 2組治療前后血清TNF-α、IL-6水平比較 見表2。
由表2可見,治療后2組血清TNF-α、IL-6水平均較本組治療前降低(P<0.05),且治療后治療組均低于對照組(P<0.05)。
2.3 2組治療前后血清ACTH、COR水平比較 見表3。

表2 2組治療前后血清TNF-α、IL-6水平比較

表3 2組治療前后血清ACTH、COR水平比較
由表3可見,治療后2組血清ACTH、COR水平均較本組治療前降低(P<0.05),且治療后治療組均低于對照組(P<0.05)。
2.4 2組治療前后FPG、2 hPG、FINS、HOMA-IR、LDL-C水平比較 見表4。

表4 2組治療前后FPG、2 hPG、FINS、HOMA-IR、LDL-C水平比較
由表4可見,治療后2組FPG、2 hPG、FINS、HOMA-IR、LDL-C水平均較本組治療前降低(P<0.05),且治療后治療組均低于對照組(P<0.05)。
2.5 2組治療前后額上回、海馬旁回、半卵圓中心區FA比較 見表5。

表5 2組治療前后額上回、海馬旁回、半卵圓中心區FA比較
由表5可見,治療后2組額上回、海馬旁回、半卵圓中心區FA均較本組治療前升高(P<0.05),且治療后治療組均高于對照組(P<0.05)。
3 討論
糖尿病與抑郁癥均為影響患者心身健康的慢性疾病,治療周期長,顯效慢,疾病負擔重,是現代社會面臨的兩大公共衛生課題。二者危險因素重疊,發病機制存在共同通路損傷障礙,糖尿病共病抑郁發病率高[11]。二者共病存在顯著增加了疾病嚴重程度,預后不良幾率上升。自我管理、心理疏導及藥物治療是目前常用的三大策略。目前,糖尿病共病抑郁常用藥物為5-羥色胺再攝取抑制劑如帕羅西汀、氟西汀和傳統經典抗抑郁藥物氯氮平、米氮平等[12]。長期用藥臨床副作用較多,如體質量增加、胰島素抵抗等問題,加重了患者糖尿病基礎病情。糖尿病共病抑郁是一個具有挑戰性,但尚未引起臨床足夠重視的課題[13-14],心理、藥物治療及自我管理結合是未來治療的方向。
中醫學認為,消渴與郁證共病有共同發病機制。先天稟賦不足、飲食失節、情志失調、勞欲過度或外感熱邪等均可致陰虛燥熱而發為消渴。其中情志失調也是郁證的主要病因,情志所傷,致肝氣郁結,心氣不舒,從而引起五臟氣機不和,導致郁病。消渴的主要病機為津液虧損,燥熱偏勝,而以陰虛為本,燥熱為標,兩者互為因果,燥熱愈甚則陰愈虛,陰愈虛則燥熱愈甚。肺燥、胃熱、腎虛三焦同病,多飲、多食、多尿為初期病癥,病情遷延日久,因燥熱亢盛,耗氣傷津,而致氣陰兩虛,或陰損及陽,而致陰陽俱虛。氣血津液不足、陰陽失調是消渴與郁證共病的主要病機[15-16]。治療方面,無癥狀期以滋養腎陰為主,癥狀期,上消肺熱,中消胃熱,下消腎陰虧虛,治以降糖調脂,控制并發癥,改善臨床癥狀,進而提高生活質量。有研究表明,應用益氣養陰、補腎活血、解郁安神之法可以顯著改善糖尿病共病抑郁患者臨床癥狀,其療效與氟西汀相當[17-20]。降糖解郁湯中生地黃養陰生津,熟地黃補血滋陰,益精填髓,二者為君藥,合用具有補血養陰、清熱生津作用;佛手疏肝理氣,枸杞子滋補肝腎,山茱萸補益腎肝,收澀固脫,白芍柔肝止痛,養血斂陰,山藥補肺脾腎,養陰益氣,共為臣藥,共同起到補腎疏肝、滋陰養血的功效;百合滋陰潤肺,清心安神,與方中生地黃配伍,可以起到滋心陰、除煩熱的作用,合歡花解郁安神,女貞子滋補肝腎,郁金活血止痛,清心解郁,共為佐藥,可以增強清心疏肝、滋陰益腎的作用。諸藥合用,從補虛與瀉實入手,調陰陽、益氣血。現代藥理研究表明,山藥多糖具有調節胰島細胞活性,改善胰島細胞功能的效果[21];山茱萸具有增強免疫功能,降血糖,抑制血小板聚集的效果[22];生地黃對胰島β細胞功能具有改善作用,緩解糖尿病患者胰島素抵抗情況,調節自身細胞葡萄糖平衡,改善糖代謝紊亂[23];白芍可以起到改善抑郁、降低血糖的效果[24]。
本研究結果顯示,2組治療后HAMD評分均降低(P<0.05),且治療組低于對照組(P<0.05)。表明降糖解郁湯可以顯著改善2型糖尿病共病抑郁患者臨床抑郁狀態。2組治療后FPG、2 hPG、FINS、HOMA-IR、LDL-C水平均降低(P<0.05),且治療組治療后均低于對照組(P<0.05)。提示降糖解郁湯可以下調2型糖尿病共病抑郁患者血糖、血脂水平,增加胰島素敏感性,減少胰島素抵抗,在減輕抑郁癥狀同時,可以顯著改善糖脂代謝紊亂。
研究顯示,2型糖尿病與抑郁患者大腦海馬區存在結構與功能異常,伴有不同程度的神經內分泌改變,常見的改變有下丘腦—垂體—腎上腺(HPA)軸功能紊亂,導致COR分泌增加,ACTH釋放增加,晝夜節律紊亂,其中,以COR分泌增多為主要表現[25]。因此,控制2型糖尿病與抑郁患者的血糖水平及不良情緒對穩定體內COR、ACTH水平有重要意義。本研究結果顯示,2組治療后血清ACTH、COR水平均降低(P<0.05),且治療組治療后均低于對照組(P<0.05)。提示降糖解郁湯可以調節2型糖尿病共病抑郁患者神經內分泌功能。
抑郁癥發病機制復雜。研究顯示,抑郁癥發生與多種機制有關,其中,應激與免疫炎性反應是其中重要學說。病史詢問中大多數抑郁癥患者存在確定或可疑生活刺激事件。因此,應激導致抑郁癥很早就受到臨床關注,臨床實踐調查也顯示患者生活環境和負性生活經歷與抑郁癥發生關系密切。近年來,應激導致的免疫炎性學說引起臨床關注。有研究認為,應激可以刺激機體中樞免疫炎性反應失調,導致大量炎癥細胞因子分泌[26]。TNF-α與IL-6是體內重要的炎癥細胞因子,其中,TNF-α是炎性反應過程中出現最早、最重要的炎性介質,通過激活中性粒細胞和淋巴細胞,使血管內皮細胞通透性增加,調節其他組織代謝活性,并促使IL-6等其他細胞因子的合成和釋放。IL-6能誘導B淋巴細胞分化和產生抗體,并誘導T淋巴細胞活化增殖、分化,參與機體的免疫應答,促發炎性反應。2型糖尿病共病抑郁患者的血清TNF-α、IL-6水平均有不同程度的升高[27],及時糾正2型糖尿病共病抑郁患者的不良情緒對穩定體內TNF-α、IL-6水平十分重要。本研究結果顯示,2組治療后血清TNF-α、IL-6水平均降低(P<0.05),且治療組治療后均低于對照組(P<0.05)。結果表明降糖解郁湯可以減輕2型糖尿病共病抑郁患者免疫炎性損傷。
神經重構是抑郁癥研究中的一個新命題。既往研究顯示,2型糖尿病共病抑郁發生、發展的基礎為關鍵腦靶區的組織細胞突變、突觸超微結構異常及分泌蛋白表達異常等[28]。利用分子影像與功能成像技術可以從不同角度分析其神經重構形態學和生化功能異常改變。彌散張量成像可以清楚顯示神經纖維走行,其FA值可以反映神經纖維水分子運動狀態。彌散的各向異性反映了細胞膜和髓鞘的完整性。正常情況下,FA值接近1,FA數值越小,代表神經纖維損傷程度越大。有研究指出,抑郁患者神經纖維變性存在可逆性[29]。額上回、海馬旁回、半卵圓中心區白質損傷是抑郁癥患者臨床易損病變區。本研究結果顯示,2組治療后額上回、海馬旁回、半卵圓中心區FA值均明顯升高(P<0.05),且治療組治療后均高于對照組(P<0.05)。表明降糖解郁湯對2型糖尿病共病抑郁患者神經重構具有較好治療作用。
綜上所述,降糖解郁湯可以改善2型糖尿病共病抑郁患者抑郁狀態及糖脂代謝水平,下調炎性反應,調節體內神經內分泌功能,改善腦組織神經重構,顯著提高臨床療效。

