基底動脈尖綜合癥靜脈溶栓治療1例
張海靜,蘭 俊,黃美松,陳太軍,李 潔,宋典意,李國臣
1 臨床資料
1.1一般資料患者,女,78歲,因“突發失語、左側肢體無力2 h余”于2020-08-18 15:54入院。現病史:家屬代述2 h前患者午休后突發吐詞不清,喉間痰鳴,左側肢體無力,無嘔吐及二便失禁。意識逐漸模糊,急診顱電子計算機斷層掃描(Computed Tomography,CT)未見出血灶,以“急性腦梗死”入院。既往史:高血壓病二十余年,冠心病十余年,瓣膜病、房顫(口服有華法林)、慢性心力衰竭六年,慢性支氣管炎病史不詳。否認糖尿病、手術外傷史、輸血史及藥物過敏史。
1.2體格檢查 體溫36.4℃,脈搏98次/分,心率140次/分,呼吸21次/分,血壓180/120 mmHg。發育正常,營養可,意識模糊,精神差。雙肺未聞及干濕性啰音,心律絕對不齊,心音強弱不等,各瓣膜聽診區未聞及雜音。CHA2DS2-VASc評分(注:評估房顫患者的血栓栓塞風險,2分以上需要干預):8分,出血風險評估:3分。專科檢查:意識模糊,雙側瞳孔等大等圓,直徑約3 mm,右眼向左側(患側)凝視。左側肢體肌張力降低,肌力0級。病理征陰性,腦膜刺激征陰性。美國國立衛生研究院卒中量表(National Institute of Health stroke scale ,NIHSS)評分:14分。
1.3輔助檢查顱腦+胸部CT示:(1)雙側基底節區腔梗,腦萎縮;(2)雙肺支氣管血管束紊亂,心臟稍大,主動脈及冠脈硬化。心電圖:快室率房顫。實驗室檢查:新冠病毒抗體IgG、IgM均陰性(-);肌紅蛋白:<2.5 ng/ml,肌鈣蛋白I:<0.05 ng/ml,N末端-前腦鈉肽:606.30 pg/ml(0~300),D-二聚體測定:2.06 ug/mL(0~0.5);天冬氨酸氨基轉移酶:50 u/l(0~40),乳酸脫氫酶測定:246 u/l(114~240);葡萄糖:8.32 m mol/l(3.9~6.1);甘油三酯 2.50 m mol/l(0.40~1.81),同型半胱氨酸測定:22.48 u mol/l(0~15),超敏C反應蛋白:4.52(0~3)。凝血功能、腎功、電解質、血常規均未見明顯異常。
1.4診治過程入院擬診斷:(1)腦梗死;(2)老年性心臟瓣膜病 房顫 心力衰竭 心功能Ⅲ級;(3)高血壓病 3級 高危。處理如下:(1)吸氧告病危,持續心電、血壓、血氧飽和度監測,觀察神志、瞳孔變化等;(2)積極完善相關輔檢;(3)擬行阿替普酶靜脈滴注溶栓及對癥治療;(4)積極處理并發癥。于2020-08-18 16:38開始溶栓,患者入院到靜脈溶栓時間(Door-to-Needle Time,DNT)55 min(≤60 min),6.5 mg阿替普酶1 min內靜推,剩余58.5 mg 1 h內泵入。18:00患者血壓偏高,快速房顫,心內科考慮慢性心衰竭急性發作,予半臥位、擴管、利尿、控制心室率等處理。溶栓后1 h,患者意識清楚,可說出簡單詞語,左側肢體無力以及右眼向左側凝視較前減輕,NIHSS評分:6分。床邊心臟彩超:左房擴大;主動脈瓣鈣化伴反流以及二、三尖瓣反流(輕度);左室舒張功能減退;左心收縮功能測定:射血分數(Ejection Fraction,EF):54%,左室短軸縮短率(Fraction Shortening,FS):29%。頸部血管彩超:雙側頸動脈多發粥樣斑塊形成,雙側頸總動脈內中膜增厚,右側椎動脈血流逆流(考慮右鎖骨下動脈近段狹窄可能);雙下肢血管彩超:雙下肢動脈硬化并廣泛斑塊形成,雙下肢小腿肌間靜脈血栓形成。N末端-前腦鈉肽:1830.80 pg/ml,血常規:白細胞計數:10.59* 10^9/L,中性粒細胞百分比:82.80 %,超敏C反應蛋白:14.76,D-二聚體測定:8.67 ug/mL,2019新型冠狀病毒 RNA:陰性(-),腎功、電解質、心肌酶譜、凝血功能均正常。(溶栓后)復查顱+胸CT及頭頸部CT血管造影(CT angiography,CTA)2020-08-19:(1)小腦半球、右頂葉和雙側基底節區腔梗,腦萎縮;(2)雙肺下葉后底段炎性病變,雙側胸腔少量積液,心臟增大,主動脈及冠脈鈣化;(3)雙側頸內動脈多發附壁斑塊形成。2020-08-21患者意識清楚,可說出簡單的詞語,左側肢體無力好轉,右眼向左凝視消失;糞常規+隱血試驗正常;心電圖:室早二聯律;電解質:鉀:3.41 mmol/l,鈉:133.70 m mol/l;D-二聚體測定:1.92 ug/mL;血常規及血糖輕度波動,腎功、血氣分析、凝血功能均正常。
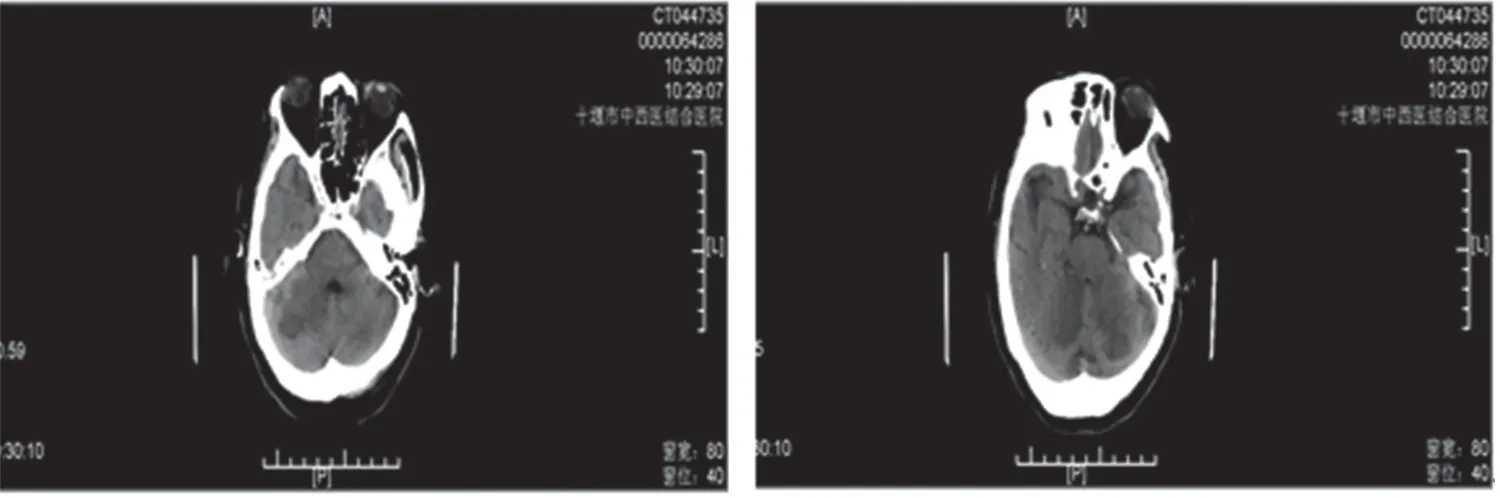
圖2 第2天顱CT圖(小腦半球及右頂葉腦梗塞)
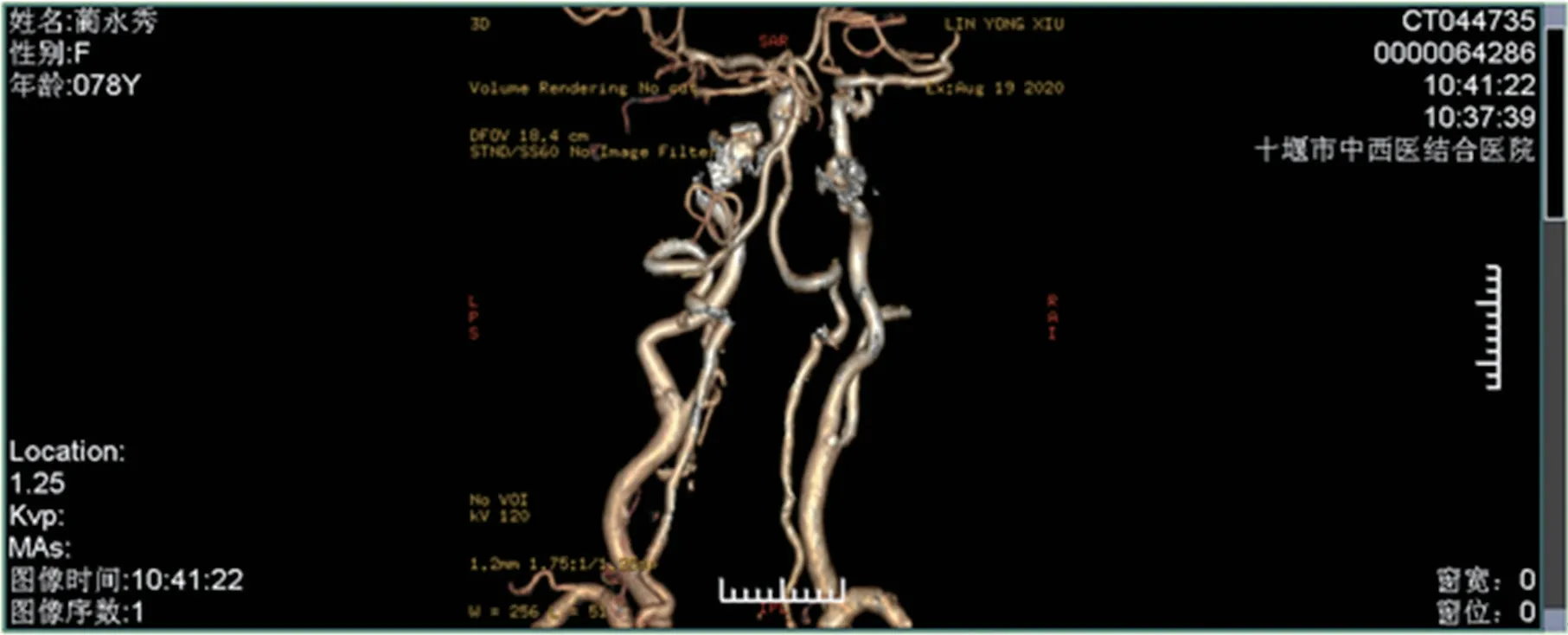
圖3 CTA圖(雙側頸內動脈多發附壁斑塊形成)
1.5多學科會診時間:2020-08-21 10:30張住院醫匯報病例,見圖1至圖4。
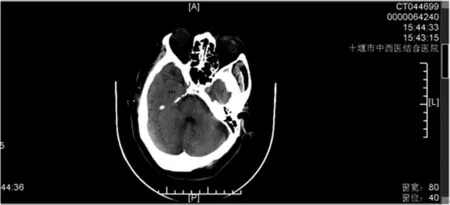
圖1 入院時顱CT圖(無出血)
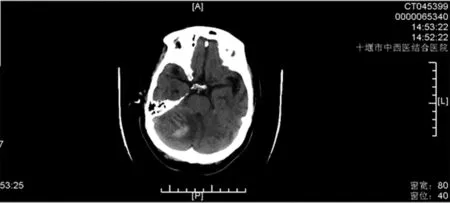
圖4 抗凝后顱CT圖(右側小腦半球出血性腦梗塞)
影像科劉醫師:患者2020-08-18發病后2 h,顱CT無出血顯影。2020-08-19復查顱CT見小腦半球、右側頂葉、基底節區均有低密度影,頭頸部CTA可見右椎動脈入枕骨大孔處有多發附壁斑塊,再發腦梗死的風險高。
內分泌科黃醫師:患者血糖餐前7 mmol/L,餐后8~9 mmol/L,考慮應激引起,暫不處理。另外,下肢靜脈血栓,禁止使用下肢氣壓治療,同時還盡量減少在下肢靜脈輸液。
重癥醫學科李醫師:患者雙下肺可聞及細濕啰音,腸鳴音減弱,胸CT下葉后底段炎性病變,臥床亦可加重感染,考慮肺部感染與心衰互相影響。可應用哌拉西林他唑巴坦鈉聯合喹諾酮類消炎,完善降鈣素原和尿常規檢查,后期若感染加重,可行纖支鏡檢查。患者二聯律,需排除惡性心律失常以及是否由洋地黃中毒引起的二聯律。
心內科陳醫師:2020-08-18查看病人時,患者呼吸困難,雙肺呼吸音粗,聞及濕啰音,心率140次/分左右,經擴管、利尿、強心對癥治療后,目前患者心率平穩,聽診雙肺呼吸音稍低,少量濕啰音。結合腦鈉肽(Brain Natriuretic Peptide,BNP)變化,心力衰竭診斷明確,應積極控制入量,控制輸液速度。目前患者房顫合并室早二聯律,宜使用β受體阻滯劑,不主張使用胺碘酮。在心內科,心梗溶栓使用“雙抗”12 h后可接著抗凝,但心肌纖維豐富,不易發生冠脈破裂出血。該病人急性腦梗,CHA2DS2-VASc評分:8分,非常適合抗凝,但腦梗靜脈溶栓后,抗凝時機還應根據腦血管情況權衡利弊。
神經內科蘭醫師:根據患者癥狀(失語、左癱)及影像學特點(小腦半球、右側頂葉、基底節區均有低密度影),考慮為基底動脈尖綜合征,根據其血管分布,有腦干梗死危險,溶栓挽救了缺血半暗帶,溶栓后3 h,患者肢體肌力恢復,獲益大于風險,證實溶栓有效。
1.6治療經過抗感染給予哌拉西林他唑巴坦鈉4.5 Bid(2020-08-20)+莫西沙星0.4 qd(2020-08-21),后查降鈣素原正常,咽拭子查出陰溝腸桿菌,對哌拉西林鈉他唑巴坦鈉敏感,胸CT復查好轉,2020-08-26停用。心衰治療給予呋塞米、螺內酯、美托洛爾口服(鼻飼),間斷呋塞米靜注,控制入量,補充電解質也盡量口服。關于抗凝,下肢彩超提示有靜脈血栓形成、臥床、D-二聚體波動以及CHA2DS2-VASc評分,在停用“雙抗”下于2020-08-24給予利伐沙班 15 mg, qd(鼻飼),2020-08-31顱CT發現右側小腦半球出血性腦梗塞,后停用。2020-09-06出院時情況(住院35天):患者神清,吐詞不清,仍頭暈、乏力,無發熱。CHA2DS2-VASc評分:8分,出血風險評估:3分。專科檢查:雙側瞳孔等大等圓,直徑約3 mm,對光反應靈敏,雙眼球運動正常,左眼顳側偏盲,四肢肌張力、肌力正常,病理征陰性,NIHSS評分:2分。顱腦CT:(1)血腫吸收期;(2)左側小腦半球、右頂葉、雙側基底節區腔梗同前。實驗室檢查除低鈉血癥外均正常。出院醫囑:(1)利伐沙班10 mg(一周后開始口服),瑞舒伐他汀鈣片5 mg,地高辛片0.125 mg,比索洛爾片2.5 mg,螺內酯片20 mg,呋塞米片20 mg,均為每日量。(2)二周后復查凝血、血常規、顱腦CT。2020-09-18隨訪,應用抗凝劑沒有出現胃部不適和頭暈加重等情況,病人目前生活能自理,言語不利及頭暈均有好轉。
2 討 論
網絡基底動脈尖綜合征(Top of the Basilar Syndrome ,TOBS)由各種原因引起基底動脈頂端為中心的5條血管血液循環障礙致缺血性卒中的臨床癥候群。這5條受累血管為左右大腦后動脈、左右小腦上動脈、基底動脈,為丘腦、中腦、腦橋、小腦、枕葉、顳葉等部位的不同組合的多發梗死灶,TOBS臨床表現復雜,腦干-間腦缺血的癥狀,包括垂直注視麻痹、會聚障礙、眼顫、眼瞼上抬受限、瞳孔變化等眼部障礙;意識障礙、大腦腳幻覺、特殊虛構伴睡眠障礙的意識行為異常;運動及感覺異常;還表現為大腦后動脈支配的半球缺血癥狀,包括偏盲、皮質盲的視覺障礙以及神經心理異常。本病具有起病急、病情重、進展快、治愈難、致殘率和病死率高等特點[1]。溶栓治療已成為腦梗死最有效的治療手段,TOBS也不例外,畢竟本病比一般的腦梗死更兇險[2]。
本例患者表現為在意識障礙的基礎上出現左側肢體癱瘓伴構音障礙,入院時右眼向左側(患側)凝視、出院時雙眼球運動正常、左眼顳側偏盲,顱CT示左側小腦半球及右頂葉腦梗塞,雙側基底節區腔梗(溶栓后),說明既存在腦干區域的缺血狀況,又有可能出現溶栓后栓子移動。出院時有頭暈,也反證后循環缺血,本例診斷為TOBS成立。由于溶栓及時,所以取得了比較好的效果,避免了致殘率和病死率高的發生。盡管患者中途出現肺部感染致心衰加重以及下肢血栓形成,經積極處理,平安度過危險期。
關于該患者腦梗死血栓類型以及阿替普酶適應癥的問題,會診專家認為符合混合型,既有心源性栓子脫落(房顫)的因素,也有腦動脈局部粥樣硬化斑塊(血管彩超顯示頸、下肢動脈硬化及粥樣斑塊形成)的因素。也有資料顯示,阿替普酶不僅對動脈血栓有益,而且對心源性腦栓塞也有作用[3]。
關于溶栓后是否繼續抗凝以及何時抗凝問題,會診專家認為患者靜脈溶栓后雖已使用“雙抗”,但患者D-二聚體稍高、房顫、且雙下肢靜脈血栓形成(血管彩超顯示),病人臥床、感染均可增加血栓形成風險,CHA2DS2-VASc評分:8分,出血風險評估:3分,仍需要繼續抗凝治療以預防肺栓塞。根據深靜脈血栓形成診治指南,同型半胱氨酸偏高為血栓形成的內在危險因素之一,制動是常見外在危險因素,指南推薦早期首先使用利伐沙班[4]。至于抗凝治療時機問題,一般認為腦組織軟質脆、易破裂出血,根據指南推薦,急性期不予抗凝治療,房顫腦梗死患者,4~14天后可開始口服抗凝治療,而該患者癥狀平穩,出血風險評估:3分,可在5~7天后抗凝。若出現腦出血,可暫停抗凝治療,本例患者在抗凝一周發現腦出血,停用一周后再用仍較安全。
關于本例患者肺部感染與心衰關系以及如何處理的問題,會診專家認為,患者原有慢支,同時存在咽反射減弱,可引起吸入性肺炎,肺部聽診可聞及濕啰音,胸CT提示肺部感染,且血象偏高,肺部感染考慮為卒中相關性肺炎,以革蘭陰性菌感染為主(后痰培養證實為陰溝腸桿菌,對哌拉西林他唑巴坦鈉敏感),可使用雙聯抗生素治療。而該患者的急性心衰,一方面與肺部感染致加重有關,另一方面也與其自身有慢性心功能不全有關,另外與腦內臟綜合征也有關[5]。患者心衰使用利尿劑時關注電解質,以及低鈉血癥與滲透性神經脫髓鞘綜合征關聯關系[6]。心衰在對癥處理,以及肺部感染、腦病向愈的前提下也逐步好轉。
總之,本例TOBS患者在及時靜脈溶栓和精準搶救的前提下雖然成功了,但臨床指導意義重大:(1)在基層醫院,溶栓仍是治療急性卒中的最有效的方法,爭分奪秒及時溶栓是治療成功的關鍵;(2)對于心源性腦栓塞也可以應用阿替普酶而從中獲益;(3)如果評估出血風險不大,病情平穩,可以盡早實施利伐沙班抗凝,若發現出血立即停用,然后再評估在啟用;(4)由于TOBS病情較重,若老年人又有合并癥或并病,早期發現并盡快處理顯得尤其重要。

