不同胎齡新生兒呼吸窘迫綜合征臨床特點及高危因素分析
楊清華,楊燕飛,王艷芬,
(1.山西醫科大學兒科醫學系,太原 030001; 2.山西醫科大學附屬白求恩醫院兒科,太原 030000)
新生兒呼吸窘迫綜合征(newborn respiratory distress syndrome,NRDS)又稱肺透明膜病,是新生兒較為常見的一種呼吸系統疾病,主要由于肺表面活性物質(pulmonary surfactant,PS)缺乏所致,表現為新生兒出生后不久就出現進行性呼吸困難及呼吸衰竭為特征的臨床綜合征[1]。NRDS多見于早產兒[2],尤其是胎齡<34周的早產兒[3],且胎齡越小,發病率越高,胎齡≤25周的發病率約為91%,胎齡26~28周發病率約為58%,胎齡29~31周發病率約為52%[4],但近年來胎齡>34周的晚期早產兒及足月兒的發病率也明顯升高。NRDS患兒的臨床癥狀較重,易合并肺部感染、肺動脈高壓、肺出血等各種并發癥,若得不到恰當及時的治療,患兒將會因呼吸衰竭而死亡。據流行病學觀察,NRDS的發病率呈現不斷上升趨勢[5],患兒死亡率甚至高達24%[6-7]。隨著新生兒醫療技術的不斷發展,越來越多的早產兒可以得到良好的救治。不同胎齡的新生兒生理特點不同,NRDS的臨床特點在各胎齡及不同患兒也不同。本研究主要分析不同胎齡NRDS患兒的臨床特征、診治、并發癥等情況,為不同的患兒選擇有針對性的治療方案提供依據。
1 資料與方法
1.1一般資料 回顧性分析2017年9月至2019年6月山西醫科大學附屬白求恩醫院兒科新生兒重癥監護室收治的169例NRDS患兒的臨床資料,按胎齡不同分為三組:早期早產兒組(胎齡<34周)105例,晚期早產兒(胎齡34~37周)42例,足月兒(胎齡>37周)22例。NRDS的診斷標準[1]:①臨床表現為出生時或出生后4~6 h出現呼吸急促(呼吸頻率>60次/min),呼吸時有呻吟聲,鼻翼有煽動,吸氣時三凹征等,由于低氧血癥,表現為青紫、發紺,病情呈進行性加重的過程,出現呼吸不規則、呼吸暫停,嚴重者出現呼吸衰竭等危重癥。②出生后24 h胸部X線片有特征性表現:Ⅰ級,由于充氣減少,兩肺呈現普遍透亮度降低,出現肺泡萎縮,可見均勻散在細小顆粒和細支氣管過度充氣;Ⅱ級,可見支氣管過度通氣,表現為支氣管充氣征,甚至可延伸至肺野外帶;Ⅲ級,出現心緣、肋膈模糊;Ⅳ級,病情較重則整個肺部呈“白肺”狀態。
1.2方法 患兒入院后積極評估病情,結合胸部X線片、血氣分析給予輔助呼吸,如機械通氣或經鼻持續氣道正壓通氣(nasal continuous positive airway pressure,nCPAP),確診NRDS后有需要的患兒聯合予以PS治療,劑量為100 mg/kg,對于有持續高氧需求患兒,若能排除其他因素,則可予以第2劑,個別可予以第3劑[2]。
1.3觀察指標 比較各組患兒的入院一般情況[包括性別、出生體重、產前使用糖皮質激素、胸部X線片情況],高危因素(剖宮產、妊娠期高血壓、妊娠期糖尿病、宮內窘迫、羊水污染、有無窒息、胎膜早破),治療情況及并發癥等。
1.4統計學方法 采用SAS 9.20軟件進行數據分析,不符合正態分布的計量資料用中位數(四分位間距)[M(P25,P75)]表示,比較采用秩和檢驗;計數資料比較采用χ2檢驗。P<0.05為差異有統計學意義。
2 結 果
2.1三組患兒入院一般情況比較 不同胎齡組性別、胸部X線片分級比較差異無統計學意義(P>0.05)。不同胎齡組出生體重、入院時間、產前使用糖皮質激素的比例比較差異有統計學意義(P<0.01),其中晚期早產兒組和足月兒組出生體重高于早期早產兒組,足月兒組高于晚期早產兒組(P<0.05);足月兒組入院時間晚于早期早產兒組(P<0.05),足月兒組產前使用糖皮質激素的比例低于早期早產兒組和晚期早產兒組(P<0.05)。見表1。
2.2三組患兒高危因素比較 不同胎齡NRDS患兒剖宮產、妊娠期高血壓、妊娠期糖尿病、宮內窘迫的比例比較差異無統計學意義(P>0.05)。不同胎齡NRDS患兒羊水污染、窒息史、胎膜早破的比例比較差異有統計學意義(P<0.05或P<0.01),其中晚期早產兒組羊水污染、窒息史比例低于早期早產兒組,足月兒組高于晚期早產兒組(P<0.05);晚期早產兒組和足月兒組胎膜早破比例低于早期早產兒組(P<0.05)。見表2。
2.3三組患兒治療情況比較 不同胎齡NRDS患兒機械通氣、nCPAP及PS應用比例比較差異有統計學意義(P<0.01),晚期早產兒組機械通氣比例低于早期早產兒組,足月兒組高于晚期早產兒組(P<0.05);晚期早產兒組和足月兒組nCPAP、PS應用比例低于早期早產兒組,足月兒組低于晚期早產兒組(P<0.05)。不同胎兒nCPAP使用時間、總氧療時間、總入院時間比較差異有統計學意義(P<0.01),晚期早產兒組和足月兒組nCPAP使用時間短于早期早產兒組,足月兒組短于晚期早產兒組(P<0.05);晚期早產兒組和足月兒組總氧療時間、總入院時間短于早期早產兒組(P<0.05)。見表3。
2.4三組患兒并發癥情況比較 不同胎齡組患兒肺部感染、支氣管肺發育不良、敗血癥、輸血的比例比較差異有統計學意義(P<0.05或P<0.01),其中晚期早產兒組和足月兒組肺部感染比例低于早期早產兒組,足月兒組比例高于晚期早產兒組(P<0.05);晚期早產兒組和足月兒組支氣管肺發育不良、輸血的比例低于早期早產兒組(P<0.05);晚期早產兒組敗血癥的比例低于早期早產兒組(P<0.05)。不同胎齡組患兒氣胸比例比較差異無統計學意義(P>0.05)。見表4。
3 討 論
NRDS一直以來都是新生兒,尤其是早產兒最常見的一種呼吸系統疾病,目前臨床尚未完全明確NRDS的發病機制[8]。早產兒是NRDS發病的高危因素之一[9],主要是由于早產兒發育不完善,其Ⅱ型

表1 不同胎齡NRDS患兒一般情況比較
NRDS:新生兒呼吸窘迫綜合征;早期早產兒組:胎齡<34周;晚期早產兒組:胎齡34~37周;足月兒組:胎齡>37周;a與早期早產兒組比較,P<0.05;b與晚期早產兒組比較,P<0.05;c為H值,余為χ2值
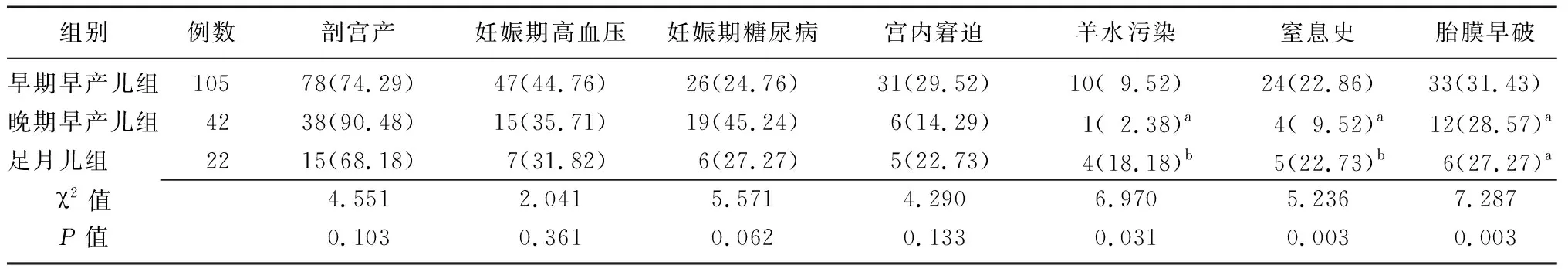
表2 不同胎齡NRDS患兒高危因素比較 [例(%)]
NRDS:新生兒呼吸窘迫綜合征;早期早產兒組:胎齡<34周;晚期早產兒組:胎齡34~37周;足月兒組:胎齡>37周;a與早期早產兒組比較,P<0.05;b與晚期早產兒組比較,P<0.05
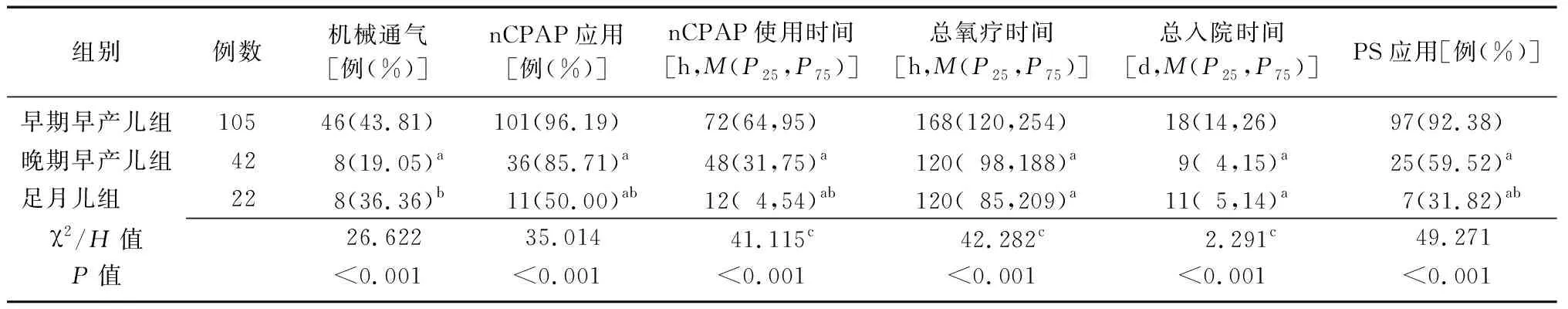
表3 不同胎齡NRDS患兒治療情況比較
NRDS:新生兒呼吸窘迫綜合征;nCPAP:經鼻持續氣道正壓通氣;PS:肺表面活性物質;早期早產兒組:胎齡<34周;晚期早產兒組:胎齡34~37周;足月兒組:胎齡>37周;a與早期早產兒組比較,P<0.05;b與晚期早產兒組比較,P<0.05;c為H值,余為χ2值
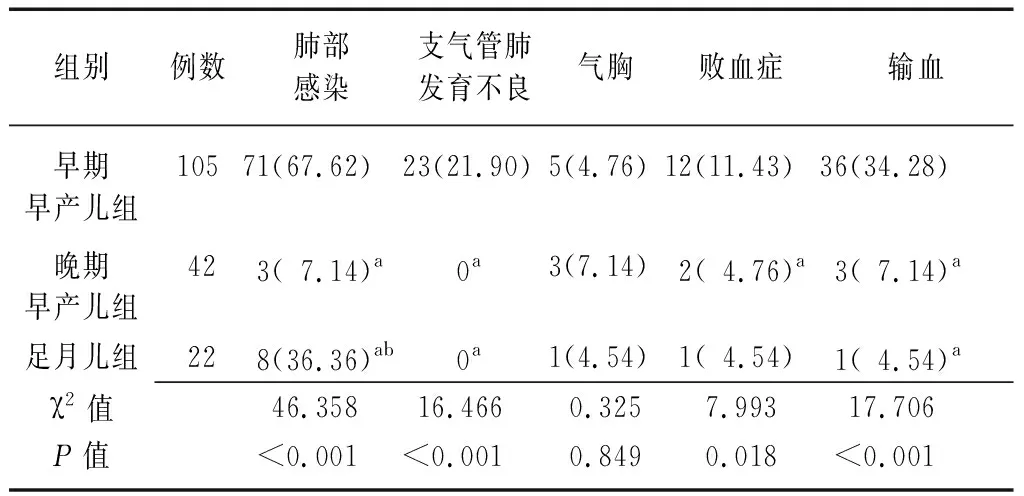
表4 不同胎齡NRDS患兒并發癥情況比較 [例(%)]
NRDS:新生兒呼吸窘迫綜合征;早期早產兒組:胎齡<34周;晚期早產兒組:胎齡34~37周;足月兒組:胎齡>37周;a與早期早產兒組比較,P<0.05;b與晚期早產兒組比較,P<0.05
肺泡上皮細胞缺乏,Ⅱ型肺泡上皮細胞的主要作用為合成PS,PS隨著胎齡的增加逐漸增加,PS可以降低肺表面張力,從而維持肺泡的穩定性;同時PS可提升肺泡的順應性,維持肺泡的擴張狀態,預防肺泡萎縮,增加通氣[10]。PS在18~20周時出現,在胎齡35~36周達到肺成熟水平,故本病多見于早產兒,胎齡越小,發病率越高,病情更嚴重,因此早產兒入院時間早于足月兒。
本研究中三組患兒均以男孩發病率較高,其原因可能是雄性激素可減慢肺泡Ⅱ型細胞的發育成熟及減少PS釋放,雌激素有助于PS的合成,雄激素無此功能;而雄性激素可以通過調節生長因子來影響肺部的發育成熟[11]。產前預防性使用糖皮質激素可以加快胎兒肺部的發育、促進肺部成熟,從而有效改善肺功能,進一步促進肺發育及PS的合成,因此早產兒的產前糖皮質激素使用率較足月兒高,但有研究發現對于近足月兒及足月兒,尤其是剖宮產娩出兒仍有產前使用激素的必要,以減少NRDS的發生,從而加強圍生期安全,同時減少一系列相關并發癥的發生,如支氣管肺發育不良[12]。
擇期剖宮產、妊娠期糖尿病、妊娠期高血壓及宮內窘迫均是NRDS的高危因素[13]。本研究結果顯示,三組患兒剖宮產、妊娠期高血壓、妊娠期糖尿病、宮內窘迫的比例比較差異無統計學意義(P>0.05),可能與樣本量較少有關。有研究發現,剖宮產是NRDS發生的重要原因之一,正常的子宮收縮可以促使腎上腺素分泌增多,促進PS的分泌增加,與順產患兒相比,剖宮產患兒分娩相關的糖皮質激素促進肺成熟的作用降低,同時選擇性剖宮產患兒在分娩過程中未經過產道擠壓,導致肺液排除延遲[14],當患兒建立自主呼吸時,延遲排除的肺液會迅速蒸發,在肺泡及支氣管壁上黏附殘留的纖維蛋白類物質,明顯降低肺成熟度。臨床中應在保證患兒安全的情況下擴大剖宮產的相關指征,減少剖宮產對患兒的影響。妊娠期高血壓會引起孕婦全身小動脈痙攣,一定程度上導致患兒血液灌注不足,使其處于缺血缺氧狀態,從而影響各臟器的發育,影響PS的合成,妊娠期高血壓同時還會增加患兒早產風險,進一步引起NRDS[15]。妊娠期糖尿病孕婦血糖水平高,高血糖可通過胎盤不斷刺激胎兒分泌胰島素,使患兒形成高胰島素血癥,拮抗糖皮質激素對肺泡Ⅱ型上皮細胞的合成、分泌及釋放,使肺成熟度降低。妊娠期糖尿病會進一步導致羊水過多及巨大兒,影響患兒肺部發育,增加NRDS發生的風險。本研究結果顯示,晚期早產兒組和足月兒組胎膜早破率低于早期早產兒組(P<0.05)。目前胎膜早破與NRDS的關系尚有爭議,有研究認為胎膜早破可引起繼發感染,導致絨毛膜羊膜炎,從而降低PS的活性[16],但有文獻指出,胎膜早破可促進分娩提前,降低感染風險,從而減少NRDS的發生[17]。窒息是患兒缺氧的一個狀態,宮內窘迫是胎兒缺氧及酸中毒的表現,均是NRDS的高危因素[18],主要由于缺氧導致患兒肺部的血流減少,且酸中毒、缺氧等可損傷肺泡上皮細胞,造成急性肺損傷[19],炎癥介質釋放進一步增多,影響PS的合成和釋放、減少PS分泌,從而導致NRDS的發生。
早期早產兒由于PS嚴重分泌不足,出現肺泡萎謝及進行性肺不張程度較晚期早產兒重,肺部體征較重。而足月兒則由于PS的繼發性分泌不足導致。本研究結果顯示,胎齡越小,各臟器發育不成熟,外源性予以PS的頻率越高、nCPAP使用率越高,nCPAP使用時間越長。早產兒發生疾病的主要原因是PS的缺乏,而足月兒的疾病發生率也逐漸增加且病情重、進展快、病死率高[20]。本研究結果顯示,晚期早產兒組機械通氣比例低于早期早產兒組,足月兒組高于晚期早產兒組(P<0.05),可能考慮以下原因:①足月兒NRDS與感染相關[21],足月兒發生羊水污染的比例較高,增加了感染的風險,感染可以抑制PS合成與分泌,而且對外源性PS不敏感[22],其X線Ⅲ級比例較晚期早產兒多,癥狀較晚期早產兒重;②出現羊水污染患兒已發生宮內窘迫,進一步加重足月兒病情;③足月兒出現癥狀較早產兒晚,人們對早產兒更加關注,致使足月兒病情容易被忽視,使其確診和治療時間較晚,所以對足月兒也應加強關注,尤其是存在高危因素的患兒,做到早診斷、早治療[23]。本研究中,足月兒住院時間較早期早產兒明顯減少,這與足月兒胎齡相對較大,各個器官發育相對成熟有關[24]。在并發癥發生方面,晚期早產兒組和足月兒組肺部感染比例低于早期早產兒組,足月兒組比例高于晚期早產兒組,可能與機械通氣使用率高有關。晚期早產兒組和足月兒組支氣管肺發育不良、輸血的比例低于早期早產兒組,晚期早產兒組敗血癥的比例低于早期早產兒組,與早期早產兒肺部發育不完善相關。
綜上所述,不同胎齡患兒的一般情況、高危因素、治療效果及并發癥均不相同,臨床工作中需要考慮患兒的胎齡因素,積極予以合理的治療方案,以降低NRDS及并發癥發生率,改善患兒預后。

