SI和DBP對(duì)女性產(chǎn)后出血的風(fēng)險(xiǎn)預(yù)測(cè)效果
王琳

[摘要] 目的 考察休克指數(shù)(shock index,SI)和舒張壓(diastolic blood pressure,DBP)對(duì)女性產(chǎn)后出血的風(fēng)險(xiǎn)預(yù)測(cè)效果。 方法 選取2016年1月~2018年12月在我院行產(chǎn)檢并分娩的320例產(chǎn)后出血孕婦作為研究組,另外選取同期進(jìn)行正常分娩的健康孕婦240例作為對(duì)照組,比較兩組患者的一般臨床資料、血紅蛋白(hemoglobin,Hb)、舒張壓(diastolic blood pressure,DBP)、收縮壓(systolic blood pressure,SBP)、心率(heart rate,HR)及休克指數(shù)(shock index,SI),并采用Ordinal邏輯回歸分析各參數(shù)對(duì)產(chǎn)后出血的風(fēng)險(xiǎn)預(yù)警。? 結(jié)果 兩組患者在年齡、孕周、BMI及新生兒體重相比,差異無(wú)統(tǒng)計(jì)學(xué)意義(P>0.05),而孕次相比,差異具有統(tǒng)計(jì)學(xué)意義(P<0.05);與對(duì)照組產(chǎn)后24 h相比,研究組產(chǎn)后24 h患者的DBP、SBP及Hb均顯著降低,而HR和SI顯著升高(P<0.05);與對(duì)照組產(chǎn)前相比,產(chǎn)后24 h患者的SBP、HR及SI顯著降低(P<0.05);與研究組產(chǎn)前相比,產(chǎn)后24 h患者的DBP、SBP、HR及Hb均顯著降低,而SI顯著升高,差異具有統(tǒng)計(jì)學(xué)意義(P<0.05);Ordinal邏輯回歸分析結(jié)果顯示,休克指數(shù)和舒張壓對(duì)產(chǎn)后出血具有預(yù)警作用(P<0.05)。 結(jié)論 休克指數(shù)和舒張壓可作為評(píng)估女性產(chǎn)后出血的風(fēng)險(xiǎn)預(yù)測(cè)指標(biāo),臨床應(yīng)密切監(jiān)護(hù)。
[關(guān)鍵詞] 產(chǎn)后出血;休克指數(shù);舒張壓;風(fēng)險(xiǎn)預(yù)測(cè)
[中圖分類號(hào)] R714.461? ? ? ? ? [文獻(xiàn)標(biāo)識(shí)碼] B? ? ? ? ? [文章編號(hào)] 1673-9701(2020)13-0097-03
[Abstract] Objective To investigate the effect of shock index(SI) and diastolic blood pressure(DBP) on the risk prediction of postpartum hemorrhage in women. Methods A total of 320 pregnant women with postpartum hemorrhage who underwent prenatal check-up and delivery in our hospital from January 2016 to December 2018 were selected as the study group, and 240 healthy pregnant women who underwent normal delivery during the same period were selected as the control group.The general clinical data, hemoglobin(Hb), diastolic blood pressure(DBP), systolic blood pressure(SBP), heart rate(HR), and shock index(shock index, SI) between two groups were compared. And Ordinal logic regression analysis was used to analyze various parameters for early warning of the risk of postpartum hemorrhage. Results There was no significant difference in age, gestational week, BMI and neonatal weight between the two groups(P>0.05). There were significant differences in the number of pregnancies between two groups(P<0.05). Compared with that of the control groupat 24 h postpartum, DBP, SBP, and Hb in the study group was significantly reduced, while HR and SI was significantly increased(P<0.05). The SBP, HR and SI was significantly lower in the control group at 24 h postpartum than that prenatal(P<0.05). Compared with that prenatal, the DBP, SBP, HR and Hb of the study group at 24 h postpartum was significantly reduced, while the SI was significantly increased, and the difference was statistically significant(P<0.05). Ordinal logistic regression analysis showed that shock index and diastolic blood pressure had early warning effect on postpartum hemorrhage(P<0.05). Conclusion Shock index and diastolic blood pressure can be used as predictors of the risk of postpartum hemorrhage in women, and they should be closely monitored clinically.
[Key words] Postpartum hemorrhage; Shock index; Diastolic blood pressure; Risk prediction
產(chǎn)后出血(postpartum hemorrhage,PPH)為女性圍生期較為嚴(yán)重的并發(fā)癥,發(fā)病率約為8%,是導(dǎo)致產(chǎn)婦死亡的重要原因之一[1]。臨床實(shí)踐表明,產(chǎn)婦的失血總量≥機(jī)體血液總量的10%時(shí),產(chǎn)婦可出現(xiàn)少尿、皮膚蒼白、低血壓及頭暈等癥狀,嚴(yán)重危害母嬰的生命健康,因而找尋較為理想的檢測(cè)指標(biāo)對(duì)產(chǎn)后出血進(jìn)行預(yù)測(cè)十分重要。既往臨床研究發(fā)現(xiàn)[2-4]血流動(dòng)力學(xué)變化對(duì)于產(chǎn)婦產(chǎn)后出血具有一定的預(yù)測(cè)作用,休克指數(shù)(shock index,SI)為心率與收縮壓的比值,是一種無(wú)創(chuàng)且能夠動(dòng)態(tài)測(cè)定的血流動(dòng)力學(xué)指標(biāo),可用于預(yù)測(cè)患者的休克程度及失血量,廣泛應(yīng)用于膿毒癥、急癥出血等存在嚴(yán)重血流動(dòng)力學(xué)變化的疾病診斷及預(yù)后評(píng)估中。據(jù)俎德學(xué)等[5]研究報(bào)道,舒張壓對(duì)產(chǎn)婦的產(chǎn)后出血現(xiàn)象具有一定的預(yù)測(cè)作用,但臨床的相關(guān)報(bào)道較少。基于此,本研究考察休克指數(shù)和舒張壓對(duì)女性產(chǎn)后出血的風(fēng)險(xiǎn)預(yù)測(cè)效果。
1 資料與方法
1.1 一般資料
選取2016年1月~2018年12月在我院行產(chǎn)檢并分娩的320例產(chǎn)后出血孕婦作為研究組,另外選取同期進(jìn)行正常分娩的健康孕婦240例作為對(duì)照組,年齡23~38歲。
1.2 研究組納入標(biāo)準(zhǔn)和排除標(biāo)準(zhǔn)
納入標(biāo)準(zhǔn):(1)產(chǎn)后出血患者的診斷標(biāo)準(zhǔn)參照《產(chǎn)后出血與預(yù)防處理指南(2014)》[6],指陰道分娩產(chǎn)婦在胎兒分娩后24 h內(nèi)陰道出血量超過(guò)500 mL,剖宮產(chǎn)產(chǎn)婦出血量超過(guò)1000 mL;(2)均為單胎、頭位;(3)患者簽署知情同意書;(4)符合醫(yī)學(xué)倫理學(xué)標(biāo)準(zhǔn),經(jīng)醫(yī)院倫理委員會(huì)批準(zhǔn)。
排除標(biāo)準(zhǔn):(1)再生障礙性貧血、原發(fā)性血小板減少等原發(fā)性凝血功能障礙性疾病;(2)臨床病例資料不完整的患者;(3)分娩前2周內(nèi)服用過(guò)肝素、阿司匹林及華法林等影響凝血功能的藥物;(4)全身急性感染患者;(5)正在服用具有凝血或抗凝血類藥物的患者;(6)妊娠糖尿病患者;(7)妊娠高血壓疾病患者。
1.3 研究方法
采集患者的一般臨床資料,如年齡、孕周、孕次、新生兒體重、身高、體重指數(shù)(body mass index,BMI)等,并分別于產(chǎn)前及產(chǎn)后1 h、24 h測(cè)定舒張壓(diastolic blood pressure,DBP)、收縮壓(systolic blood pressure,SBP)、心率(heart rate,HR)、血紅蛋白(hemoglobin,Hb)及休克指數(shù)(shock index,SI),其中血紅蛋白水平應(yīng)用全自動(dòng)生化分析儀進(jìn)行檢測(cè);休克指數(shù)為心率與收縮壓的比值,通過(guò)計(jì)算獲得。
1.4 產(chǎn)后出血量的測(cè)定方法
采用容積法及稱重法進(jìn)行測(cè)定[7],容積法是指利用量杯將血盆內(nèi)的血液進(jìn)行容積測(cè)定;稱重法是指在生產(chǎn)過(guò)程中或生產(chǎn)后,一旦患者出現(xiàn)出血,立即應(yīng)用紗布、敷料等材料進(jìn)行壓迫止血,記錄產(chǎn)婦整個(gè)生產(chǎn)過(guò)程應(yīng)用過(guò)的敷料及紗布的總重量,之后減掉敷料及紗布的原本重量,差值除以血液比重1.05即為產(chǎn)婦的產(chǎn)后出血量。
1.5 統(tǒng)計(jì)學(xué)方法
應(yīng)用SPSS22.0統(tǒng)計(jì)學(xué)軟件對(duì)全部數(shù)據(jù)進(jìn)行統(tǒng)計(jì)學(xué)分析,計(jì)量資料用均數(shù)±標(biāo)準(zhǔn)差(x±s)表示,組間比較采用獨(dú)立t檢驗(yàn),不符合正態(tài)分布的數(shù)據(jù)則采取秩和檢驗(yàn),Ordinal邏輯回歸分析各參數(shù)對(duì)產(chǎn)后出血的風(fēng)險(xiǎn)預(yù)警,P<0.05為差異有統(tǒng)計(jì)學(xué)意義。
2 結(jié)果
2.1 兩組患者一般臨床資料比較
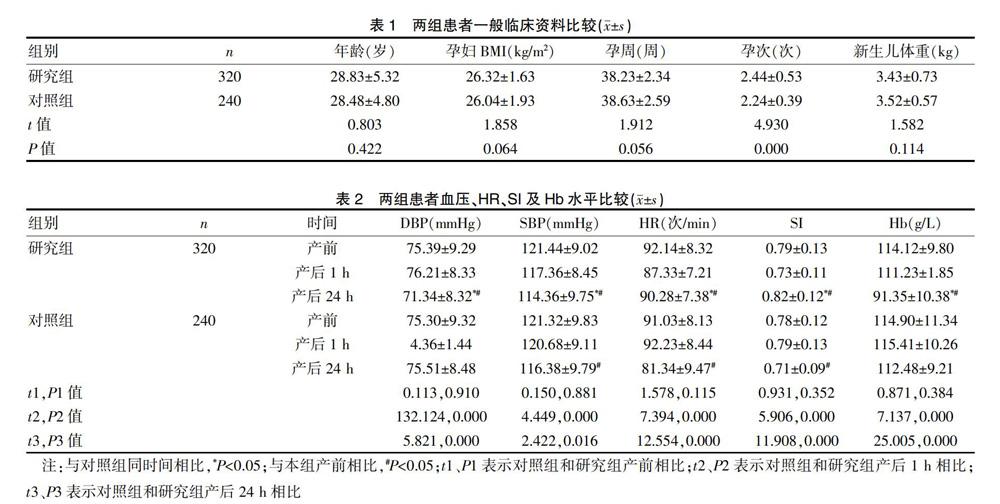
兩組患者在年齡、孕周、BMI及新生兒體重相比,差異無(wú)統(tǒng)計(jì)學(xué)意義(P>0.05),而孕婦孕次相比,差異具有統(tǒng)計(jì)學(xué)意義(P<0.05),見(jiàn)表1。
2.2 兩組患者血壓、HR、SI及Hb水平比較
與對(duì)照組產(chǎn)后24 h相比,研究組產(chǎn)后24 h患者的DBP、SBP及Hb均顯著降低,而HR和SI顯著升高(P<0.05);與對(duì)照組產(chǎn)前相比,產(chǎn)后24 h患者的SBP、HR及SI顯著降低(P<0.05);與研究組產(chǎn)前相比,產(chǎn)后24 h患者的DBP、SBP、HR及Hb均顯著降低,而SI顯著升高,差異具有統(tǒng)計(jì)學(xué)意義(P<0.05),見(jiàn)表2。
2.3 Ordinal邏輯回歸分析各參數(shù)對(duì)產(chǎn)后出血的風(fēng)險(xiǎn)預(yù)警
Ordinal邏輯回歸分析結(jié)果顯示,SI和DBP對(duì)產(chǎn)后出血具有預(yù)警作用(P<0.05),見(jiàn)表3。
3 討論
產(chǎn)后出血為婦產(chǎn)科的常見(jiàn)并發(fā)癥之一,可能導(dǎo)致彌散性血管內(nèi)凝血(disseminated intravascular coagulation,DIC)、低血容量休克、急性腎衰竭、子宮切除甚至是產(chǎn)婦死亡等嚴(yán)重不良預(yù)后。臨床研究表明,產(chǎn)后出血患者從發(fā)病到死亡,病情進(jìn)展急驟,因而醫(yī)務(wù)人員如果能夠通過(guò)血清學(xué)等指標(biāo)對(duì)其進(jìn)行早期預(yù)測(cè)及診斷,并采取積極有效的措施挽救產(chǎn)婦的子宮及生命,顯得尤為重要[8-9]。目前臨床上認(rèn)為導(dǎo)致孕婦產(chǎn)后出血的原因主要包括子宮收縮乏力、胎盤因素、產(chǎn)道損傷及凝血功能障礙等,其中最為重要的原因即為宮縮乏力,而導(dǎo)致宮縮乏力的因素主要涉及:(1)子宮相關(guān)因素,如子宮病變(子宮肌纖維變性、子宮畸形及子宮肌瘤等)、子宮肌壁損傷(產(chǎn)次過(guò)多、剖宮產(chǎn)史等)及子宮肌肉纖維過(guò)分伸展(羊水過(guò)多及多胎妊娠等);(2)產(chǎn)科因素,妊娠期高血壓疾病、胎盤早剝、前置胎盤等可引起子宮滲血,影響產(chǎn)婦的子宮收縮功能;(3)全身因素,如產(chǎn)婦合并慢性全身性疾病或體質(zhì)虛弱,產(chǎn)婦的精神過(guò)度緊張,對(duì)分娩具有恐懼感[10-11]。
產(chǎn)婦在正常的分娩狀態(tài)下,胎兒在分娩后子宮與胎盤即會(huì)分離,從而導(dǎo)致血竇開(kāi)放而引發(fā)出血,此時(shí)需要依賴于子宮肌肉的強(qiáng)烈收縮,而誘導(dǎo)子宮壁上的血竇受到壓力而閉上,隨之血流逐漸緩慢,直至停止出血,如若子宮肌肉的收縮力不足,將會(huì)導(dǎo)致血流不止,預(yù)后極差。休克指數(shù)是指心率與收縮壓的比值,通過(guò)計(jì)算即可獲得,是一種簡(jiǎn)便、無(wú)創(chuàng),能夠動(dòng)態(tài)、反復(fù)進(jìn)行測(cè)定的指標(biāo),應(yīng)用價(jià)值較高[12],為臨床用于評(píng)估患者失血量及預(yù)后的重要指標(biāo),其能夠較好地反映出患者機(jī)體的血流動(dòng)力學(xué)情況,現(xiàn)已應(yīng)用于創(chuàng)傷性出血、異位妊娠破裂出血及消化道出血等疾病中,用于評(píng)估患者的失血量及休克程度[13-15]。
據(jù)研究報(bào)道非孕期人群休克指數(shù)的正常值約為0.5~0.7[16],但由于女性在孕晚期時(shí)心率可提高10~15次/min,休克指數(shù)也相應(yīng)的提高,本研究結(jié)果顯示與對(duì)照組產(chǎn)后24 h相比,研究組產(chǎn)后24 h患者的DBP、SBP及Hb均顯著降低,而HR和SI則顯著升高(P<0.05)。舒張壓主要反映機(jī)體外周血管的阻力,但其水平受到血容量的影響,因而筆者推測(cè)產(chǎn)婦在產(chǎn)后出血后可在一定程度上降低機(jī)體的循環(huán)血容量,導(dǎo)致舒張壓降低,本研究結(jié)果顯示,產(chǎn)后出血患者相比于產(chǎn)前,患者在產(chǎn)后24 h其舒張壓水平顯著降低,而對(duì)于對(duì)照組患者,相比于產(chǎn)前,患者產(chǎn)后24 h其舒張壓水平無(wú)顯著變化,差異無(wú)統(tǒng)計(jì)學(xué)意義(P>0.05),Ordinal邏輯回歸分析結(jié)果顯示,休克指數(shù)和舒張壓對(duì)產(chǎn)后出血具有預(yù)警作用(P<0.05)。
綜上所述,休克指數(shù)和舒張壓可作為評(píng)估女性產(chǎn)后出血的風(fēng)險(xiǎn)預(yù)測(cè)指標(biāo),臨床應(yīng)密切監(jiān)護(hù)。
[參考文獻(xiàn)]
[1] 張瑾,于芳,韓晨光,等. 2218例產(chǎn)后出血風(fēng)險(xiǎn)因素分析[J].中國(guó)婦幼保健,2016,(20):4260-4263.
[2] 張婧,陳莉,李小英. 孕婦剖宮產(chǎn)前后凝血四項(xiàng)預(yù)測(cè)產(chǎn)后出血的檢驗(yàn)分析[J]. 中國(guó)性科學(xué),2018,27(1):85-88.
[3] 劉瑩,黃群,葉文琴. 陰道分娩產(chǎn)后出血的評(píng)估與觀察:一項(xiàng)重復(fù)測(cè)量的縱向研究[J]. 中華現(xiàn)代護(hù)理雜志,2017,23(10):1333.
[4] 李末寒,劉一韡,陸士奇. 休克指數(shù)在急診醫(yī)學(xué)研究中的最新進(jìn)展[J]. 中國(guó)急救醫(yī)學(xué),2018,38(3):240-245.
[5] 俎德學(xué),諸葛毅. 休克指數(shù)和舒張壓與產(chǎn)后出血的相關(guān)性及出血風(fēng)險(xiǎn)預(yù)警:附4年病例分析[J]. 中華危重病急救醫(yī)學(xué),2018,30(10):959-963.
[6] 中華醫(yī)學(xué)會(huì)婦產(chǎn)科學(xué)分會(huì)產(chǎn)科學(xué)組. 產(chǎn)后出血與預(yù)防處理指南(2014)[J]. 中華婦產(chǎn)科雜志,2014,49(9):641-646.
[7] 江麗琴,周靜,黃偉政. 稱重法、容積法、面積法、休克指數(shù)法測(cè)定產(chǎn)后出血量比較研究[J]. 中國(guó)醫(yī)藥導(dǎo)報(bào),2014, 11(1):58-61.
[8] 楊俊,陳建,譚勇,等. 休克指數(shù)與血漿乳酸濃度的相關(guān)性及其在急診患者病情評(píng)估中的價(jià)值[J]. 檢驗(yàn)醫(yī)學(xué)與臨床,2016,13(17):2498-2500.
[9] Ada Gillissen,Dacia DCA Henriquez,Thomas van den Akker,et al. The effect of tranexamic acid on blood loss and maternal outcome in the treatment of persistent postpartum hemorrhage:A nationwide retrospective cohort study[J]. PLoS One,2017,12(11):e0187555.
[10] 劉元稅,歐陽(yáng)艷紅,張蕾蕾,等. 體溫修正休克指數(shù)與早期預(yù)警評(píng)分評(píng)估急診內(nèi)科患者病情嚴(yán)重程度相關(guān)性的研究[J]. 中國(guó)急救醫(yī)學(xué),2015,35(11):1022-1024.
[11] 上官亞娟,鄒余糧,李朝君. 地塞米松聯(lián)合卡前列素氨丁三醇治療高危妊娠產(chǎn)婦產(chǎn)后出血的臨床療效[J]. 藥物評(píng)價(jià)研究,2017,40(10):1472-1476.
[12] 張婧,張忠明. 剖宮產(chǎn)術(shù)后應(yīng)用宮體注射卡前列素氨丁三醇對(duì)產(chǎn)后出血預(yù)防效果及凝血功能的影響[J]. 河北醫(yī)科大學(xué)學(xué)報(bào),2019,40(1):102-105.
[13] 李玉樂(lè),孫紅,胡英麗,等. 休克指數(shù)在失血性危重癥患者救護(hù)中的應(yīng)用現(xiàn)狀[J]. 護(hù)理管理雜志,2010,10(9):655-657.
[14] 賴蓮花. 休克指數(shù)與陰道分娩產(chǎn)婦產(chǎn)后出血量及失血性休克發(fā)生率的關(guān)系[J]. 包頭醫(yī)學(xué)院學(xué)報(bào),2017,33(7):59-60.
[15] Laura Ruiter,Brenda M Kazemier,Ben WJ Mol,et al. Incidence and recurrence rate of postpartum hemorrhage and manual removal of the placenta:A longitudinal linked national cohort study in the Netherlands[J]. European Journal of Obstetrics & Gynecology and Reproductive Biology,2019,238:114-119.
[16] 李再. 產(chǎn)后出血與休克指數(shù)的關(guān)系[J].臨床心身疾病雜志,2014,20:84-85.
(收稿日期:2019-12-10)
- 中國(guó)現(xiàn)代醫(yī)生的其它文章
- 可溶性尿激酶型纖溶酶原激活物受體在腎臟病中的研究進(jìn)展
- 細(xì)節(jié)護(hù)理在腸結(jié)核患者臨床治療護(hù)理中的應(yīng)用及對(duì)患者腸道菌群改變的影響
- 基于“317護(hù)”健教平臺(tái)的慢性肝病患者健康教育效果評(píng)價(jià)
- 預(yù)見(jiàn)性護(hù)理在老年糖尿病性冠心病患者護(hù)理中的應(yīng)用效果
- 基于奧馬哈系統(tǒng)延續(xù)護(hù)理對(duì)經(jīng)頸靜脈肝內(nèi)門體分流術(shù)后肝硬化患者生活質(zhì)量和負(fù)性情緒的影響
- 1例聲帶病損切除術(shù)患者術(shù)畢同時(shí)發(fā)生過(guò)敏反應(yīng)、喉痙攣的病例分析并文獻(xiàn)復(fù)習(xí)

