個性化營養管理對消化系統惡性腫瘤患者營養狀況的影響
梁 品
河南省南陽市第一人民醫院消化內科 473000
消化系統惡性腫瘤患者的營養不良發生率占全部惡性腫瘤患者營養不良的60%左右[1]。由于消化系統惡性腫瘤患者消化系統嚴重受損,因此會導致患者出現厭食、進食困難等現象,不僅影響惡性腫瘤常規治療效果,且會增加死亡的發生率。因此對消化系統惡性腫瘤患者施以有效的營養管理方案意義重大。本文采用個性化營養管理對消化系統惡性腫瘤患者進行營養干預,旨在分析對患者自身營養狀況的影響,現報道如下。
1 資料與方法
1.1 一般資料 選取2015年3月—2017年3月入住本院的消化系統惡性腫瘤患者共89例。納入標準:所有患者經病理學檢查確診為消化系統惡性腫瘤,且伴有不同程度的營養不良,家屬知情同意且簽署知情同意書。排除標準:患有嚴重代謝性疾病、病情不穩定等患者。經過隨機數字表法將所選患者分為對照組與管理組。對照組44例,男23例,女21例,年齡38~75歲,平均年齡(56.71±6.30)歲。管理組45例,男24例,女21例,年齡36~79歲,平均年齡(57.38±7.71)歲。兩組患者性別、年齡對比差異無統計學意義(P>0.05),有可比性。
1.2 方法 所有患者在入院后均采用營養風險篩查量表進行營養篩查,詳查患者近期的飲食情況,并測量體重情況。對照組患者在入院后采用符合臨床規定的傳統飲食,并在飲食過程中進行健康教育,連續干預2周。管理組采用個性化營養管理對消化系統惡性腫瘤患者進行干預,持續進行2周,具體內容如下。(1)干預前由醫務人員對患者自身情況進行評價,對不同情況選用合適的營養支持方案。(2)營養供給:所有患者每日所攝入的能量規定在20~30kcal/(kg·d)之間,應包含脂肪、蛋白質及碳水化合物等必需能量物質,其中脂肪占全部供能比的20%~30%,蛋白質占全部供能比的15%,碳水化合物占全部供能比的50%~70%。(3)日常營養支持:規定患者少食多餐,且食用富含維生素及蛋白質等食物;如果是食管癌患者,指導患者多食用半流質食物,嚴禁食用堅硬、辛辣及油炸等食物,避免造成食道黏膜損傷。(4)腸外營養支持:此類營養支持方法主要針對無法經口進食的患者,將營養液(包括脂肪、維生素、蛋白質、無機鹽、糖類及水)經過靜脈輸注到患者體內,以補充人體所需。(5)腸內營養支持:①通過鼻飼管直接將營養液注入體內,使機體吸收快,主要適應于短期患者。②經胃腸造口:通過導管將能全力注入胃腸道,由于能全力中纖維素較多,因此可促進胃腸蠕動,主要適用于長期病情程度重的患者。
1.3 觀察指標 (1)營養風險評價:采用營養風險篩查量表(NRS2002評分系統)[2]評價兩組患者干預后營養風險情況,若患者總評分<3分表示患者無營養風險,若總評分≥3分,則表示患者患有營養風險。(2)營養指標水平評價:在患者干預前后抽取其空腹外周靜脈血5ml,分離血清檢測血清白蛋白(ALB)、血紅蛋白(Hb)、血清轉鐵蛋白(TRF)的含量水平。
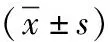
2 結果
2.1 兩組營養風險狀況對比 干預后管理組的營養風險發生率顯著低于對照組,組間對比差異具有統計學意義(P<0.05),見表1。

表1 兩組患者干預后NRS2002評分比較[n(%)]
注:與對照組對比,★P<0.05。
2.2 兩組營養指標水平對比 干預后管理組患者ALB、Hb、TRF水平均高于對照組,差異有統計學意義(P<0.05),見表2。
3 討論
消化系統惡性腫瘤會嚴重侵襲消化道黏膜、消化器官,影響患者進食功能,從而使消化系統惡性腫瘤患者出現營養風險。但目前臨床護理人員在對消化系統惡性腫瘤患者的常規護理中對營養管理并未完全重視,且未形成專業的營養管理模式,這就加重了患者的營養風險,增加臨床死亡率。近年來隨著“營養護理”的提出,臨床對惡性腫瘤患者的營養管理逐漸重視。研究顯示[3],對消化道惡性腫瘤患者施以科學的營養管理方案,可提高患者耐受程度及自身營養狀況。

表2 兩組患者干預前后ALB、Hb、TRF水平比較
注:干預前后組內比較,●P<0.05;干預后組間比較,▲P<0.05。
營養風險篩查是評估患者自身整體是否存在營養不良或營養風險的重要手段,通過篩查使營養干預在臨床中更為有效,進而提高患者的自身抵抗能力及促進病情穩定,對患者康復進程具有重要意義[4]。在本文中,兩組消化系統惡性腫瘤患者在干預前通過營養風險篩查均患有不同程度的營養不良風險,通過個性化營養管理干預后發現,對照組的營養風險發生顯著高于管理組,進一步分析其機制是管理組在進行個性化營養管理干預前,根據營養篩查結果及患者自身患病情況對其采取不同的營養支持方案,由于消化系統惡性腫瘤患者普遍存在胃腸及消化功能減退情況,自身病情程度及功能并未統一,對于病情穩定的患者,胃腸功能并未完全退化,采用腸內營養支持能夠維持患者胃腸道功能,且符合人體生理正常化;另外在日常飲食過程中,指導患者合理飲食,禁止患者進食刺激胃腸等食物,避免影響其胃腸吸收功能,從而使自身營養狀況逐步恢復正常。ALB是存在于血清中的蛋白質,持久性降低表明機體蛋白質攝入量嚴重不足;另外Hb是反應機體蛋白質水平及鐵代謝水平的重要指標,Hb的降低不僅說明患者存在嚴重貧血狀態,且說明患者已存在嚴重營養失衡現象;TRF水平也是用于監測貧血的一種指標之一,但患者如存在嚴重炎癥反應及惡性病變時,TRF往往隨著ALB水平降低而降低,因此ALB、Hb、TRF是反映人體營養狀態的重要指標。本研究證實干預后管理組ALB、Hb、TRF水平均高于對照組,這是由于管理組在干預過程中,規定患者每日進食能量必須達到標準范疇,20~30kcal/(kg·d)是人體代謝所規定的能量范圍[5],可以保證人體正常所需,而消化系統惡性腫瘤患者消化吸收能力較差,患者每日吸收的蛋白質、脂肪、碳水化合物等均未達到營養供給范疇,但個性化營養管理方案的進食原則則是少食多餐,這就彌補患者吸收能力差的缺陷,保證蛋白質及能量的來源充足,從而在一定程度上改善患者自身營養狀況,提高ALB、Hb、TRF營養指標的水平。
綜上所述,個性化營養管理通過針對不同消化系統惡性腫瘤患者設計合理的營養干預方案,可降低營養風險發生率,提高自身營養狀態及營養認知水平,值得臨床推廣應用。

