河北省胎盤早剝危險因素的橫斷面研究
郭廣麗 靳穎 張翠 楊潔 李雅麗 張英奎 王莉
1華北理工大學研究生院(唐山063000);2河北省人民醫院婦產科(石家莊050000);3河北醫科大學(石家莊050000);4河北省婦幼保健中心(石家莊050000)
胎盤早剝(placental abruption,PA)是指在孕周20周后或分娩期,正常位置的胎盤在胎兒娩出前,部分或全部從子宮壁剝離,是一種妊娠晚期的嚴重并發癥,是導致圍產兒死亡和孕產婦發病的重要原因。胎盤早剝在美國患病率為0.6%~1%,北歐國家0.4%~0.5%,而南亞一些國家為3.5%~3.8%,國內報道為0.46%~2.1%[1?5],胎盤早剝已經成為不可忽視的公共衛生和社會問題。由于研究方法不同,不同國家、地區胎盤早剝的患病率不同,而且差異顯著,目前缺乏我國的多中心大樣本的調查研究。本研究根據河北省婦幼監測信息管理系統的數據,分析了河北省22個醫院2016年胎盤早剝的流行病學特點及高危因素,為加強胎盤早剝的預測和管理,有針對性地進行早期防治及改善母嬰結局提供依據,現報道如下。
1 資料與方法
1.1 資料來源2016年1月1日至2016年12月31日,河北省婦幼保健中心危重孕產婦監測信息管理系統(網絡直報)。監測系統包括分布在河北省各地市的22個監測點(醫院),每所醫院年分娩量均達到1 000例以上,分布在省內15個縣(市、區),其中省、市級醫院7所,縣級醫院15所。數據統計納入2016年所有出院的20周以上的分娩產婦。本研究采用全國婦幼衛生監測辦公室設計的中國危重孕產婦醫院監測《孕產婦個案調查表》進行信息收集,內容包括既往孕產情況、本次分娩情況、新生兒情況、妊娠合并癥及并發癥情況。在每所監測醫院選派專人負責表卡的填寫和上報工作,對報表填寫人員進行統一培訓,并于年底通過省、市、縣三級婦幼保健網絡對上報資料進行質量控制,避免住院孕產婦漏報。
1.2 方法病例納入標準網絡直報中各監測點報告的胎盤早剝病例,均為按出院時間統計的終審病例,刪除資料缺失、重復報告和未分娩的病例。胎盤早剝的診斷和分類標準參照全國本科統編教材8版《婦產科學》。根據2016年胎盤早剝疾病例數、孕周、產次、既往剖宮產史、本次胎兒數、季節、城鄉、年齡、高危因素分布情況等加以分析總結。
1.3 統計學方法對河北省胎盤早剝發病的地區、人群、時間(三間分布)特征進行分析。采用SPSS 17.0軟件對實驗數據進行分析,計量資料以均數±標準差表示,計數資料以率表示,比較采用χ2檢驗。以P<0.05(雙側)為差異有統計學意義。
2 結果
2.1 河北省2016年胎盤早剝發病情況2016年1月1日至2016年12月31日期間河北省22所監測醫院入院的孕產婦共66 099例,剔除資料不全者1 190例,最終納入統計分析者64 909例,其中231例被診斷為胎盤早剝,患病率為0.36%(231/64 909)。
2.2 流行病學特征
2.2.1 年齡分布在納入分析的6 4909例孕產婦中,平均生育年齡為(28.43±4.42)歲。胎盤早剝患病平均年齡(29.29±5.26)歲。各年齡段患病率各不相同,按5歲一個年齡段分為7組。在<20歲、20~24歲、25~29歲、30~34歲、35~39歲、40~44歲及≥45歲的孕產婦中胎盤早剝疾病的發病人數和患病率分別為5、0.8%,35、0.3%,91、0.3%,62、0.4%,32、0.6%,5、0.6%,1、1.4%,其中患病率最高的年齡組是≥45歲,其次是<20歲,與其他組相比差異有統計學意義(P< 0.01,χ2值為18.757)。見圖1。
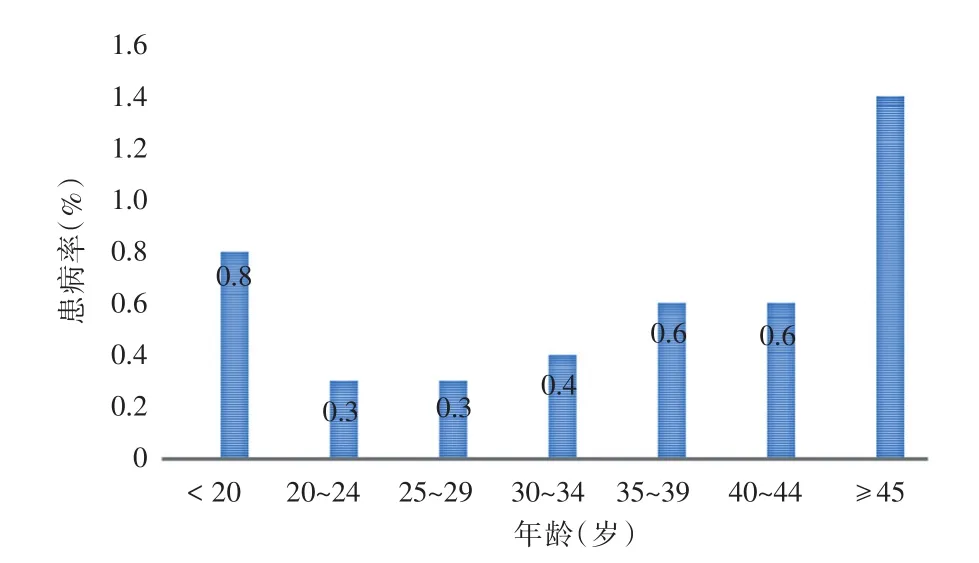
圖1 2016年不同年齡組胎盤早剝的患病率Fig.1 Age distribution of PA prevalence in Hebei Province,2016
2.2.2 季節分布各季節的患病率見圖2,其中春季(3~5月)發病68例(0.4%),夏季(6~8月)發病47例(0.3%),秋季(9~11月)發病61例(0.3%),冬季(12~2月)發病55例(0.4%)。胎盤早剝春季與冬季患病率高,夏季與秋季患病率低,差異無統計學意義(均P>0.05)。
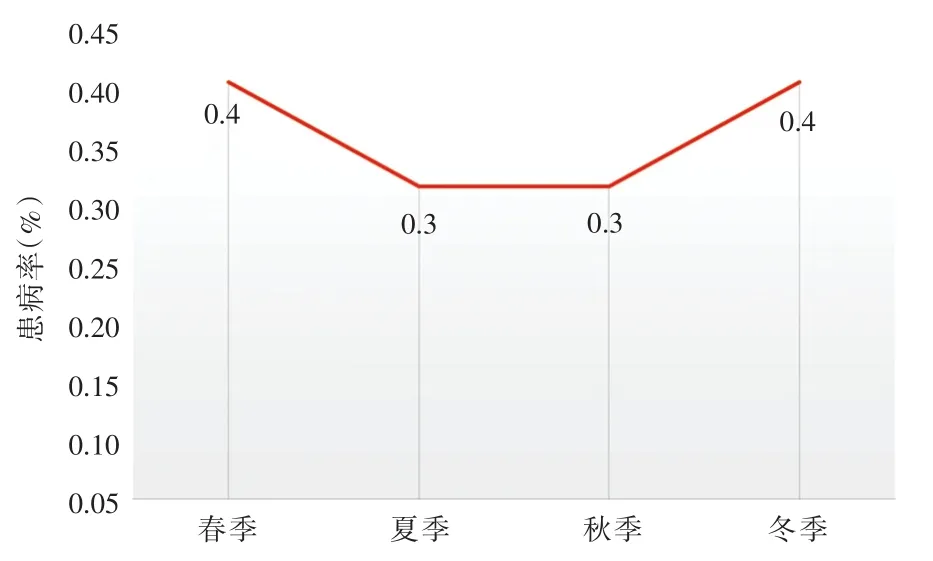
圖2 2016年不同季節胎盤早剝的患病率Fig.2 The prevalence seasons distribution of PA in Hebei Province in 2016
2.2.3 地區分布省內不同地區孕婦胎盤早剝患病率各不相同,其中保定患病率(0.60%)最高,石家莊(0.40%)、滄州(0.40%)次之,張家口(0.03%)、承德(0.05%)患病率較低,各地區之間差異具有統計學意義。
2.2.4 人群分布(1)城鄉及醫院等級分布:64 909例住院孕產婦中,城市醫院分娩33 153例,鄉鎮醫院31 756例,其中城市醫院檢出胎盤早剝者180例,鄉鎮醫院檢出51例,城市胎盤早剝患病率(0.5%)明顯高于鄉鎮(0.2%),孕產婦住院醫院等級越高,胎盤早剝患病率越高,不同等級醫院的患病率差異有統計學意義(P<0.01)。見表1。

表1 2016年河北省監測地區胎盤早剝發病情況Tab.1 PA incidence rate in Hebei Province in 2016
2.2.5 胎盤早剝與新生兒及孕產婦狀況的關系在患有胎盤早剝的231例孕婦中,記錄新生兒出生狀態時丟失數據8例,最終納入統計分析者223例,其中活產188例(84.3%),新生兒死亡5例(2.2%),死胎30例(13.5%)。差異具有統計學意義(P<0.001,χ2為403.715)。見表2。胎盤早剝的孕產婦無一例死亡。
2.2.6 高危因素231例胎盤早剝孕產婦中,經產婦165例(71.4%),有剖宮產史者81例(35.1%),妊娠次數>2次者143例(61.7%);貧血者112例(48.5%),有糖尿病者11例(4.8%),腎病者4例(1.7%),肝病者2例(0.9%),妊娠合并慢性高血壓疾病者10例(1.8%),合并輕度子癇前期者8例(3.5%),合并重度子癇前期者73例(31.6%),合并子癇者3例(1.3%),慢性高血壓合并子癇前期者5例(2.2%),在發生胎盤早剝的孕產婦中,<28周者14例(5.8%),28~32周者55例(22.9%),32~37周者79例(32.9%),≥ 37周者83例(34.5%),其中≥37周者所占比例最多;與非胎盤早剝孕產婦相比,各型妊娠期高血壓疾病,或妊娠次數>2次者胎盤早剝患病率較高,差異有統計學意義(均P<0.01)。見表3。
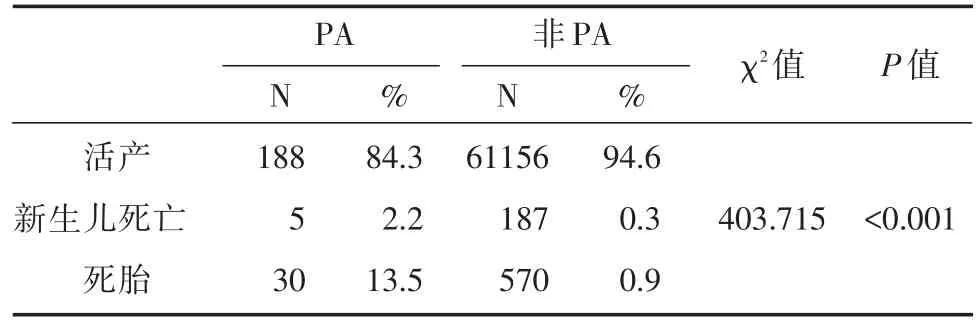
表2 胎盤早剝與新生兒出生時狀況的關系Tab.2 The relationship between placental abruption and neonatal birth
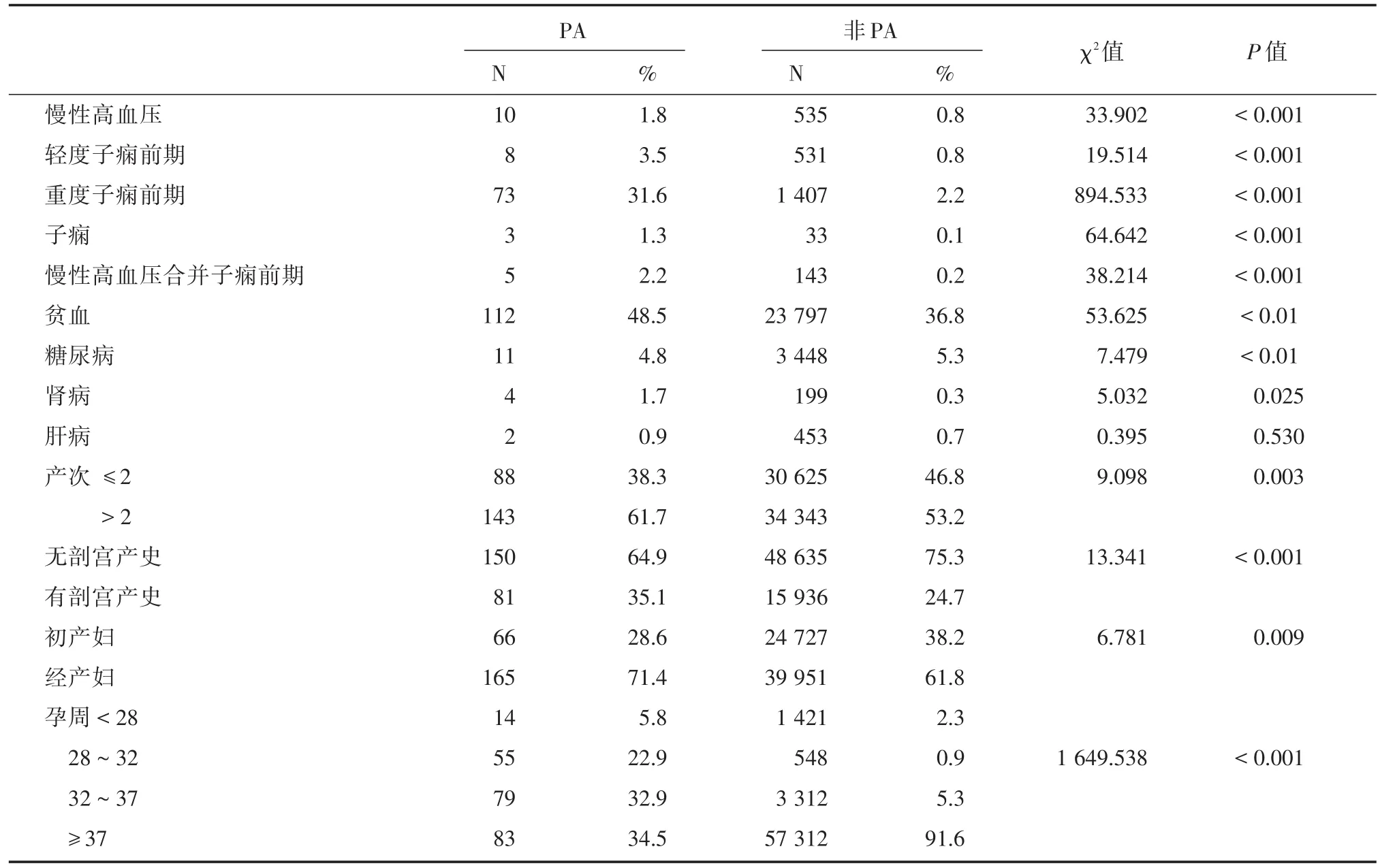
表3 胎盤早剝者高危因素分析Tab.3 Analysis of high risk factors for placental abruption
3 討論
胎盤早剝雖總體患病率不高,但其起病急,進展快,漏診誤診率高[1],可發生圍產兒死亡,早產,新生兒窒息,新生兒貧血,子宮卒中,產后出血、DIC等母嬰嚴重并發癥。由于該病病因尚未完全明確,因而不能預測及預防其發病。通過多中心大樣本橫斷面研究,我們對多種因素進行了分析總結,期望找到胎盤早剝的高危因素,對有高危因素者加強監護,以達到早期預測,改善母嬰結局的目的。
2016年河北省監測地區住院分娩孕產婦胎盤早剝總體患病率為0.36%,比徐東等人報道的0.76%低,可能與其醫院為省級三甲醫院,住院患者高危及轉診孕產婦較多有關。本研究22個監測點具有地區分布、城鄉、醫院等級的代表性,相對更能夠反映人群中胎盤早剝的患病率。
胎盤早剝在年齡上的分布呈“J”型分布,年齡在45歲以上和20歲以下發生胎盤早剝的風險較大,20歲以上人群的患病率隨年齡增加而增加,與國外的研究一致[6?7];胎盤早剝在不同孕周均有發病,其比例隨著孕周的增加而增加,≥37周者所占比例最高,為34.5%,32~37周者(32.9%)次之,32周之后者占到了胎盤早剝者的三分之二,提示孕晚期,尤其32周之后,應對具有高危因素者加強監護。而LAURA RUITER等[8]人的研究中28~37周的孕產婦發生胎盤早剝的比例最高,>37周之后發生胎盤早剝的比例逐漸減少,可能與人種差異等有關。經產婦比初產婦發生胎盤早剝的風險高;產次在2次以上比產次少于2次的孕產婦發生胎盤早剝的風險增加;發生胎盤早剝有剖宮產史是無剖宮產史的1.4倍;其他一些研究認為有剖宮產史的婦女中發生胎盤早剝的風險增加了2~5倍[6]。手術史和多次分娩史是胎盤早剝的高危因素,在二孩政策放開后,應進一步降低剖宮產率,加強對再生育婦女的管理。
河北省地理總體呈南北走向的狹長型,四季分明,冬季霧霾嚴重。胎盤早剝在不同的季節均有發病,但每個季節的患病率不同,春季和冬季高,夏季和秋季患病率低。在MANKITA等[9]人研究中,胎盤早剝具有季節性周期,且春季和秋季為高發季節,可能與除季節外的其他氣候和環境因素不同有關。胎盤早剝整體發病趨勢符合南高北低,區域性的經濟中心高于周邊地區的特點可能與空氣污染有關。石家莊及保定等地區,環境污染較為嚴重,空氣質量差,空氣污染物對循環呼吸等系統有不良影響,孕婦若長期處于上述環境中,發生胎盤早剝發病風險可能會增加。相反的,承德和張家口在河北省屬于環境質量好,空氣污染較少的城市,孕婦發生胎盤早剝比例較小。已有研究表明,發生胎盤早剝的危險性增高與懷孕母親接觸到元素碳的多少[10],和懷孕母親短暫暴露于NO2[11]具有相關性。需要進一步研究,以明確胎盤早剝與空氣污染的相關性。
孕產婦胎盤早剝患病率城鄉差異明顯,在城市醫院分娩的孕產婦胎盤早剝患病率(0.5%)明顯高于鄉鎮(0.2%),且孕產婦住院醫院等級越高胎盤早剝患病率越高,出現這種情況的原因可能有:(1)高級別醫院多集中在城市,且高級別醫院對胎盤早剝的識別能力較高,診斷率較高;(2)鄉鎮或低級別醫院對可疑胎盤早剝孕產婦進行了轉診,從而集中至高級別醫院;(3)高級別醫院住院分娩產婦中高危孕產婦比例更高。
胎盤早剝的主要病理改變是底蛻膜血管破裂出血并形成血腫,使胎盤從附著處分離,導致胎兒缺血缺氧,從而增加死胎和新生兒窒息、死亡的風險。對孕婦而言,可導致產前出血、產后出血、DIC、休克等嚴重并發癥[12],本研究中,患有胎盤早剝的孕產婦分娩發生新生兒死亡的是沒有患胎盤早剝的孕產婦的6~7倍,KATHERYNE等人[5]最新報告不同國家與地區患有胎盤早剝的孕婦,其發生死胎和新生兒死亡的比例與本研究結果一致。本研究患病孕產婦無一例死亡,可能與危重孕產婦分級管理,及時轉診有關。
胎盤早剝的高危因素有妊娠期高血壓疾病、貧血、糖尿病、腎病等妊娠期合并癥,這些疾病均可影響胎盤的循環。妊娠期高血壓疾病的各個主要類型包括妊娠合并慢性高血壓、輕度子癇前期、重度子癇前期、子癇、慢性高血壓合并子癇前期等均為胎盤早剝的高危因素。研究表明合并有子癇前期的孕婦比沒有合并子癇前期者發生胎盤早剝的風險增加16倍,控制患者的血壓,可以減少其發生胎盤早剝的風險[13?15]。有胎盤早剝者其發生高血壓等心血管疾病的病死率風險升高[16?17],高血壓與胎盤早剝兩者之間有共同的病理生理基礎,即胎盤血流量灌注不足,胎盤缺血缺氧[16],高血壓引起胎盤早剝的機制目前尚不清楚。同樣也有研究表明,妊娠期糖尿病增加發生胎盤早剝的風險[17],腎臟疾病增加發生胎盤早剝的風險[18-19]。另外,研究表明增加胎盤早剝的危險因素還有:藥物使用,煙草,酒精,可卡因和阿片樣物質,血管病變、機械性損傷、高半胱氨酸血癥、胎膜早破,羊水過少,絨毛膜羊膜炎,飲食和營養,水腫和宮內感染等[7,13-14]。所以應重視有合并癥和并發癥的高危孕婦的管理,積極治療,嚴密監測母兒情況,早診早治。
綜上所述,河北省胎盤早剝患病率低于我國平均水平。相關危險因素較多,地區分布、年齡、產次、剖宮產史、合并癥等都與胎盤早剝的發生密切相關。因此,針對不同地區采取不同的預防措施,防治空氣污染,提倡適齡生育,對高危人群加強監護,進行孕期胎盤早剝相關知識普及和宣傳教育。另外,醫院加強多學科管理,使其對胎盤早剝的防治有所了解,以及切實做好胎盤早剝的早期診斷和治療,提高對嚴重并發癥的救治水平,以改善母嬰預后。
[1]徐冬,梁琤,賀晶,等.1212例胎盤早剝及漏誤診原因分析[J].《中華婦產科雜志》,2017,52(5):294?300.
[2]ABRAMOVICI A,GANDLEY RE,CLIFTON RG,et al.Prena?tal vitamin C and E supplementation in smokers is associated with reduced placental abruption and preterm birth:a secondary analysis[J].BJOG,2015,122(13):1740?1747.
[3]QIU C,SANCHEZ SE,GELAYE B,et al.Maternal sleep dura?tion and complaints of vital exhaustion during pregnancy is asso?ciated with placental abruption[J].Matern Fetal Neonatal Med,2015,28(3):350?355.
[4]BOISRAME T,SANANES N,FRITZ G,et al.Placental abrupti?on:risk factors,management and maternal?fetal prognosis.Co?hort study over 10 years[J].Obstet Gynecol Reprod Biol,2014,179:100?104.
[5]KATHERYNE L,KATHERINE L,EDMOND D,et al.Mater?nal,labor,delivery,and perinatal outcomes associated with pla?cental abruption:a systematic review[J].Am J Perinatol,2017,34(10):935?957.
[6]ANANTH C V,KEYES K M,HAMILTION A,et al.An interna?tional contrast of rates of placental abruption:an age?period?cohort analysis[J].PLoS One,2015,10(5):e0125246.
[7]GHAHEH H S,FEIZI A,MOUSAVI M,et al.Risk factors of placental abruption[J].Res Med Sci,2013,18(5):422?426.
[8]HASEGAWA J,NAKAMURA M,HAMADA S,et al.Capable of identifying risk factors for placental abruption[J].Matern Fetal Neonatal Med,2014,27(1):52?56.
[9]MANKITA R,FRIGER M,PARIENTE G,et al.Seasonal varia?tion in placental abruption[J].Matern Fetal Neonatal Med,2012,25(11):2252?2255.
[10]IBRAHIMOU B,ALBATINH A N,SALIHU H M,et al.Ambi?ent PM2.5 aluminum and elemental carbon and placental abrupti?on morbidity[J].Occup Environ Med,2017,59(2):148?153.
[11]MICHIKAWA T,MOROKUMA S,YAMAZAKI S,et al.Air pol?lutant exposure within a few days of delivery and placental abrup?tion in Japan[J].Epidemiology,2016,28(2):190–196.
[12]TIKKANEN M.Placental abruption:epidemiology,risk factors and consequences[J].Acta Obstet Gynecol Scand,2011,90(2):140?149.
[13]RUITER L,RAVELLI A C,PAJKRT E,et al.Incidence and re?currence rate of placental abruption:a longitudinal linked na?tional cohort study in the Netherlands[J].Am J Obstet Gyne?col,2015,213(4):573.e1?8.
[14]KHATTAK S N,DEEBA F,AYAZ A,et al.Association of ma?ternal hypertension with placental abruption[J].Ayub Med Coll Abbottabad,2012,24(3?4):103?105.
[15]SAMANTHA E,PARKER A,MARTHA M,et al.Placental ab?ruption and subsequent risk of pre?eclampsia:a population?based case?control study[J].Paediatr Perinat Epidemiol,2015,29(3):211?219.
[16]殷為,鐘梅.妊娠期高血壓疾病的病因、預測及診療進展[J].實用醫學雜志,2016,11(32):1887?1890.
[17]VEERBEEK J K,SMIT J G,KOSTER M P,et al.Cardiovascular disease risk factors among women with a history of placental abruption[J].Pregnancy Hypertens,2015,2(3):261.
[18]DEROO L,SKJ?RVEN R,WILCOX A,et al.Placental abrup?tion and long?term maternal cardiovascular disease mortality:a population?based registry study in Norway and Sweden[J].Eur J Epidemiol,2016,31(5):501?511.
[19]RAY J G,BOOTH G L,ALTERl D A,et al.Prognosis after ma?ternal placental events and revascularization:PAMPER study[J].Am J Obstet Gynecol,2016,214(1):106,e1?14.

