胰島素強化治療糖尿病患者發(fā)生低血糖的相關(guān)危險因素
梁彩虹 熊萬軍
·論著·
胰島素強化治療糖尿病患者發(fā)生低血糖的相關(guān)危險因素
梁彩虹 熊萬軍
目的 探討糖尿病患者進行胰島素強化治療低血糖的發(fā)生率及危險因素。方法 選擇2型糖尿病患者265例進行胰島素強化治療,并進行病史收集、生化指標檢測和血糖監(jiān)測,分析低血糖發(fā)生情況及其危險因素。結(jié)果 68例患者出現(xiàn)低血糖,低血糖發(fā)生率為25.66%。多因素Logistic回歸分析顯示年齡[OR=3.46,95%CI(1.58~8.24)]、病程[OR=2.67,95%CI(1.87~5.36)]、肌酐[OR=1.24,95%CI(1.03~1.64)]、BMI[OR=0.56,95%CI(0.33~0.87)]和空腹C肽[OR=0.67,95%CI(0.32~0.89)]是低血糖發(fā)生的獨立危險因素。結(jié)論 對糖尿病患者進行胰島素強化治療時,當患者具有高齡、病程長、肌酐高、體重指數(shù)(BMI)低和空腹C肽低等低血糖的危險因素時,應(yīng)注意加強血糖監(jiān)測,防范低血糖的發(fā)生。
胰島素強化治療; 低血糖;危險因素
隨著工業(yè)社會化、人口老齡化和不健康生活方式的影響,糖尿病已日益成為威脅人類健康的主要慢性非傳染性疾病之一,糖尿病及其并發(fā)癥造成的死亡人數(shù)居全球死因排位的第五位[1]。我國糖尿病患者已達1億人以上,患病人數(shù)居全球首位,糖尿病患病率在近30年時間內(nèi)增加了約10倍,其中2 型糖尿病占所有糖尿病患者的90%以上[2-4]。強化胰島素治療目前已被廣泛用于糖尿病的臨床治療,可以明顯減少糖尿病微血管并發(fā)癥與心血管疾病的發(fā)病危險,但其主要風(fēng)險是易導(dǎo)致低血糖的發(fā)生。低血糖反應(yīng)的出現(xiàn)受降糖藥的用法、胰島素用量及患者的活動情況等因素的影響[5]。有研究顯示使用胰島素治療糖尿病患者出現(xiàn)低血糖的發(fā)生率可達36%[6]。本研究對治療的糖尿病患者采用胰島素強化治療,旨在探討胰島素強化致低血糖的發(fā)生情況及其相關(guān)危險因素,為針對性地開展防治提供科學(xué)依據(jù)。
1 資料與方法
1.1 一般資料 選擇2015年1月至2015年12月在開縣人民醫(yī)院內(nèi)分泌科住院并采用胰島素強化治療的2型糖尿病患者265例,男148例,女117例;年齡38~72歲,平均年齡(54.65±12.68)歲;病程6個月~12年,平均(4.37±1.56)年;體重指數(shù)(BMI)為(25.36±2.65)kg/m2。
1.2 納入與排除標準 所有病例符合1999年WHO糖尿病診斷標準的2型糖尿病。排除伴有酮癥酸中毒、嚴重心功能不全、肝腎功能障礙、嚴重感染的患者。所有研究對象均簽署知情同意書,本研究獲得本院倫理委員會批準。
1.3 研究方法 使用美敦力胰島素泵(Mini Med 712),持續(xù)皮下泵入短效胰島素(Novo Nordisk),起始劑量設(shè)定為0.5 U·kg-1·d-1,以總量的50%為基礎(chǔ)量,于1 d 內(nèi)不同時間做持續(xù)輸注;另50%作為餐時負荷量,按三餐平均分配輸注。血糖穩(wěn)定(餐后2 h血糖7~10 mmol/L,空腹血糖5~7 mmol/L)后出院。
1.4 低血糖診斷標準 于治療后采用動態(tài)血糖監(jiān)測儀[歐姆龍(大連)有限公司,型號:HGM-112]監(jiān)測病例三餐前后末梢血糖及睡前末梢血糖,并觀察交感神經(jīng)興奮性低血糖反應(yīng)情況(出汗、心悸、饑餓感、乏力)。以末梢血糖或空腹血糖<3.9 mmol/L,餐后2 h血糖<4.4 mmol/L診斷為低血糖反應(yīng)。
1.5 觀察指標 (1)糖尿病并發(fā)癥:糖尿病慢性腎臟疾病(CKD)、外周血管疾病(PAD,彩超示頸動脈及雙下肢動脈中膜厚度≥1 mm、粥樣斑塊形成或管腔狹窄>30%)、冠心病(CAD,冠狀動脈造影示冠狀動脈及其分支狹窄≥50%)、糖尿病眼病(DR,眼底有出血、滲出、血管瘤、新生血管形成或視網(wǎng)膜脫離)和糖尿病神經(jīng)病變(DN,四肢多普勒血流圖示四肢溫度覺、振動覺或保護性感覺至少一項異常)。(2)代謝異常因素:脂代謝異常(具備以下一項異常即可確診,總膽固醇(TC)>5.72 mmol/L或三酰甘油(TG)>1.71 mmol/L或低密度脂蛋白(LDL-C)>3.64 mmol/L或高密度脂蛋白(HDL-C)<0.91 mmol/L)、高血壓、肥胖(BMI≥30 kg/m2)。(3)糖化血紅蛋白、血清肌酐、空腹C肽、晨起皮質(zhì)醇、尿白蛋白等生化指標情況。
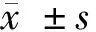
2 結(jié)果
2.1 低血糖發(fā)生情況 265例病例中,共發(fā)生低血糖68例,發(fā)生率為25.66%。共發(fā)生低血糖次數(shù)97次,低血糖發(fā)生時無癥狀89次(91.75%),伴癥狀8次(8.25%);低血糖發(fā)生時的血糖值為1.3~3.8mmol/L。三餐前低血糖發(fā)生率為50.51%,高于三餐后的10.31%的發(fā)生率,睡前低血糖發(fā)生率為39.18%。以未發(fā)生低血糖的197例病例為對照組。見表1。

表1 患者低血糖出現(xiàn)的時間、次數(shù)和構(gòu)成比
2.2 低血糖發(fā)生組與對照組的一般資料比較 低血糖發(fā)生組的年齡、病程、血糖達標時間和住院時間高于對照組,低血糖發(fā)生組的BMI低于對照組,差異均有統(tǒng)計學(xué)意義(P<0.05)。見表2。
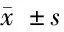

組別年齡(歲)病程(年)BMI(kg/m2)血糖達標時間(h)住院天數(shù)(d)低血糖發(fā)生組(n=68)58.63±10.467.45±1.5822.68±2.3511.98±4.3614.56±4.62對照組(n=197)52.32±11.825.82±1.4226.35±2.548.67±3.2810.12±3.83t值5.643.2416.345.978.47P值<0.05<0.05<0.05<0.05<0.05
2.3 低血糖發(fā)生組與對照組的并發(fā)癥及代謝異常因素比較 低血糖發(fā)生組的糖尿病慢性腎病、冠心病等并發(fā)癥的構(gòu)成比及脂代謝異常的構(gòu)成比均大于對照組,差異有統(tǒng)計學(xué)意義(P<0.05)。2組其他并發(fā)癥及脂代謝異常因素比例的差異均無統(tǒng)計學(xué)意義(P>0.05)。見表3。

表3 2組患者并發(fā)癥及代謝異常因素比較 例(%)
2.4 低血糖發(fā)生組與對照組的生化指標比較 低血糖發(fā)生組的血清肌酐、尿白蛋白的水平均高于對照組,空腹C肽的水平低于對照組,差異均有統(tǒng)計學(xué)意義(P<0.05)。而2組HbAc和晨起皮質(zhì)醇的差異均無統(tǒng)計學(xué)意義(P>0.05)。見表4。
2.5 低血糖發(fā)生的多因素Logistic回歸分析 以是否發(fā)生低血糖為應(yīng)變量,將上述單因素分析中有意義的指標納入多因素Logistic回歸分析,最終年齡、病程、肌酐、BMI和C肽是低血糖發(fā)生的獨立危險因素。高齡、病程長、肌酐高、BMI低和空腹C肽低易導(dǎo)致低血糖發(fā)生。見表5。
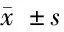

組別糖化血紅蛋白(%)血清肌酐(μmol/L)空腹C肽(nmol/L)晨起皮質(zhì)醇(nmol/L)尿白蛋白(mg/d)低血糖發(fā)生組(n=68)9.32±2.14126.48±25.430.28±0.16288.43±32.52286.45±24.23對照組(n=197) 9.46±2.3272.37±18.260.54±0.23297.35±41.54237.63±31.48t值1.1623.638.7410.9312.92P值>0.05<0.05<0.05>0.05<0.05
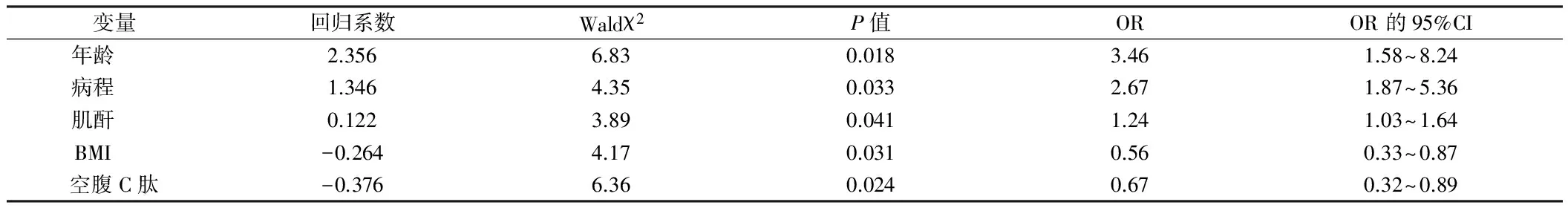
表5 低血糖發(fā)生的多因素Logistic回歸分析
3 討論
糖尿病治療過程中常見的副反應(yīng)是低血糖,低血糖的發(fā)生阻礙了糖尿病患者安全有效的實現(xiàn)血糖控制的目標[7],低血糖可增加骨折、外傷、抑郁癥、腦卒中的風(fēng)險,對患者的生命質(zhì)量及預(yù)期壽命產(chǎn)生嚴重的不利影響。嚴重的低血糖可顯著增加2型糖尿病患者心血管疾病的危險,對于老年2型糖尿病患者能增加其患阿爾茨海默癥的可能性[8]。傳統(tǒng)的胰島素療法在治療糖尿病人時,患者體內(nèi)的胰島素水平容易起伏不定,較難達到理想的血糖控制目標。采用胰島素強化治療能有效控制糖尿病患者的血糖水平,使血糖在短期內(nèi)恢復(fù)到正常標準。胰島素強化治療是通過模擬胰島β細胞生理性分泌而給予的一種特殊給藥方式,按照病人的體力活動量和進餐的糖類總量對胰島素劑量進行相應(yīng)調(diào)節(jié),采用1d多次胰島素泵或皮下注射胰島素治療,以達到降低肝糖輸出,增大外周組織攝取及利用葡萄糖的能力,并改善胰島β細胞的生理分泌功能,最終減少血糖的波動幅度,緩解低血糖的發(fā)生情況[9]。但胰島素強化治療中常見的問題是低血糖的出現(xiàn),難以完全避免[10],治療過程中應(yīng)加強血糖監(jiān)測。
本研究顯示,應(yīng)用胰島素泵強化治療2型糖尿病患者發(fā)生低血糖的比例為25.66%,高于程道荷等[11]報道的8.8%,低于阿孜古麗等[6]報道的51.13%。本研究低血糖發(fā)生時間以餐前為主,三餐前低血糖發(fā)生率為50.51%,明顯高于三餐后的10.31%的發(fā)生率; 而睡前低血糖發(fā)生率為39.18%,可能是晚餐后至臨睡前這段時間沒有攝入能量所致。本研究91.75%的患者出現(xiàn)低血糖時無自覺癥狀。無自覺癥狀的低血糖往往比有癥狀的低血糖后果更嚴重,其易導(dǎo)致隱匿性心腦功能損傷,如治療不及時,一旦程度加劇可導(dǎo)致不可逆地昏迷,甚至死亡[12]。
本研究通過多因素Logistic回歸分析顯示,年齡、病程、肌酐、BMI和C肽是低血糖發(fā)生的獨立危險因素。許多研究都表明,年齡、病程、BMI均為低血糖的危險因素[13,14]。Teo等[15]研究發(fā)現(xiàn),60歲以上糖尿病病例出現(xiàn)嚴重低血糖的風(fēng)險是60歲以下病例的15~19倍,本研究認為2型糖尿病患者年齡每增加1歲,出現(xiàn)低血糖的風(fēng)險是原來的3.46倍。 體形消瘦型糖尿病病例在接受降糖治療中相對更易出現(xiàn)低血糖,本研究認為糖尿病患者BMI每增大1個單位,出現(xiàn)低血糖的風(fēng)險是原來的0.56倍。患糖尿病的病程每增加1年,低血糖的風(fēng)險增大2.67倍。病程長的糖尿病患者較易出現(xiàn)體內(nèi)胰升糖素對低血糖的反應(yīng)缺陷,可能受胰島素缺乏導(dǎo)致信號丟失影響。本研究表明空腹C肽是糖尿病患者低血糖的危險因素,空腹C肽水平較低的病例,低血糖出現(xiàn)的風(fēng)險顯著高于空腹C肽正常的患者,與宋偉莉[13]的研究一致。本研究還顯示糖尿病患者高肌酐時低血糖的發(fā)生風(fēng)險是低肌酐者的1.24倍。Holstein等[16]研究顯示,合并腎功能不全的糖尿病患者中發(fā)生低血糖的比例達54%。體內(nèi)胰島素約1/3通過腎臟排泄,若肌酐高提示腎功能出現(xiàn)損害,腎血流減少,腎小球率濾過能力下降,胰島素易在體內(nèi)蓄積而引起低血糖反復(fù)發(fā)作。
綜上所述,在對糖尿病患者進行胰島素強化治療時,應(yīng)加強血糖的監(jiān)測,尤其是患者如具有高齡、病程長、肌酐高、BMI低和空腹C肽低等易導(dǎo)致低血糖發(fā)生的特征時,以減少低血糖的發(fā)生,并應(yīng)及時處理無癥狀低血糖。
1 劉子琪,劉愛萍,王培玉.中國糖尿病患病率的流行病學(xué)調(diào)查狀況.中華老年多器官疾病雜志,2015,14:547-550.
2WengJ,BiY.DiabetesinChina:thechallengenow.JDiabetesInvestig,2010,1:170-171.
3XuY,WangL,HeJ,etal.PrevalenceandcontrolofdiabetesinChineseadults.JAMA,2013,310:948-959.
4YangW,LuJ,WengJ,etal.PrevalenceofdiabetesamongmenandwomeninChina.NEnglJMed,2010,362:1090-1101.
5 胡君.2 型糖尿病胰島素強化治療致低血糖反應(yīng)的原因分析及處理對策.實用心腦肺血管病雜志,2014,22:108-109.
6 阿孜古麗·艾海提,陳茜,馬德林,等.胰島素強化治療糖尿病住院患者低血糖發(fā)生率及其危險因素分析.中國糖尿病雜志,2014,22:234-236.
7 惠蓉,張艷.內(nèi)分泌科住院患者低血糖發(fā)病情況分析.海南醫(yī)學(xué),2015,26:237-239.
8WhitmerRA,KarterAJ,YaffeK,etal.Hypoglycemicepisodesandriskofdementiainorderpatientswithtype2diabetesmellitus.JAMA,2009,301:1565-1572.
9 燕樹勛,王穎.不同胰島素強化降糖方案對2型糖尿病患者血糖管理的比較.中國慢性病預(yù)防與控制,2011,19:208-209.
10 麗云,謝伯欣,王錚,等.不同胰島素強化治療圍手術(shù)期2型糖尿病的療效比較.山東醫(yī)藥,2011,51:78-79.
11 程道荷,田祝華,應(yīng)菲,等.胰島素泵強化治療患者低血糖影響因素分析及預(yù)防.護理學(xué)雜志,2011,26:15-17.
12 羅國春,閻德文.糖尿病與無癥狀低血糖.國際內(nèi)分泌代謝雜志.2006,26:397-399.
13 宋偉莉.胰島素強化治療2型糖尿病發(fā)生夜間低血糖的危險因素分析和預(yù)防.醫(yī)學(xué)綜述,2015,21:2075-2077.
14LudvigssonB.C-peptideindiabetesdiagnosisandtherapy.FrontBiosci,2013,1:214.
15TeoSK,EeCH.Hypoglycemiaintheelderly.SingaporMed,1997,38:432-434.
16HolsteinA,PlaschkeA,EgbertsEH.Clinicalcharacterizationofseverehypoglycaemia-aprospectivepopulation-basedstudy.ExpClinEndocrinolDiabetes,2003,111:364-369.
The risk factors related with incidence of hypoglycemia in patients with diabetes mellitus after intensive insulin therapy
LIANGCaihong*,XIONGWanjun.
*DepartmentofEndocrinology,People’sHospitalofKaiCounty,Chongqing,KaiCounty405400,China
Objective To investigate the incidence rate of hypoglycemia and its risk factors in patients with diabetes mellitus after intensive insulin therapy.Methods A total of 265 patients with type 2 diabetes mellitus who were treated in our hospital from January 2015 to December 2015 were enrolled in the study. These patients were treated by intensive insulin therapy,then, patient’s medical history was collected, biochemical indicators and blood glucose levels were detected,moreover, the incidence rate of hypoglycemia and its risk factors were analyzed.Results Sixty-eight patients had hypoglycemia,with incidence rate of hypoglycemia being 25.66%. The multi-factor Logistic regression analysis showed age [OR=3.46,95% CI (1.58~8.24)],course of disease [OR=2.67, 95% CI (1.87~5.36)],creatinine [OR=1.24,95% CI (1.03~1.64)],BMI [OR=0.56,95% CI (0.33~0.87)] and fasting C peptide were the independent risk factors of incidence of hypoglycemia.Conclusion The blood glucose monitoring should be strengthened when patients with diabetes mellitus are treated by intensive insulin therapy, especially for the patients with older age,longer disease course,higher creatinine,lower BMI and lower fasting C peptide levels,so as to prevent the incidence of hypoglycemia.
intensive insulin therapy; hypoglycemia; risk factors
10.3969/j.issn.1002-7386.2017.10.005
405400 重慶市開縣人民醫(yī)院內(nèi)分泌科(梁彩虹);重慶三峽醫(yī)藥高等專科學(xué)校營養(yǎng)與食品衛(wèi)生教研室(熊萬軍)
熊萬軍,404400 重慶三峽醫(yī)藥高等專科學(xué)校營養(yǎng)與食品衛(wèi)生教研室;
E-mail:992934995@qq.com
R 587.1
A
1002-7386(2017)10-1461-04
2016-11-21)

