伴分化型病理表現的未分化型甲狀腺癌臨床及預后特點分析
王興,朱一鳴,黃輝,張李鵬,張燁,王曉雷
(中國醫學科學院北京協和醫學院腫瘤醫院,北京100021)
伴分化型病理表現的未分化型甲狀腺癌臨床及預后特點分析
王興,朱一鳴,黃輝,張李鵬,張燁,王曉雷
(中國醫學科學院北京協和醫學院腫瘤醫院,北京100021)
目的探討伴分化型病理表現的未分化型甲狀腺癌臨床及預后特點。方法選擇行手術治療的未分化甲狀腺癌者33例,病理檢查顯示為伴分化型病理表現的未分化型甲狀腺癌17例(共存組)、單純未分化型甲狀腺癌16例(未分化組)。收集并比較兩組患者的臨床特點及治療情況,術后隨訪記錄生存情況。結果兩組年齡、首發癥狀、聲帶固定及遠處轉移情況比較均無統計學差異(P均>0.05),性別構成比比較P<0.05。兩組手術方式、腫瘤侵犯情況、術后輔助治療情況比較均無統計學差異(P均>0.05)。共存組生存3例(17.6%)、死亡14例(82.4%),未分化組生存2例(12.5%)、死亡14例(87.5%),兩組生存率比較P>0.05。共存組生存時間3周~44個月,中位生存時間6個月,95%CI:3.9~8.1個月;未分化組生存時間1~67個月,中位生存時間3個月,95%CI:2.0~4.0個月;兩組生存時間比較P>0.05。結論伴分化型病理表現的未分化型甲狀腺癌患者臨床表現、治療方法及預后均與單純未分化型甲狀腺癌相仿。
甲狀腺癌;未分化型;分化型;病理共存;預后
分化型甲狀腺癌為最常見的甲狀腺惡性腫瘤,占所有甲狀腺惡性腫瘤的95%以上[1,2],一般預后較好,患者手術后可獲得較長生存期。不同于前者,未分化型甲狀腺癌在甲狀腺癌中所占比例最小,為1%~2%,但患者預后極差,中位生存期僅3.5個月[3]。同時臨床上還存在伴分化型病理表現的未分化型甲狀腺癌患者,即術后病理同時存在分化型及未分化型甲狀腺癌,或經多次手術治療后術后病理顯示患者從分化型甲狀腺癌過渡為未分化型甲狀腺癌。既往文獻對伴分化型病理表現的未分化型甲狀腺癌患者臨床特點的研究較少。2006年10月~2016月10月,本研究對比分析伴分化型病理表現的未分化型甲狀腺癌與單純未分化型甲狀腺癌患者的臨床特點,以期為此類患者的臨床診治及預后判斷提供依據。
1 臨床資料
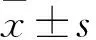
1.2 治療情況 收集并比較兩組術中情況及術后治療情況。共存組行根治性切除8例、姑息性切除9例(術前存在遠處轉移者均進行姑息切除),未分化組行根治性切除9例、姑息性切除7例,兩組手術方式比較P均>0.05。共存組術中見腫瘤侵犯喉、氣管、食管9例,侵犯神經(包括喉返神經、頸叢神經、副神經等)6例,侵犯血管(包括頸內靜脈、頸動脈)9例,侵犯肌肉(包括帶狀肌、胸鎖乳突肌、咽縮肌)8例,脈管瘤栓5例,未分化組分別為9、7、8、15、2例,兩組腫瘤侵犯情況比較P均>0.05。共存組術后行根治性放療5例,化療1例(卡鉑+依托泊苷化療2個周期),靶向治療1例(苯磺酸索拉非尼)。未分化組術后行根治性放療6例,同步放化療1例(根治量放療,紫杉醇+表柔比星+唑來膦酸化療6個周期),放療+靶向治療1例(根治量放療,苯磺酸索拉非尼),靶向治療1例(苯磺酸索拉非尼),兩組術后放化療及靶向治療情況比較P均>0.05。
1.3 生存情況 兩組術后定期隨訪至2016年10月,隨訪方式包括門診、電話、短信等,終止事件為患者死亡。記錄兩組術后生存時間(自病理確診開始計算),生存率計算采用Kaplan-Meier法,生存時間比較采用Log-Rank檢驗。至末次隨訪,共存組生存3例(17.6%)、死亡14例(82.4%),未分化組生存2例(12.5%)、死亡14例(87.5%),兩組生存率比較P>0.05。共存組生存時間3周~44個月,中位生存時間6個月,95%CI:3.9~8.1個月;未分化組生存時間1~67個月,中位生存時間3個月,95%CI:2.0~4.0個月;兩組生存時間比較P>0.05。
2 討論
2.1 未分化型甲狀腺癌的病因 未分化型甲狀腺癌的病因尚不明確。經典的甲狀腺癌多階段基因突變積累學說[4]認為,甲狀腺腫瘤從良性轉變成惡性,以及惡性腫物從分化較好轉變為分化較差是一個多步驟的漸變過程,其中存在RAS、BERF、PAX8/PPAPγ、RET/PTC、p53等多種癌基因、抑癌基因突變。多項研究顯示,未分化型與分化型甲狀腺癌患者基因突變并不總是隨著腫瘤惡性程度的升高而呈現序貫性或遞進關系[5,6],某些基因突變可能直接導致甲狀腺腫瘤“跨步驟”進程[7]。另一種影響較大的學說是腫瘤干細胞學說,該學說認為患者體內存在一類小細胞亞群,具有自我更新并可分化成幾種不同腫瘤細胞的能力,之后陸續有學者分離、識別出不同病理類型的甲狀腺癌干細胞[8,9]。
2.2 伴分化型病理表現的未分化型甲狀腺癌的劃歸及臨床表現 伴分化型病理表現的未分化甲狀腺癌即共存型甲狀腺癌,需要確切病理檢查方可診斷,通常認為只要分化型甲狀腺癌中有未分化癌成分即可劃歸為未分化型[10]。未分化型甲狀腺癌患者經詳細的病理檢查,幾乎都同時存在分化型和未分化型病理表現,或病史中存在分化型甲狀腺癌治療史[11,12]。但文獻中關于伴分化型病理表現的未分化型甲狀腺癌患者的相關研究多為個案報道或未與納入單純未分化型甲狀腺癌一同分析。一份多中心臨床研究表明,未分化型甲狀腺癌患者就診時的主要癥狀為頸部腫塊,中位發病年齡為60歲,男女比例為1.08∶1,32%的患者就診時存在遠處轉移[13]。本研究結果顯示,伴分化型病理表現的未分化甲狀腺癌與單純未分化型甲狀腺癌患者的年齡、首發癥狀、聲帶固定及遠處轉移情況比較均無統計學差異,說明分化型病理表現并不會明顯改善未分化型甲狀腺癌患者的臨床表現。本研究兩組性別構成比比較有統計學差異,可能與樣本量較小有關。
2.3 伴分化型病理表現的未分化型甲狀腺癌的治療 臨床上對于伴分化型病理表現的未分化型甲狀腺癌一般按照單純未分化型甲狀腺癌的治療方法給予治療,即以手術治療為主導的多學科綜合治療。美國國家綜合癌癥網絡未分化型甲狀腺癌治療指南[14]中推薦,一旦未分化型甲狀腺癌被確診,則應迅速組織多學科小組制定綜合治療方案,除非存在腦轉移、脊柱轉移、肺出血等致命情況,否則均首選手術為第一步治療措施。文獻指出,未分化型甲狀腺癌患者術后進行放療可延長其生存時間及提高局部控制率[15]。單藥化療對未分化型甲狀腺癌的作用較小,目前研究較多的化療藥物為紫杉醇及阿霉素[16],仍需進一步研究其治療效果。盡管針對甲狀腺癌的治療方式多樣,但多數未分化型甲狀腺癌因在第一次手術后生存時間短而無法完成后續治療,針對這一情況有學者嘗試術前新輔助治療,但具體方案及效果目前少有報道。本研究結果顯示,兩組手術方式、腫瘤侵犯情況、術后輔助治療情況比較均無統計學差異,說明伴分化型病理表現的未分化型甲狀腺癌患者仍需參照單純未分化型甲狀腺癌給予治療。
2.4 伴分化型病理表現的未分化型甲狀腺癌的預后 未分化型甲狀腺癌患者預后較差,中位生存期不超過4個月[3,11]。Kebebew等[17]以美國SEER數據庫為基礎,整理收集了1973~2000年共516例未分化型甲狀腺癌患者,結果顯示患者發病6、12個月的疾病特異性病死率分別為68.4%、80.7%。另有研究表明,發病年齡小于60歲、頸部淋巴結cN0、無甲狀腺外侵犯、手術R0切除、術后綜合治療往往提示預后較好。本研究結果顯示,伴分化型病理表現的未分化型甲狀腺癌及單純甲狀腺癌患者的生存率及生存時間比較差異均無統計學意義,可能與未分化型甲狀腺癌發病率較低,導致納入病例數較少有關。
綜上所述,伴分化型病理表現的未分化型甲狀腺癌臨床表現及預后情況均與單純未分化型甲狀腺癌相仿,治療也同樣以手術為主并結合多學科的綜合治療,其具體治療模式的選擇仍需要進一步探討。
[1] Konturek A, Barczyński M, Stopa M, et al. Trends in prevalence of thyroid cancer over three decades: a retrospective cohort study of 17,526 surgical patients[J]. World J Surg, 2016,40(3):538-544.
[2] 陳竟文,宋陸軍.甲狀腺癌的流行病學新特點[J].中國臨床醫學,2009,16(5):812-813.
[3] Glaser SM, Mandish SF, Gill BS, et al. Anaplastic thyroid cancer: prognostic factors, patterns of care, and overall survival[J]. Head Neck, 2016(38):2083-2090.
[4] Gauchotte G, Philippe C, Lacomme S, et al. BRAF, p53 and SOX2 in anaplastic thyroid carcinoma: evidence for multistep carcinogenesis[J]. Pathology, 2011,43(5):447-452.
[5] Takano T, Ito Y, Hirokawa M, et al. BRAF V600E mutation in anaplastic thyroid carcinomas and their accompanying differentiated carcinomas[J]. Br J Cancer, 2007,96(10):1549-1553.
[6] Kroll TG, Sarraf P, Pecciarini L. PAX8-PPAR gamma1 fusion oncogene in human thyroid carcinoma[J]. Science, 2000,289(5483):1357-1360.
[7] Ho YS, Tseng SC, Chin TY, et al. p53 gene mutation in thyroid carcinoma[J]. Cancer Letters, 1996,103(1):57-63.
[8] Ahn SH, Henderson YC, Williams MD. et al. Detection of thyroid cancer stem cells in papillary thyroid carcinoma[J]. J Clin Endocrinol Metab, 2014,99(2):536-544.
[9] Li W, Reeb AN, Sewell WA, et al. Phenotypic characterization of metastatic anaplastic thyroid cancer stem cells[J]. PLoS One, 2013,8(5):65095.
[10] Courtney M. Townsend JR, Daniel B, et al. Sabiston textbook of Surgery[M]. Philadelphia: Elsevier, 2017:880-922.
[11] McIver B, Hay ID, Giuffrida DF, et al. Anaplastic thyroid carcinoma: a 50-year experience at a single institution[J]. Surgery, 2001,130(6):1028-1034.
[12] 馮影,高明.94例甲狀腺未分化癌臨床分析[J].天津醫科大學學報,2008,14(2):207-209.
[13] Liu TR, Xiao ZW, Xu HN, et al. Treatment and prognosis of anaplastic thyroid carcinoma: a clinical study of 50 cases[J]. PLoS One, 2016,11(10):164840.
[14] Smallridge RC, Ain KB, Asa SL, et al. American thyroid association guidelines for management of patients with anaplastic thyroid cancer[J]. Thyroid, 2012,22(11):1104-1139.
[15] Dumke AK, Pelz T, Vordermark D. Long-term results of radiotherapy in anaplastic thyroid cancer[J]. Radiat Oncol, 2014,9(1):90.
[16] Sun XS, Sun SR, Guevara N, et al. Chemoradiation in anaplastic thyroid carcinomas[J]. Crit Rev Oncol Hematol, 2013,86(3):290-301.
[17] Kebebew E, Greenspan FS, Clark OH, et al. Anaplastic thyroid carcinoma[J]. Cancer, 2005,103(7):1330-1335.
王曉雷(E-mail: wangxlcams@126.com)
10.3969/j.issn.1002-266X.2017.44.026
R736.1
B
1002-266X(2017)44-0081-03
2017-04-13)

