下頸椎損傷合并頸脊髓損傷的早期外科治療
劉加元,李業成,劉守正,張成亮,吳新鋮
筆者自2010年1月~2011年12月手術治療下頸椎損傷并頸脊髓損傷患者36例,取得良好療效,報告如下。
臨床資料
1一般資料本組36例,男性29例,女性7例; 年齡28~76歲,平均53.6歲。致傷原因: 道路交通傷17例,重物砸傷3例,高處墜落傷14例,其他2例。36例頸脊髓損傷根據美國脊髓損傷學會(American Spinal Injury Association,ASIA)評分: A級9例,B級22例,C級5例。損傷節段: C3/42例,C4/55例,C5/67例,C6/79例,C7/T11例,C3/4~C4/53例; C4/5~C5/65例,C5/6~C6/72例, C3/4~C5/61例,C4/5~C6/71例。根據Allen分型指導手術治療,其中前路11例,后路8例,前后路聯合17例。
2全身及藥物治療入院后立即予頸圍制動或顱骨牽引。21例傷后8h內就診者給予甲潑尼龍沖擊治療(首先給予甲潑尼龍30mg/kg,于15min之內靜滴完,間隔45min后繼續以5.4mg/(kg·h)靜滴,維持23h)。所有患者均常規進行頸椎正側位X線攝片、CT掃描加三維重建及頸椎MRI檢查,完善術前準備,受傷后72h內手術者34例,72h~7d內手術者1例,7~14d內手術者 1例。
3手術方法本組36例下頸椎損傷,分別采取頸椎前路、后路和前后路聯合手術,術中保持持續顱骨牽引,均采用局麻方式手術。
3.1前路手術(11例): 仰臥位,肩背部略墊高,局麻成功后,取右側胸鎖乳突肌內緣斜切口,沿頸動脈鞘和內臟鞘之間進入達椎體前,定位確定損傷節段。安放牽開器,調節其張力,使椎間丟失高度或頸椎生理曲度得以恢復,切除相鄰椎間盤,再用咬骨鉗以兩側頸長肌內側緣為界將傷椎大部咬除。椎體后緣骨皮質采用磨鉆磨除或用刮匙刮除,此時減壓槽呈長方形,在牽開器維持狀態下,采用鈦網充填減壓的椎體松質骨植骨。單節段前后路聯合手術者椎間隙植入后路切取的C7棘突,單純前路則植入矩形帶三面皮質骨的髂骨塊。去除牽開器,選擇適當長度頸椎前路帶鎖鋼板常規內固定。徹底沖洗后放置引流條,逐層關閉切口。
3.2后路手術(8例): 側臥位,癥狀重的一側在上,局麻成功后,取頸后路正中切口,顯露椎板范圍根據減壓要求決定。行交鎖關節突的撬撥復位,解除小關節突交鎖。用力要持續柔和,如果復位困難,可切除部分難以復位的小關節突,用布巾鉗夾住上位、下位棘突,對抗牽引復位。如需后路減壓,則采用單開門椎管擴大成形術或椎板切除+側塊鋼板(或釘棒系統)內固定術。不論何種術式,均先在減壓節段的椎板上開槽。單開門者保留一側開槽處椎板內層皮質,另一側完全開槽后將椎板推向一側,門軸處植骨條,然后將棘突基底部縫合于對側關節囊。椎板切除者將兩側開槽處椎板內外皮質完全切除,椎板揭蓋去除。如需側塊螺釘固定則按Magerl技術行側塊螺釘鋼板(或釘棒系統)固定。徹底沖洗后放置引流管,逐層關閉切口。
3.3頸椎前后聯合手術(17例): 先行后路,后路手術完畢,由側臥位改為仰臥位,再行前路手術。
4術后處理及隨訪術后給予抗生素、激素、脫水藥和神經營養藥等,48h內拔除引流。術后頸托保護6~12周,術后1周、3、6、12個月分別拍攝頸椎X線片,了解內植物位置及植骨融合情況,必要時可行CT或MRI檢查。36例手術患者,除2例因肺栓塞及肺部感染4個月內死亡外,其余34例獲隨訪12~24個月,平均16.6個月。根據具體病情及術后植骨塊生長情況決定頸托去除時間。
5結果36例術中無大血管、氣管、食道、脊髓意外損傷發生,所有患者切口均I期愈合。術后ASIA分級均有不同程度提高(1~3級),36例手術患者根據ASIA分級脊髓神經功能改善情況見表1。感覺及運動評分術后(93.65±11.47、109.84±18.78)較術前(48.46±17.28、78.45±21.24)均有明顯增加(P<0.05 )。術后發生咽喉部疼痛3例,聲音嘶啞1例,C5神經根軸性癥狀1例,髂骨供骨區出現疼痛、麻木1例,經治療后改善。9例脫位患者均獲得復位并最終獲得骨性融合。死亡2例,1例術后2周發生肺栓塞死亡,1例術后4月因肺部感染死亡。未見內植物松動、脫落或斷裂。植骨在3~6個月內融合,無假關節、骨不連發生,未發現鈦網明顯塌陷。
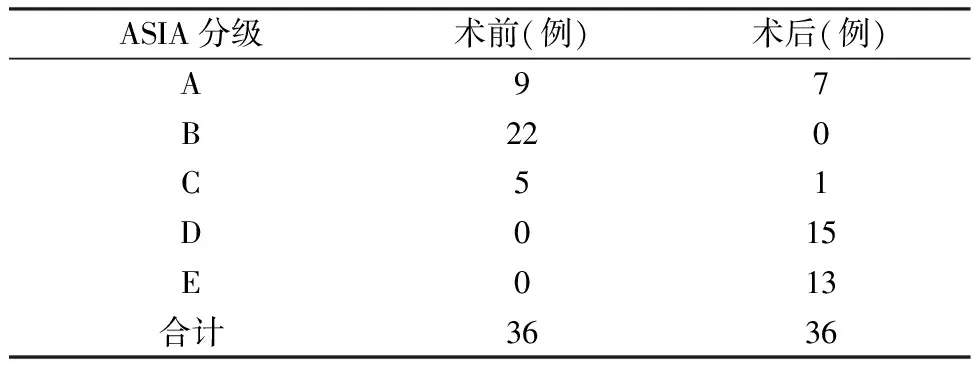
表1 36例下頸椎損傷合并頸脊髓損傷脊髓功能改善情況表(ASIA分級)
討 論
1頸椎損傷的Allen分型與手術治療方式的選擇Allen等[1]根據外力的作用方向和頸椎受傷時的位置將頸椎損傷分為6型,即屈曲壓縮(compressive flexion,CF)型、伸展壓縮(compressive extension,CE)型、垂直壓縮(vertical compression,VC)型、屈曲牽張(distractive flexion,DF)型、伸展牽張(distractive extension,DE)型、側方屈曲(lateral flexion,LF)型。CF型損傷為椎體骨折和后方韌帶的切斷,生物力學特征是前方椎體的支柱功能和后方韌帶受不同程度破壞,瞬間旋轉軸(instantaneous axis of rotation,IAR)向后方移動。手術治療的原則應是前方支柱功能重建,即髂骨塊或鈦網+鋼板固定。CE型損傷是頸椎損傷最常見的類型,后方附件結構骨折以及前方椎間盤和韌帶斷裂,向前方脫位。生物力學特點是后方骨韌帶結構遭到破壞,但是椎體支柱功能尚存,通常頸椎牽引無效,應在MRI評價結束后立即采取手術治療。手術治療的原則是后路復位固定。若合并椎間盤突出,可同時聯合前路手術。VC型損傷根據損傷程度分為3期,其生物力學特征是前方支柱破壞和后方附件結構的損傷,X線片的基本表現是椎體爆裂骨折并向后方移位。IAR通常向后方移動。手術原則是重建前方支柱,髂骨塊或鈦網+鋼板固定。DF型損傷的生物力學特點是后方韌帶結構完全損傷,前方骨性支撐結構良好,可合并前方韌帶和椎間盤不同程度損傷,IAR向前方移動。治療原則是立即閉合復位,復位后應復查MRI,判斷是否存在椎間盤突出。對于閉合復位失敗者首選后路切開復位,將絞鎖的關節突部分切除,采用鋼絲、側塊或椎弓根釘固定。后路固定后確認前方有椎間盤突出可同時聯合前路手術。DE型損傷的生物力學基本特征是后方韌帶和椎體支柱功能尚存,前方韌帶和椎間盤損傷,IAR向后方移動。對于此類損傷牽引治療通常無效,應采取前路破損的椎間盤摘除,椎體間植骨和鋼板固定。LF型損傷的生物力學特點是后方韌帶和前方骨性結構的破壞,通常前方韌帶和椎間盤結構尚存。治療原則是前方支柱重建+后路鋼絲或側塊螺釘固定。
2手術時機的選擇下頸椎損傷合并頸脊髓損傷患者,如果手術指征明確,無明顯手術禁忌證,應盡快手術治療。由于脊髓損傷是一個漸進的過程,盡早解除脊髓壓迫可以最大限度減輕原發性或繼發性損害。脊髓灰質的早期血管改變在創傷后幾小時內發生,5d后將出現灰質的不可逆壞死,脊髓白質對壓迫的耐受性相對較高,在7d后出現病理改變[2]。因此,在患者全身狀況允許的狀況下盡早手術解除壓迫,為脊髓的恢復創造良好的條件。在損傷早期,對完全性和不完全性脊髓損傷的判斷并非絕對準確,部分脊髓短期休克的患者也表現為完全性損傷的體征。因此,即使術前診斷為全癱的患者,也應及早手術。
3重視下頸椎損傷合并頸脊髓損傷的綜合治療脊髓損傷治療目的是終止繼發性脊髓損傷的病理改變,為脊髓損傷提供有利的恢復條件。主要的治療方式包括全身治療、藥物治療、急診復位及手術治療。
3.1全身治療: C4或C5頸髓損傷患者可因肋間肌和膈肌的癱瘓而引起限制性通氣障礙,C6以上頸脊髓損傷出現的低血壓、心率過緩都會加重脊髓的缺血,所以頸脊髓損傷的患者都應嚴密監護,維持正常的血氧飽和度,保證脊髓血供,預防并發癥。
3.2藥物治療: 美國國立急性脊髓損傷研究會(NASCIS)認為損傷后8h內大劑量應用甲潑尼龍對運動恢復有效,但大劑量治療會使各種并發癥增加,所以甲基強的松龍(MPSS)可以作為急性脊髓損傷治療的藥物選擇使用,但應明確其不良反應,并且在衡量利弊后使用。神經節苷脂(GM-1)也是在前瞻性研究中被證明為有促進運動恢復作用的藥物[3]。另外脫水和利尿劑可減輕脊髓水腫也可選擇性使用。
3.3急診閉合復位: 頸椎骨折脫位的早期復位可以促進脊髓損傷的恢復。手術復位難以早期進行且給患者帶來二次創傷,而急診閉合復位不僅可免除手術創傷,且在較早時間即可進行。有效的閉臺復位還可使后續的手術準備更為充分,所以仍被廣泛使用。但下頸椎脫位多合并椎間盤突出或纖維環破裂,復位可能使椎間盤突入椎管加重脊髓損傷,是否進行閉合復位仍有爭議[3]。因此,對待閉合復位應慎重,復位過程中如有神經癥狀的惡化或牽引重量已接近安全上限仍未復位者應立即停止復位,待生命體征穩定后行MRI檢查計劃手術治療。
參考文獻:
[1] Allen BL Jr,Ferguson RL,Lehmann TR,et al.A mechanistic classification of closed, indirect fractures and dislocations of the lower cervical spine[J].Spine (Phila Pa 1976),1982,7(1):1-27.
[2] Hamilton A,Webb JK.The role of anterior surgery for vertebral fractures with and without cord compression[J].Clin Orthop Relat Res,1994,(300):79-89.
[3] 戴力揚,李海.下頸椎損傷的診斷與治療[J].中華外科雜志2007,45(3):396-401.

