術后輔助化療對早期非小細胞肺癌患者預后的影響
牛丹丹 董永軍 李海明
非小細胞肺癌(non-small cell lung cancer,NSCLC)為肺癌常見類型,早期多無典型癥狀,若未得到及時診治,則會發生胸內播散或遠處轉移,增加臨床治療難度[1-2]。手術為治療早期NSCLC首選方案,能夠切除腫瘤組織,阻斷腫瘤進展,從而延長患者生存時間,提高遠期生存率[3-4]。化療也是癌癥重要治療手段,選取適宜的抗癌藥物,能對腫瘤增殖及生長進行抑制,加快腫瘤細胞凋亡,從而阻止腫瘤進展。臨床常在腫瘤切除術后予以輔助化療,以更為徹底地清除腫瘤細胞,從而降低術后復發轉移風險。但早期NSCLC患者術后是否需要輔助化療臨床仍存在較大爭議。有研究顯示[5],術后輔助化療能夠延長中期NSCLC患者生存時間,但難以使早期患者獲益。但也有研究顯示[6],若早期患者存在高危因素則需行輔助化療,以增強抗腫瘤效果。臨床對于術后輔助化療對早期NSCLC患者預后的影響仍未達成共識。鑒于此,本研究旨在分析術后輔助化療對早期NSCLC患者預后的影響。報告如下。
1 資料與方法
1.1 一般資料
回顧性分析100例我院2016年1月至2019年6月收治的早期NSCLC患者臨床資料,其中男性59例,女性41例;年齡51~75歲,平均年齡是(63.14±4.89)歲;病變部位:45例左肺,55例右肺;病理類型:55例腺癌,20例鱗癌,25例腺鱗癌;手術類型:17例是肺段切除術,59例是肺葉切除術,24例是全肺切除術;文化程度:33例高中及以上,67例初中及以下。(1)納入標準:①經手術病理確診為NSCLC;②臨床分期為ⅠA期、ⅠB期;③均于我院行手術治療;④病歷資料完整;⑤術后生存時間>3個月。(2)排除標準:①合并其他惡性腫瘤;②術后接受靶向治療、放療等;③術前接受輔助化療;④存有心肺功能異常。
1.2 方法
100例早期NSCLC患者均依據腫瘤分期、機體耐受等情況選取肺段切除術、肺葉切除術等術式治療,術后隨訪3年,依據存活情況分為存活組與死亡組,收集2組年齡、性別、腫瘤分化程度、病變部位、胸膜浸潤、手術類型、腫瘤分期、腫瘤直徑、病理類型、術后輔助化療及術后危險因素評分等多方面基礎資料,先行單因素分析,待獲得存在統計學差異的項目后再行Logistic回歸分析,獲得影響早期NSCLC患者預后的獨立危險因素。依據是否進行術后輔助化療分為化療組與未化療組,比較2組病理特征間差異。術后危險因素評分主要參照《NCCN2021版NSCLC指南》進行,統計患者復發的高危因素,包括腫瘤低分化、腫瘤直徑>4 cm、神經內分泌瘤、臟器胸膜浸潤等多個方面,累及1個危險因素記1分,2分及以上則為高危復發患者。
1.3 觀察指標
(1)存活情況:隨訪3年,統計100例患者存活情況。(2)影響早期NSCLC患者預后的因素分析:依據患者存活情況分為存活組與死亡組,收集2組基礎資料,分析影響早期NSCLC患者預后的獨立危險因素。(3)術后輔助化療與臨床病理特征間關系:依據是否進行術后輔助化療分為2組,比較臨床病理特征間差異。(4)中位生存時間與存活率:比較術后輔助化療與未輔助化療患者中位生存時間及存活率。
1.4 統計學方法
2 結果
2.1 存活情況
100例早期NSCLC患者,隨訪3年后存活85例,存活率為85.00%(85/100)。
2.2 影響早期NSCLC患者預后的因素分析
死亡組與存活組患者在胸膜浸潤、腫瘤分化程度、術后輔助化療、術后危險因素評分方面有統計學差異(P<0.05);多因素分析顯示,低分化、胸膜浸潤、術后未輔助化療及術后危險因素評分≥2分為影響早期NSCLC患者預后的獨立危險因素(OR>1,P<0.05)。見表1、2。
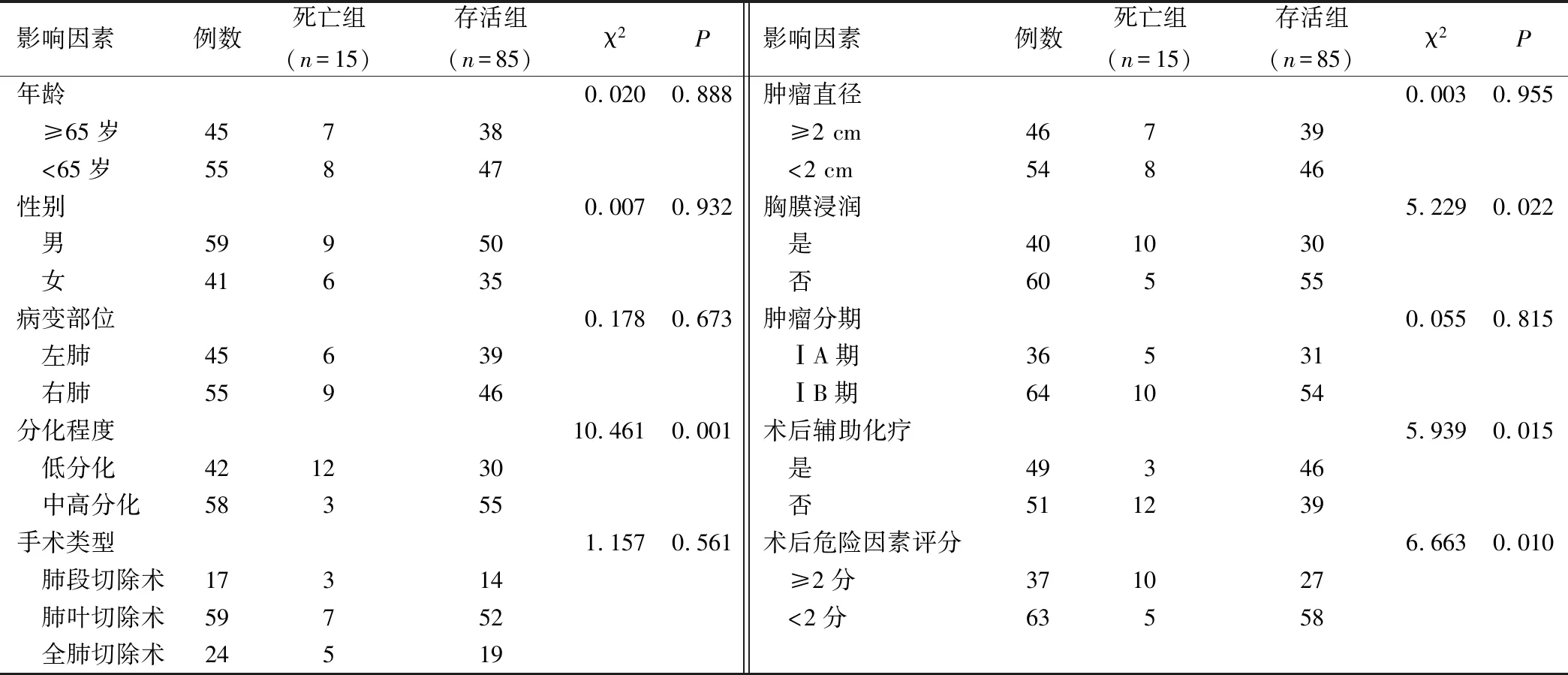
表1 影響早期NSCLC患者預后的單因素分析/例
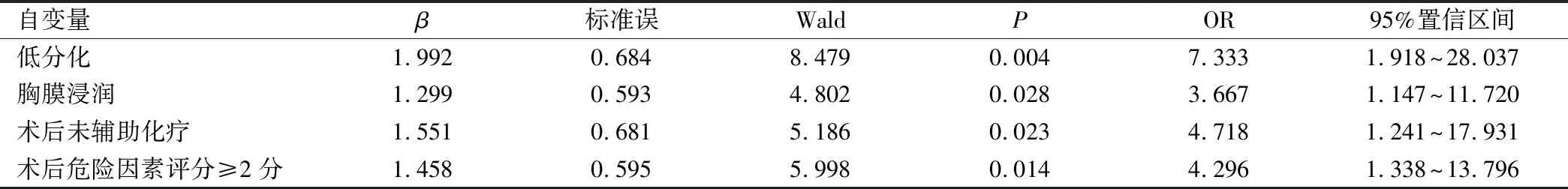
表2 影響早期NSCLC患者預后的多因素分析
2.3 術后輔助化療與臨床病理特征間關系
輔助化療與未輔助化療組各項臨床病理特征相比,無統計學差異(P>0.05)。見表3。
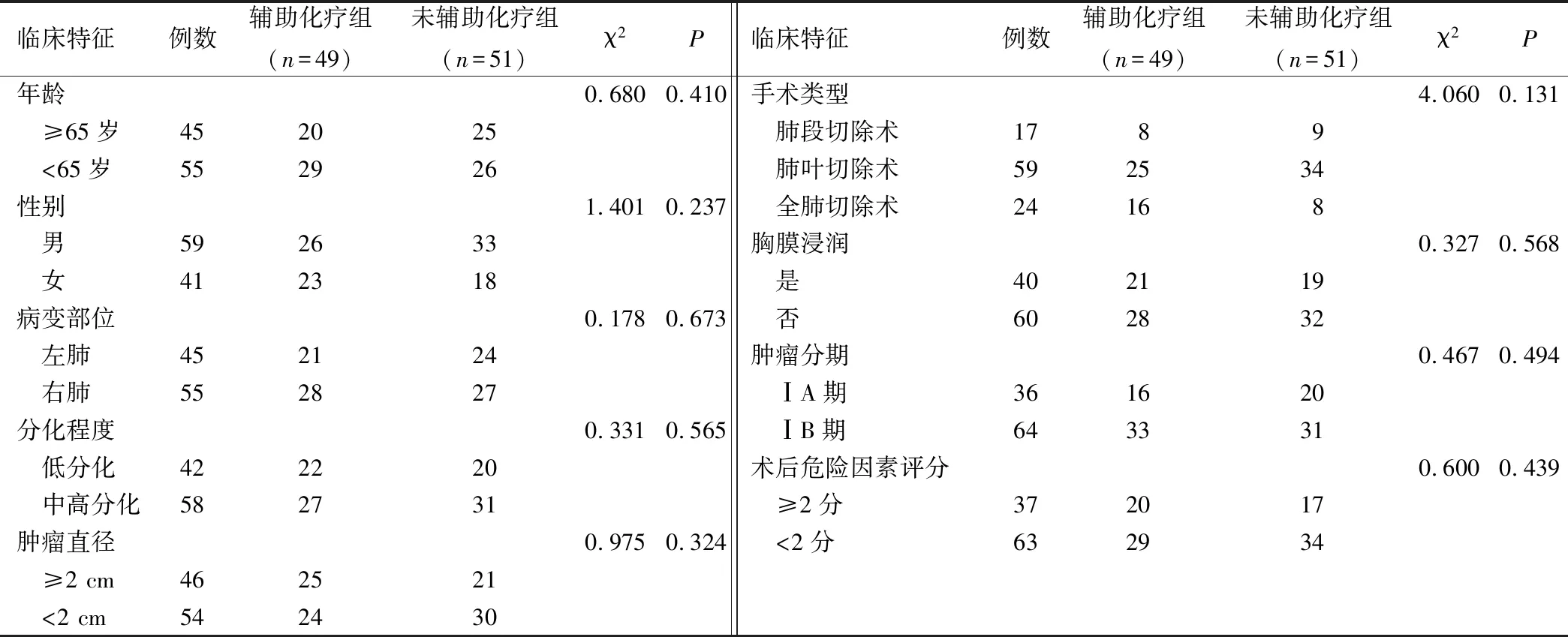
表3 術后輔助化療與臨床病理特征間關系/例
2.4 中位生存時間與存活率
輔助化療組中位生存時間為(30.14±3.58)個月,長于未輔助化療組的(26.39±2.79)個月,差異有統計學意義(t=5.856,P=0.000);輔助化療組3年存活率91.84%(45/49)與未輔助化療組3年存活率78.43%(40/51)相比,差異無統計學意義(χ2=3.522,P=0.061)。
3 討論
NSCLC病因復雜,臨床認為遺傳、環境、吸煙、空氣污染等多種因素相互作用,可促使體內致癌物無法被代謝酶及時溶解,從而引起體內基因突變,而基因突變無法被DNA系統及時修復,導致增殖與凋亡系統失衡,最終細胞過度增殖,形成腫瘤[7-8]。臨床針對NSCLC以早確診、早治療為原則,盡早明確病情,并予以針對性治療,能夠迅速阻斷腫瘤進展,延長患者生存時間[9-10]。手術為當前早期NSCLC首選治療方式,通過切除腫瘤組織能夠避免腫瘤細胞持續浸潤或轉移,以提高整體生存率[11-12]。但長期隨訪發現,仍有部分患者預后偏差,還需深入剖析影響預后的因素,以便于進一步完善早期治療工作。
多因素分析顯示,低分化、胸膜浸潤、術后未輔助化療及術后危險因素評分≥2分為影響早期NSCLC患者預后的獨立危險因素。臨床對低分化、胸膜浸潤、術后危險因素評分≥2分在NSCLC預后中的影響研究較多,上述因素已被證實與患者預后存在密切關系,低分化、胸膜浸潤、術后危險因素評分≥2分則提示腫瘤具有較強侵襲、轉移能力,術后易出現復發、轉移,故預后偏差。而術后輔助化療對早期NSCLC患者預后的影響臨床仍存在一定爭議性,傳統觀念認為早期患者腫瘤尚未侵犯鄰近器官或發生轉移,將原發病灶切除后即可徹底清除腫瘤,故無需進行術后輔助化療[13]。本研究顯示,術后輔助化療也是影響患者預后的獨立因素,其原因為輔助化療是早期NSCLC的進一步補充治療,通過化療藥物作用后能夠更為徹底地清除殘余腫瘤細胞,從而避免術后腫瘤細胞再次增殖或轉移,以改善NSCLC患者預后[14-15]。本研究結果顯示,輔助化療組中位生存時間長于未輔助化療組,提示術后輔助化療可延長早期NSCLC患者生存時間,有助于改善患者預后。因此,臨床在早期治療工作開展過程中還需重視術后輔助化療,尤其對于存在低分化、胸膜浸潤、術后危險因素評分≥2分等高危因素的患者,臨床應制定針對性化療方案,以增強手術效果,降低遠期復發轉移風險,從而延長生存時間。但術后輔助化療的具體實施還需依據患者個體情況進行綜合判斷,對于高危風險的盡早開展術后輔助化療,有助于改善患者預后。
綜上所述,術后輔助化療為影響早期NSCLC患者預后的獨立危險因素,尤其對于本身即伴有高危因素的患者,術后更應輔以化療,以延長生存時間。

