妊娠晚期胎死宮內的臨床分析及風險預測
趙采云 華紹芳
摘要:目的 分析妊娠晚期胎死宮內的危險因素及圍產結局,構建并驗證列線圖風險預測模型。方法 選取妊娠晚期胎死宮內患者69例為病例組,另取同期正常分娩的孕婦69例為對照組。比較患者一般情況、母體因素、胎兒因素、胎兒附屬物因素、圍產結局等臨床資料。采用Logistic回歸分析妊娠晚期發生胎死宮內的危險因素,建立風險預測列線圖模型,并使用Bootstrap法進行內部驗證,計算C統計量(C-Statistic),Hosmer-Lemeshow檢驗評模型的擬合優度。結果 病例組年齡高于對照組,產檢次數少于對照組(P<0.05),非高等教育背景、非中心城區居住、無業、高齡(≥35歲)、經產婦、自覺胎動異常、子癇前期、雙胎妊娠、宮內感染、胎兒系統超聲異常、染色體異常、小于胎齡兒、臍帶異常、羊水量異常、早產、經陰道分娩的比例均高于對照組(P<0.05)。Logistic回歸分析顯示,自覺胎動異常、子癇前期、雙胎妊娠、胎兒系統超聲或染色體異常、臍帶或羊水量異常為發生妊娠晚期胎死宮內的獨立危險因素,高產檢次數為其保護因素(P<0.05)。基于多因素Logistic回歸分析結果,結合臨床實際情況將年齡同時納入預測模型,建立列線圖風險預測模型,Bootstrap內部驗證和Hosmer-Lemeshow檢驗結果顯示模型區分度(C-Statistic=0.937)和校準度良好(χ2=5.364,P=0.643)。結論 構建的列線圖模型可有效評估發生妊娠晚期胎死宮內的風險,具有良好的臨床應用價值。
關鍵詞:死胎;妊娠末期;先兆子癇;妊娠,雙胎;胎兒活動;羊水;圍產結局;列線圖
中圖分類號:R714.25文獻標志碼:ADOI:10.11958/20221476
Clinical analysis and prediction of intrauterine fetal death in late trimester of pregnancy
ZHAO Caiyun, HUA Shaofang
Department of Obstetrics, the Second Hospital of Tianjin Medical University, Tianjin 300211, China
Corresponding Author E-mail: hsf1974@126.com
Abstract: Objective To investigate the risk and perinatal outcomes of intrauterine fetal death (IUFD) in late trimester of pregnancy and to construct and verify the nomogram risk prediction model. Methods Sixty-nine cases of IUFD in late trimester of pregnancy were selected as the case group, and 69 cases with normal delivery during the same period were selected as the control group. Clinical data such as general condition, maternal factors, fetal factors, fetal appendage factors and perinatal outcomes were compared between the two groups. Logistic regression was used to analyze risk factors of fetal death in the third trimester of pregnancy. The nomogram model for risk prediction was established, and the Bootstrap method was used for internal verification. The C-Statistic was calculated, and the goodness of fit of the model was evaluated by Hosmer-Lemeshow test. Results The age of the case group was higher than that of the control group, and the frequency of childbirth examination was less than that of the control group (P<0.05). The proportion of non-higher education background, non-urban living, unemployed, elderly (≥35 years old), multiparous women, conscious abnormal fetal movement, preeclampsia, twin pregnancy, intrauterine infection, abnormal ultrasound of fetal system, chromosomal abnormality, small for gestational age, abnormality of umbilical cord, amniotic fluid volume anomaly and the proportion of premature and vaginal birth were significantly higher in the case group than those of the control group (P<0.05). Logistic regression analysis showed that conscious abnormal fetal movement, preeclampsia, twin pregnancy, abnormal ultrasound of fetal system or chromosome abnormality and umbilical cord or amniotic fluid abnormality were independent risk factors for fetal death in late pregnancy, and the higher frequency of childbirth examination was its protective factor (P<0.05). Based on results of multivariate Logistic regression analysis, age was included in the prediction model combined with the actual clinical situation, and the nomogram risk prediction model was established. Results of Bootstrap internal verification and Hosmer-Lemeshow test showed that the discrimination (C-Statistic=0.937) and calibration of the model were good (χ2=5.364, P=0.643). Conclusion The nomogram model can effectively assess the risk of fetal death in late trimester of pregnancy and has good clinical application value.
Key words: fetal death; pregnancy trimester, third; pre-eclampsia; pregnancy, twin; fetal movement; amniotic fluid; perinatal outcome; nomogram model
死胎在不同國家的指南中定義不同,我國的診斷標準為妊娠20周后胎兒在子宮內死亡稱為死胎,其中分娩前的胎兒死亡稱胎死宮內(intrauterine fetal death,IUFD)。妊娠晚期IUFD是指孕周≥28周的IUFD。IUFD是臨床常見的不良妊娠結局,嚴重影響孕婦的身心健康,加重家庭的精神和經濟壓力。近年來隨著孕前咨詢、產前保健及新生兒救治水平的提高,曾作為產科質量評估指標的孕產婦死亡率和新生兒死亡率已得到較大程度的改善。最新數據顯示,我國妊娠晚期IUFD發生率為0.36%[1],而歐洲妊娠晚期IUFD發生率為0.27%[2],由此可知我國的IUFD的發生率仍處于較高水平。所以,降低IUFD發生率,特別是妊娠晚期IUFD發生率已成為判斷產科質量的新指標。隨著我國老齡化進展以及生育政策的調整,高齡產婦、輔助生殖技術應用和妊娠合并癥、并發癥相應增加,IUFD原因構成可能會隨之改變[3]。精準查找及分析IUFD病因,探索其發病機制,提高和改善診斷技術,進行風險預測,并針對病因進行干預,對降低IUFD發生率具有重大意義。已有研究大多為以死胎為研究對象的描述性研究,目前有關妊娠晚期IUFD的對照研究較少。本研究旨在分析妊娠晚期IUFD的相關危險因素及圍產結局,構建并驗證列線圖風險預測模型,以期為臨床工作提供依據,更大程度地優化孕期保健、改善母嬰結局。
1 對象與方法
1.1 研究對象 選取2011年1月—2021年12月于天津醫科大學第二醫院產科分娩的具有完整病歷資料的孕婦21 329例。納入標準:妊娠滿28周發生IUFD(臨產前經腹部超聲證實胎動和胎心搏動消失)。排除標準:(1)醫學原因、非醫學原因要求終止妊娠者。(2)存在《產前診斷技術管理條例》規定的六大致死性畸形,即無腦兒、嚴重腦膨出、嚴重開放性脊柱裂、嚴重胸腹壁缺損伴發育不良、單心腔、致死性軟骨發育不良。最終納入69例(0.32%)患者為病例組,年齡21~43歲,平均(30.94±5.22)歲,平均孕周(32.43±3.88)周。選取同期正常分娩的孕婦69例為對照組,年齡18~41歲,平均(29.10±4.28)歲,平均孕周(38.33±2.02)周。納入標準:(1)孕周≥28周。(2)新生兒出生時具有4種生命現象(呼吸、心跳、臍帶搏動和隨意肌收縮)之一者。本研究經本院倫理委員會批準(KY2022K226),患者或家屬簽署知情同意書。
1.2 觀察指標 一般情況:年齡、產檢次數、教育背景,居住地、就業情況,孕產次、胎動情況(孕婦于妊娠28周開始自我監測胎動,每日早、中、晚固定的時間各測胎動1 h,<3次/h為胎動異常)。母體因素:體質量指數(BMI)、妊娠期高血壓、子癇前期、妊娠期糖尿病、雙胎妊娠、貧血、ABO血型不合、宮內感染。胎兒因素:性別,體質量(小于胎齡兒、大于胎齡兒)、胎兒系統超聲異常、染色體異常(均為唐氏篩查高風險,而未行胎兒染色體非整倍體疾病的無創產前檢測)。胎兒附屬物因素:胎盤異常(球拍狀、副葉、帆狀胎盤、胎盤前置或胎盤早剝),臍帶異常(先露、脫垂、繞頸/體≥3周、過度扭轉、打結、閉塞、臍動脈血流頻譜測量收縮期峰值流速與舒張期峰值流速的比值>3);羊水量異常(產前超聲顯示羊水過多或過少)。圍產結局:早產、分娩方式、產后出血、住院時間。
1.3 統計學方法 采用SPSS 25.0及stata 17.0軟件進行數據分析。符合正態分布的計量資料以均數±標準差(x±s)表示,組間比較采用獨立樣本t檢驗;計數資料以例(%)表示,組間比較采用χ2檢驗;采用Logistic回歸進行危險因素分析;建立風險預測列線圖模型,并使用Bootstrap法進行內部驗證,計算C統計量(C-Statistic),進行Hosmer-Lemeshow檢驗評價模型的擬合優度,P>0.05為模型的擬合優度較好。P<0.05為差異有統計學意義。
2 結果
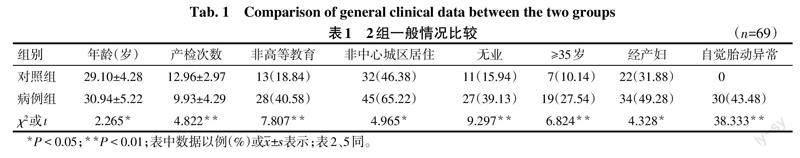
2.1 2組一般情況比較 病例組年齡高于對照組,產檢次數少于對照組(P<0.05),非高等教育背景、非中心城區居住、無業、高齡(≥35歲)、經產婦、自覺胎動異常比例均高于對照組(P<0.05),見表1。
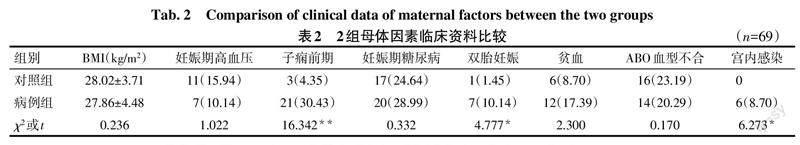
2.2 2組母體因素比較 病例組孕婦子癇前期、雙胎妊娠、宮內感染的比例高于對照組(P<0.05);2組BMI、妊娠期高血壓、妊娠期糖尿病、貧血、ABO血型不合比例差異無統計學意義,見表2。
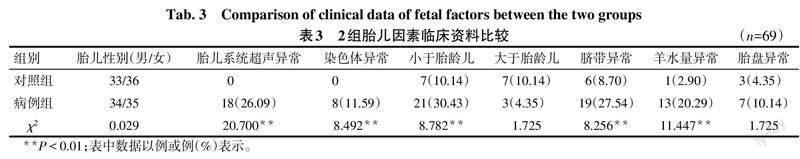
2.3 2組胎兒及胎兒附屬物因素比較 病例組胎兒系統超聲異常[心臟異常8例(44%)、胃腸道畸形4例(22%)、腦畸形3例、腎臟發育不良2例、腹水1例]、染色體異常、小于胎齡兒、臍帶異常、羊水量異常的比例均高于對照組(P<0.05)。2組胎兒性別、大于胎齡兒、胎盤異常比例差異無統計學意義,見表3。
2.4 妊娠晚期IUFD多因素Logistic回歸分析 以是否發生IUFD為因變量(否=0,是=1),根據單因素分析結果結合臨床實際選取自覺胎動異常、子癇前期、雙胎妊娠、胎兒系統超聲或染色體異常、臍帶或羊水量異常、產檢次數為自變量(分類變量賦值均為否=0,是=1)行Logistic回歸分析。結果顯示,自覺胎動異常、子癇前期、雙胎妊娠、胎兒系統超聲或染色體異常、臍帶或羊水量異常為發生妊娠晚期IUFD的獨立危險因素(P<0.05),高產檢次數是IUFD的保護因素(P<0.05),見表4。
2.5 2組圍產結局比較 病例組早產、經陰道分娩比例高于對照組(P<0.05);2組產后出血發生率、住院時間差異無統計學意義,見表5。
2.6 妊娠晚期IUFD列線圖模型的建立與驗證 基于多因素Logistic回歸分析結果,結合臨床實際情況將年齡同時納入預測模型,建立列線圖風險預測模型,見圖1。使用Bootstrap法進行內部驗證,C-Statistic=0.937;Hosmer-Lemeshow檢驗顯示該模型的擬合優度良好(χ2=5.364,P=0.643);校準曲線顯示列線圖預測的IUFD發生風險與實際發生風險之間具有良好的一致性,見圖2。
3 討論
全世界每年約有260萬例IUFD發生,主要分布在低收入和中等收入國家。本研究中,妊娠晚期IUFD發生率為0.32%,與我國2018、2019年全國數據相接近,但由于我國地區發展不均衡,西藏、新疆、青海等西部欠發達地區的妊娠晚期IUFD較之更高[1]。IUFD為母體、胎兒、胎盤、臍帶等因素導致的胎兒宮內缺血缺氧死亡[4]。但臨床工作中除少數因胎盤早剝、臍帶脫垂、子宮破裂、羊水栓塞等產科急癥所致IUFD外,多數IUFD的發生并不能用單一原因解釋。因此,在眾多的危險因素中分析發現其主要危險因素,并構建相關風險預測模型,對高危人群盡早預防和干預對于減少IUFD的發生尤為重要。
本研究Logistic回歸分析結果顯示,自覺胎動異常為發生IUFD的危險因素,病例組43.48%患者自覺胎動異常。相關研究亦顯示胎動異常是IUFD或新生兒不良結局的獨立危險因素[5]。胎動管理是孕期宣教的重要內容,普及胎動知識可縮短從孕婦感知胎動減少到尋求治療的時間,有助于降低IUFD等不良事件的發生[6]。本研究顯示,子癇前期是母體并發癥,也是導致IUFD的危險因素。子癇前期是一種多系統妊娠疾病,其特征是不同程度的胎盤灌注不足,導致胎兒生長受限和死胎,全球每年約有50萬例胎兒或新生兒因此死亡,尤其是在低收入和中等收入國家[7-8]。臨床工作中應對子癇前期患者做好分級管理,積極預防和治療,并通過計劃分娩時間以優化母嬰結局。有研究顯示,雙胎妊娠圍產兒死亡率明顯高于單胎妊娠,且與其絨毛膜性相關,單絨毛膜雙羊膜囊發生IUFD的風險明顯高于雙絨毛膜雙羊膜囊,可能與其胎盤功能不足、臍帶邊緣插入、雙胎妊娠母體妊娠合并癥或并發癥有關[9]。本研究結果亦證實雙胎妊娠是發生IUFD的危險因素,但由于樣本量少,未就其絨毛膜性進行分析,有待進一步研究。本研究中胎兒系統超聲或染色體異常為IUFD的危險因素,其中胎兒心臟異常占胎兒畸形的44.4%(8/18)。國外學者亦通過基因外顯子測序證實遺傳性心臟病可能是IUFD的病因之一,提示胎兒的非致死性畸形,特別是心臟異常,亦有導致IUFD的可能[10]。在臨床工作中需重視胎兒超聲及染色體異常的篩查,除常用的非整倍體篩查外,必要時行全外顯子或全基因組測序,特別是對于不明原因IUFD史的孕婦[11]。臍帶是胎兒與母體進行物質和氣體交換的唯一紐帶,羊水的作用是緩沖胎兒和臍帶所受外力,避免擠壓。Hammad等[12]研究認為IUFD的發生風險中臍帶因素約占19%,且患者很少有特定的臨床表現。本研究進一步證實臍帶或羊水量異常是發生IUFD的危險因素,但產前超聲檢查時并未將臍帶或羊水量異常作為終止妊娠的獨立指征。所以應提高超聲檢測技術,對臍帶、羊水量異常提高警惕,特別是晚期妊娠時應結合孕周、母體合并癥、胎心監測、密切監測適時終止妊娠,以降低IUFD的發生。本研究結果顯示,高產檢次數為其保護因素,增加產檢次數可有效降低IUFD的發生率。2016年WHO發布的孕期保健指南也著重提到產檢次數的重要性,建議至少應進行8次產前檢查[13]。
已有較多研究顯示妊娠期高血壓、妊娠期糖尿病、貧血、血型不合、宮內感染[14-16]與IUFD的發生相關。然而,本研究結果顯示其均非IUFD發生的獨立危險因素,可能由于既往對死胎的研究多為描述性研究,病因推定受觀察者的主觀影響較大。本研究設立正常對照組,故結果可信度相對更高;但是,本研究未對其他合并癥的嚴重程度進一步分類比較,且本地區針對宮內感染的病原學檢查尚未普及,使得結果有一定的局限性,有待深入研究。
本研究結果顯示,病例組早產比例高于對照組,這可能與早產兒對不良宮內環境耐受差,孕37周之前產檢間隔時間長、并發癥的預防和治療不及時、對于終止妊娠過于謹慎等有關。本研究中78.26%IUFD患者經陰道分娩,可見除絕對剖宮產指征(主要指嚴重母體合并癥和并發癥、既往產科手術史)外,大多數妊娠晚期IUFD患者在嚴密監測下可經陰道分娩,但選擇分娩方式的同時需關注患者的精神心理,尊重患者意愿。關于IUFD后死胎滯留是否會增加產后出血的風險,目前說法不一。有研究認為IUFD發生后,胎兒組織因子釋放入母血觸發母體凝血反應,導致凝血因子消耗,最終發生彌散性血管內凝血、產科大出血[17]。Muin等[18]的一項回顧性研究顯示IUFD并未增加產后出血的發生率,認為完整的胎盤屏障可抑制內毒素胎兒-母體轉移,與本研究結果一致,但不除外與樣本量不足、IUFD后死胎滯留的時間對產后出血的影響有關。本研究構建了妊娠晚期患者發生IUFD的列線圖風險預測模型,通過內部驗證提示其具有較高的區分度和校準度,據此可及早篩選出IUFD的高風險患者,并結合其風險預測因子做好醫患溝通,制定個體化產前檢查方案,及早防治子癇前期等并發癥,提高超聲診斷技術,重視雙胎絨毛膜性、臍帶羊水等超聲指標,適時終止妊娠,最大程度地避免高危孕婦妊娠晚期IUFD的發生,保障母胎安全。
綜上,胎動異常、子癇前期、雙胎妊娠、胎兒先天畸形或染色體異常、臍帶或羊水量異常是妊娠晚期IUFD的危險因素,高產檢次數是其保護因素。基于此建立的列線圖對妊娠晚期IUFD的風險具有較好的預測效能,對妊娠晚期IUFD的防治有一定的指導意義。但本研究尚存很多不足,樣本量較小,今后需進一步行前瞻性、多中心研究;另由于病原學檢查和病理學檢查尚未普及,使得對于感染、胎盤、臍帶等因素的研究存在缺憾,還需進一步完善和探討。
參考文獻
[1] 陳練,石慧峰,魏瑗,等. 2019年度全國產科專業醫療服務與質量安全報告分析[J]. 中國衛生質量管理,2022,29(5):1-5,16. CHEN L,SHI H F,WEI Y,et al. Analysis of the report on medical service and quality safety of obstetrics in China in 2019[J]. Chinese Health Quality Management,2022,29(5):1-5,16. doi:10.13912/j.cnki.chqm.2022.29.05.01.
[2] KELLY K,MEANEY S,LEITAO S,et al. A review of stillbirth definitions:A rationale for change[J]. Eur J Obstet Gynecol Reprod Biol,2021,256:235-245. doi:10.1016/j.ejogrb.2020.11.015.
[3] 梁景英,陳兢思,陳敦金. 降低死胎發生率:重視病因分析、篩查及預防[J]. 中國實用婦科與產科雜志,2022,38(2):141-145. LIANG J Y,CHEN J S,CHEN D J. To reduce stillbirth rate:pay attention to etiology analysis,screening and prevention[J]. Chinese Journal of Practical Gynecology and Obstetrics,2022,38(2):141-145. doi:10.19538/j.fk2022020104.
[4] 謝幸,孔北華,段濤. 婦產科學[M]. 9版. 北京:人民衛生出版社,2019:140-141. XIE X,KONG B H,DUAN T. Obstetrics and Gynecology[M]. 9th Ed. Beijing:People's Medical Publishing House,2019:140-141.
[5] LEVY M,KOVO M,BARDA G,et al. Reduced fetal movements at term,low-risk pregnancies:is it associated with adverse pregnancy outcomes? Ten years of experience from a single tertiary center[J]. Arch Gynecol Obstet,2020,301(4):987-993. doi:10.1007/s00404-020-05516-3.
[6] 劉春雨,趙揚玉. 胎動的監測及臨床意義[J]. 實用婦產科雜志,2019,35(12):881-883. LIU C Y,ZHAO Y Y. Monitoring and clinical significance of the fetal movement[J]. Journal of Practical Obstetrics and Gynecology,2019,35(12):881-883. doi:1003-6946( 2019) 12-0881-03.
[7] LAURA A,MAGEE M D,KYPROS H,et al. Preeclampsia[J]. N Engl J Med,2022,386:1817-1832. doi:10.1056/NEJMra2109523.
[8] CHAPPELL L C,CLUVER C A,KINGDOM J,et al. Pre-eclampsia[J]. Lancet,2021,398(10297):341-354. doi:10.1016/S0140-6736(20)32335-7.
[9] YU F,MAK A,CHAN N M,et al. Prospective risk of stillbirth and neonatal complications for monochorionic diamniotic and dichorionic diamniotic twins after 24 weeks of gestation[J]. J Obstet Gynaecol Res,2021,47(9):3127-3135. doi:10.1111/jog.14866.
[10] MUIN D A,KOLLMANN M,BLATTERER J,et al. Cardio-pathogenic variants in unexplained intrauterine fetal death:a retrospective pilot study[J]. Sci Rep,2021,11(1):6737. doi:10.1038/s41598-021-85893-0.
[11] 李曉洲,史云芳,琚端,等. 應用孕婦血漿中胎兒游離DNA進行產前篩查的臨床研究進展[J]. 天津醫藥,2020,48(8):796-800. LI X Z,SHI Y F,JU D,et al. Clinical study of prenatal screening using fetal free DNA in maternal plasma[J]. Tianjin Med J,2020,48(8):796-800. doi:10.11958/20200545.
[12] HAMMAD I A,BLUE N R,ALLSHOUSE A A,et al. Umbilical cord abnormalities and stillbirth[J]. Obstet Gynecol,2020,135(3):644-652. doi:10.1097/AOG.0000000000003676.
[13] World Health Organization. WHO recommendations on antenatal care for a positive pregnancy experience[R]. Geneva:WHO,2016.
[14] ARMISTEAD B,OLER E,ADAMS WALDORF K,et al. The double life of group B streptococcus:Asymptomatic colonizer and potent pathogen[J]. J Mol Biol,2019,431(16):2914-2931. doi:10.1016/j.jmb.2019.01.035.
[15] SEGADO-ARENAS A,ATIENZA-CUEVAS L,BROULLóN-MOLANES J R,et al. Late stillbirth due to listeriosis[J]. Autops Case Rep,2018,8(4):e2018051. doi:10.4322/acr.2018.051.
[16] MAN J,HUTCHINSON J C,ASHWORTH M,et al. Stillbirth and intrauterine fetal death:contemporary demographic features of >1000 cases from an urban population[J]. Ultrasound Obstet Gynecol,2016,48(5):591-595. doi:10.1002/uog.16021.
[17] EREZ O,OTHMAN M,RABINOVICH A,et al. DIC in pregnancy- pathophysiology,clinical characteristics,diagnostic scores,and treatments[J]. J Blood Med,2022,13:21-44. doi:10.2147/JBM.S273047.
[18] MUIN D A,HASLACHER H,KOLLER V,et al. Impact of fetal maceration grade on risk of maternal disseminated intravascular coagulation after intrauterine fetal death - A retrospective cohort study[J]. Sci Rep,2018,8(1):12742. doi:10.1038/s41598-018-30687-0.
(2022-09-14收稿 2022-10-31修回)
(本文編輯 李志蕓)

