剖宮產(chǎn)術后陰道分娩的產(chǎn)程觀察及影響妊娠結局的相關因素分析
楊磊,張云,李亞
(蚌埠市第一人民醫(yī)院婦產(chǎn)科,安徽 蚌埠 233000)
以往臨床醫(yī)師在處理異常及高危妊娠時,剖宮產(chǎn)為優(yōu)先選擇手段[1],可有效降低母嬰病死率、減少并發(fā)癥,改善不良妊娠結局;另外,還有不少孕婦因恐懼疼痛而選擇剖宮產(chǎn)[2],因此全球范圍內(nèi)剖宮產(chǎn)率不斷上升。近年來,由于中國計劃生育方面鼓勵“兩孩”政策,不少婦女選擇再次妊娠,且大多數(shù)孕婦選擇重復剖宮產(chǎn)(elective repeated cesarean section,ERCS),可能是出于對子宮破裂的擔憂[3]。剖宮產(chǎn)為有創(chuàng)操作,ERCS可能會引起產(chǎn)后感染[4]、術后出血量增加[5]等危險。因此,目前對于剖宮產(chǎn)術后再次妊娠分娩方式的選擇,已成為產(chǎn)科亟需解決的迫切問題。世界衛(wèi)生組織一貫提倡降低剖宮產(chǎn)率,且不少研究人員通過大量的臨床研究[6]證實了剖宮產(chǎn)術后陰道試產(chǎn)(trial of labor after cesarean,TOLAC)的優(yōu)勢,證實了剖宮產(chǎn)術后陰道分娩(vaginal birth after cesarean,VBAC)的可行性,為再次妊娠的瘢痕子宮婦女提供了更多的分娩選擇。基于此,本研究擬分析TOLAC產(chǎn)婦產(chǎn)程特點及影響妊娠結局的因素。
1 資料與方法
1.1 一般資料
選取2017年7月至2022年5月蚌埠市第一人民醫(yī)院住院分娩的80例TOLAC產(chǎn)婦為研究對象。根據(jù)分娩方式不同,將陰道試產(chǎn)成功者設為VBAC組(n=63),試產(chǎn)失敗轉剖宮產(chǎn)組者設為重復剖宮產(chǎn)組(ERCS組,n=17)。納入標準:(1)有1次子宮下段剖宮產(chǎn)史,手術切口為橫向且恢復良好;(2)經(jīng)臨床檢查顯示產(chǎn)道正常;(3)上次剖宮產(chǎn)指征不存在;(4)無TOLAC明確禁忌證或其他嚴重并發(fā)癥;(5)此次妊娠間隔上次剖宮產(chǎn)時間≥2年,孕周≥37周;(6)產(chǎn)前經(jīng)超聲檢查顯示,孕婦子宮下段肌理組織無瘢痕缺陷。排除標準:(1)剖宮產(chǎn)次數(shù)≥2次;(2)有子宮破裂史;(3)瘢痕處出現(xiàn)持續(xù)性疼痛,考慮先兆子宮破裂可能;(4)妊娠結局為死胎。本研究經(jīng)蚌埠市第一人民醫(yī)院倫理委員會審核批準。
1.2 方法
記錄研究對象的相關臨床資料,包括年齡、文化程度、生育間隔、孕前體質(zhì)量指數(shù)(BMI)、孕期增重、分娩前BMI、入院時宮頸Bishop評分、分娩孕周、妊娠期并發(fā)癥(主要包括妊娠期高血壓病和糖尿病)、胎膜早破例數(shù)、各產(chǎn)程時長、產(chǎn)后出血率、產(chǎn)后2 h出血量、子宮破裂率、新生兒體重、新生兒窒息率、新生兒1 min Apgar評分、新生兒轉ICU率、產(chǎn)后住院時間等。
1.3 統(tǒng)計學分析
2 結果
2.1 VBAC組產(chǎn)婦產(chǎn)程情況
VBAC組產(chǎn)婦第一、第二、第三及總產(chǎn)程時長分別為(357.86±110.32)、(59.37±16.48)、(8.36±2.15)及(426.19±122.35)min,未出現(xiàn)產(chǎn)程延長的產(chǎn)婦。
2.2 兩組妊娠結局比較
VBAC組與ERCS組在產(chǎn)后出血率、子宮破裂率、新生兒窒息率、新生兒1 min Apgar評分、新生兒轉ICU率方面比較,差異均無統(tǒng)計學意義(P>0.05)。VBAC組產(chǎn)后2 h出血量、產(chǎn)后住院時間均低于ERCS組(P<0.05)。見表1。
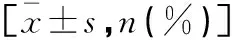
表1 兩組妊娠結局比較
2.3 兩組相關因素比較
兩組在文化程度、分娩前BMI方面比較,差異均無統(tǒng)計學意義(P>0.05)。VBAC組產(chǎn)婦年齡<35歲、生育間隔≥5年、宮頸Bishop評分≥7分、分娩孕周<40周、新生兒體重<3 200 g等所占比率均高于ERCS組(P<0.05)。見表2。

表2 VBAC組與ERCS組相關因素比較 [n(%)]
2.4 導致TOLAC不同妊娠結局的多因素Logistic回歸分析
運用Logistic回歸分析,導致TOLAC不同妊娠結局的差異變量,根據(jù)實際情況賦值,經(jīng)比較發(fā)現(xiàn),宮頸Bishop評分≥7分、分娩孕周<40周、新生兒體重<3 200 g是促使VBAC成功的有利因素(P<0.05)。見表3。

表3 導致TOLAC不同妊娠結局的多因素Logistic回歸分析
3 討論
隨著中國“兩孩”政策的全面放開,選擇ERCS的孕婦人數(shù)也隨之不斷增加,大多數(shù)人因受社會輿論和網(wǎng)絡媒體影響,對TOLAC存在誤解,盲目認為TOLAC風險高于ERCS。實際上,ERCS也可引發(fā)不少近遠期并發(fā)癥,如靜脈血栓形成、盆腹腔黏連、臟器受損等[7],嚴重威脅著孕婦的生命健康。有研究[8]顯示,與ERCS相比,TOLAC可有效降低母嬰并發(fā)癥發(fā)生率等。另外,Koenigbauer等[9]指出TOLAC是一種總體安全的選擇,對新生兒和產(chǎn)婦的近期和遠期健康有直接影響。在安全的環(huán)境下,經(jīng)過嚴格的評估后,符合條件的孕婦選擇TOLAC有利于母嬰雙方健康,且促使其選擇TOLAC是降低剖宮產(chǎn)率的有效方法之一。因此,該研究通過觀察VBAC的產(chǎn)程特點,并分析可能導致不同妊娠結局的影響因素,以期提供TOLAC可行性的依據(jù),減少ERCS率。
研究發(fā)現(xiàn),VBAC組并未出現(xiàn)產(chǎn)程延長的情況,提示VBAC產(chǎn)程延長風險低,因妊娠過程本身可致使骨盆底結構損傷和功能改變,妊娠期內(nèi),子宮隨胎兒的增長而逐漸變大,使盆底組織發(fā)生重塑改變,膠原纖維變性,肌肉組織厚度及張力較前下降,導致整個盆底組織呈現(xiàn)出一種松弛狀態(tài),可減少產(chǎn)程中胎兒頭部下降時遇到的阻力。另外,受之前妊娠激素和此次妊娠胎兒重量的影響,提高了宮頸管的耐受度,可縮短產(chǎn)程時間。國外有研究[10]與本結論一致,辛昕等[11]也證實了與初產(chǎn)婦的自然分娩相比,VBAC可縮短第一、第二及總產(chǎn)程時長。
比較VBAC組與ERCS組妊娠結局發(fā)現(xiàn),在產(chǎn)后出血率、子宮破裂率、新生兒窒息率、新生兒1 min Apgar評分、新生兒轉ICU率方面,兩組無明顯差異(P>0.05);而VBAC組產(chǎn)后2 h出血量、產(chǎn)后住院時間均低于ERCS組(P<0.05),驗證了江秀敏等[12-13]的研究結論,說明與ERCS相比,VBAC有利于減少產(chǎn)后出血量、縮短住院時間。Logistic回歸分析發(fā)現(xiàn),導致TOLAC不同妊娠結局的影響因素有宮頸Bishop評分、分娩孕周、新生兒體重,其中宮頸Bishop評分≥7分、分娩孕周<40周、新生兒體重<3 200 g可能是促使TOLAC成功的有利因素。孫翠珠等[14]發(fā)現(xiàn),宮頸Bishop評分與TOLAC的成功率呈正相關關系,發(fā)育良好的宮頸條件是胎兒成功娩出的關鍵因素。宮頸Bishop評分越高,表示其條件越好,則VBAC率越高。因此,入院時嚴格評估孕婦宮頸條件具有重要意義,是陰道試產(chǎn)成功的關鍵因素。安玉珍[15]指出,若孕周過長,胎兒因不斷發(fā)育可導致體型偏大、體重增加,使胎兒通過宮頸的難度上升,易造成陰道試產(chǎn)失敗,而分娩孕周、新生兒體重是引起TOLAC不同妊娠結局的影響因素[16-17]。
綜上,VBAC安全可行,可有效縮短總產(chǎn)程,但必須嚴格按照適應證進行全面評估,嚴密監(jiān)測產(chǎn)程,注意宮頸Bishop評分、分娩孕周、新生兒體重等因素對VBAC的影響,降低TOLAC風險,提高成功率。同時本研究也存在著一定不足,如產(chǎn)程時長還受分娩次數(shù)、引產(chǎn)方式等因素的影響,且入組樣本量偏少且數(shù)據(jù)來源較為單一,需開展多中心、大樣本的前瞻性研究進一步驗證結果,以期為臨床提供更有效的參考依據(jù)。

