個體化營養(yǎng)方案在肝癌肝硬化合并不完全性腸梗阻患者中的應用
陳奕辰 顧嬌嬌
原發(fā)性肝癌是臨床上最常見的惡性腫瘤之一,流行病學研究顯示,肝癌居全球惡性腫瘤死亡率第2 位。原發(fā)性肝癌是目前我國第4 位常見惡性腫瘤及第2 位致死病因腫瘤,嚴重威脅我國人民的生命和健康[1,2]。原發(fā)性肝癌主要包括肝細胞性癌(hepatocellular carcinoma,HCC)、肝內(nèi)膽管細胞癌(intrahepatic cholangiocarcinoma,ICC)和HCC-ICC 混合型3 種不同病理學類型,三者在發(fā)病機制、生物學行為、組織學形態(tài)、治療方法以及預后等方面差異較大,其中HCC 占85%~90%[3]。大部分肝癌患者會合并肝硬化,肝硬化患者營養(yǎng)不良的發(fā)生率高達80%,而失代償期肝硬化患者基本100%存在營養(yǎng)不良[4]。
1 病例資料
患者,男,66 歲,初中文化水平,心理狀況良好,家庭成員積極支持。身高154 cm,入院體重49 kg,患者因肝癌介入術后5 月,S5~8段肝癌切除術后1 月余,乏力、腹脹、雙下肢水腫1 周,于2020 年9 月7 日入住本院中醫(yī)科。診斷為肝癌綜合治療術后。既往有乙肝肝硬化、糖尿病、十二指腸潰瘍病史。予抗腫瘤、護肝利膽、抗感染、護胃、補充白蛋白、維持電解質(zhì)及對癥營養(yǎng)支持治療。9 月29 日患者因腹脹癥狀逐漸加重,磁共振(MR)提示肝S5~8段肝癌切除術后改變,肝S2~3段子灶形成;胃鏡提示十二指腸球部穿孔,腹部平片提示考慮不完全性腸梗阻、雙側(cè)胸腔少量積液;B 超提示中-大量腹水轉(zhuǎn)入本科擬行進一步手術治療。
轉(zhuǎn)科診斷:肝惡性腫瘤、十二指腸球部穿孔、不完全性腸梗阻,轉(zhuǎn)入時患者體溫(T):36.7℃,脈搏(P):88 次/min,呼吸頻率(R):20 次/min,血壓(BP):122/89 mm Hg(1 mm Hg=0.133 kPa),血氧飽和度(SpO2):99%,體重:49 kg。神志清楚,對答切題,雙側(cè)瞳孔對光反射靈敏,直徑約:3 mm;肌張力正常,精神差,乏力;Morse 評分:20 分;自理能力評分:85 分;深靜脈血栓風險評分:5 分;疼痛評分:1 分;尿量偏少;胃納差,腹部稍膨隆,訴腹脹,移動性濁音(+),腹部軟,腸鳴音4 次/min,大便1 次/d;營養(yǎng)風險篩查2002(NRS2002)評分4 分;英國皇家自由醫(yī)院營養(yǎng)優(yōu)先工具(RFH-NPT)評分:7 分,為重度營養(yǎng)不良。血紅蛋白57 g/L,血清前蛋白5 mg/L,白蛋白27.6 g/L,總蛋白54.6 g/L,血糖8.36 mmol/L,血鉀3.2 mmol/L,白細胞計數(shù)4.23×109/L,腹圍89 cm,臂圍24 cm,小腿圍38 cm,左手握力13.8 kg,皮褶厚度8 mm。
2 臨床分析
肝硬化患者普遍存在肝功能不全、蛋白質(zhì)-能量營養(yǎng)不良和代謝異常。肝部分切除術不可避免地削弱了肝臟功能,會進一步加重肝硬化的肝功能不全和蛋白質(zhì)-能量營養(yǎng)不良,造成碳水化合物、脂肪、蛋白質(zhì)和氨基酸代謝紊亂的進一步加重,嚴重影響患者的臨床恢復。肝硬化時,除了肌肉和脂肪儲備減少、機體免疫功能下降等常見的營養(yǎng)不良表現(xiàn)之外,還會出現(xiàn)碳水化合物、脂肪、蛋白質(zhì)和能量代謝異常,導致血清蛋白如白蛋白、轉(zhuǎn)鐵蛋白、前白蛋白、凝血因子等合成障礙,嚴重影響機體的生理功能[5]。
營養(yǎng)支持治療是指經(jīng)腸內(nèi)或腸外途徑為患者提供適宜的營養(yǎng)素方法。其目的是使人體獲得營養(yǎng)素保證新陳代謝正常進行,增強抵抗疾病侵襲的能力從而改善患者的臨床結(jié)局,包括降低感染性并發(fā)癥發(fā)生率,縮短住院時間等,使患者受益[6]。
臨床診斷為營養(yǎng)不良的肝硬化患者應給予營養(yǎng)支持治療。肝硬化患者營養(yǎng)不良主要為蛋白質(zhì)能量營養(yǎng)不良,營養(yǎng)支持治療的首要目標是達到能量和蛋白質(zhì)的目標攝入量[7]。
經(jīng)過多學科團隊(MDT)會診后,認為患者目前營養(yǎng)狀況較差,無法耐受手術治療,應給予術前營養(yǎng)支持治療。許多研究結(jié)果也表明術前 7~20 d 營養(yǎng)支持對重度營養(yǎng)不良患者臨床結(jié)局的改善尤為明顯,說明營養(yǎng)不良高風險患者能從圍手術期營養(yǎng)支持中明顯獲益,也預示著對于有高度營養(yǎng)不良風險的患者,立即手術并非最佳選擇[8]。營養(yǎng)支持治療遵循營養(yǎng)不良的五階梯治療,由全腸外營養(yǎng)(total parenteral nutrition,TPN)過渡到飲食+口服營養(yǎng)補充(oral nutritional supplements,ONS),此方案效果明顯改善了患者的一般情況,患者于轉(zhuǎn)入后第22 天再次評估,符合手術條件,于10 月22 日在靜吸復合麻醉下行超聲引導下肝腫瘤微波射頻消融術。術程順利,術后持續(xù)加強營養(yǎng),抗感染、護肝以及康復運動等。患者術后第6 天順利出院,并于出院后1 個月返院復查,營養(yǎng)指標狀況改善,術后恢復情況良好。
3 營養(yǎng)干預
3.1轉(zhuǎn)入后營養(yǎng)評估 患者轉(zhuǎn)入時十二指腸球部穿孔、不完全性腸梗阻,立即予禁食及留置中心靜脈導管(CVC),予TPN。轉(zhuǎn)入時NRS2002 評分4 分、RFH-NPT評分7 分,倫敦皇家自由醫(yī)院整體評價量表(RFH-GA)評估為重度營養(yǎng)不良。營養(yǎng)治療7~20 d,營養(yǎng)狀況改善后再行手術治療。實驗室檢查結(jié)果:血紅蛋白57 g/L,血清前蛋白5 mg/L,白蛋白27.6 g/L,總蛋白54.6 g/L,中度貧血,低蛋白血癥,需要營養(yǎng)支持治療。
3.2個體化營養(yǎng)干預 因患者存在十二指腸球部穿孔、不完全性腸梗阻,根據(jù)患者病情并遵循營養(yǎng)不良五階梯治療原則[9],當下一階梯不能滿足60%目標能量需求3~5 d 時,應該選擇上一階梯:首先選擇TPN →部分腸外營養(yǎng)(partial parenteral nutrition,PPN)→全腸內(nèi)營養(yǎng)(total enteral nutrition,TEN)→ONS 加飲食教育→營養(yǎng)教育加飲食,依次向下降階選擇。終末期肝病臨床營養(yǎng)指南建議:營養(yǎng)不良的肝硬化患者建議攝入30~35 kcal/(kg·d) 或 1.3 倍靜息能量消耗(REE),以滿足代謝需求[4]。蛋白質(zhì)的目標需要量推薦:建議肝硬化患者攝入蛋白質(zhì) 1.2~1.5 g/(kg·d) 以維持氮平衡,降低肌肉減少發(fā)生率[10]。根據(jù)患者的實際情況進行調(diào)整,理想的實際補充量應達到目標需要量的80%左右。營養(yǎng)治療應循序漸進,同時要密切監(jiān)測患者的電解質(zhì)及血糖水平,警惕再喂養(yǎng)綜合征的發(fā)生。測得患者所需總熱量為1470~1715 kcal/d。患者于2020 年9 月29 日按醫(yī)囑禁食,并給予TPN 補充,總熱量為790 kcal/d,為患者每日能量目標需要量的54%。當腸道有功能,能安全使用時,則進行腸內(nèi)營養(yǎng)支持。9 月30 日在內(nèi)鏡下留置鼻空腸營養(yǎng)管及胃管,2020 年9 月30 日~10 月6 日予PEN+PPN 營養(yǎng)干預,總熱量為1290 kcal/d,能達到患者每日能量目標需要量的88%。
腸外營養(yǎng)支持治療期間應注意:CVC 的維護;每天監(jiān)測患者生命體征、24 h 出入量、定點血糖;每天監(jiān)測患者全身情況,觀察有無脫水、水腫;腸外營養(yǎng)可引起多種嚴重的并發(fā)癥,包括肝膽系統(tǒng)并發(fā)癥,要注意觀察患者有無發(fā)熱、黃疸等情況。
2020 年10 月7~18 日予腸內(nèi)營養(yǎng)支持,總熱量為1350 kcal/d,能達到患者每日能量目標需要量的92%。
管飼期間應注意:鼻空腸營養(yǎng)管的維護,每4~6 小時用溫開水≥30 ml 沖管;鼻飼時,注意把握好6 個“度”:溫度、濃度、速度、清潔度、角度、舒適度;鼻空腸管輸注前確定喂養(yǎng)管位置是否恰當:輸注前觀察管道在體外的標記有無變化,判斷管道是否有移位。
2020 年10 月19 日行胃鏡檢查,提示十二指腸穿孔愈合良好,拔除鼻空腸營養(yǎng)管,指導患者流質(zhì)飲食+ONS,少量多餐、循序漸進,總熱量由一開始的960 kcal/d 增加到1200 kcal/d,能達到患者每日能量目標需要量的65%~82%。
飲食+ONS 期間注意:指導患者及家屬正確調(diào)配腸內(nèi)營養(yǎng)補充制劑的方法,并做好飲食日記的記錄,以方便主管醫(yī)生、主管護士計算前一天攝入的能量,及時觀察患者有無腹脹、腹瀉、腹痛等胃腸道不耐受情況并及時處理。
2020 年10 月22 日,患者的一般情況改善,符合手術條件,在靜吸復合麻醉下行超聲引導下行肝腫瘤微波射頻消融術,術后安返病房。
術后第1 天指導患者流質(zhì)飲食+ONS,少量多餐、循序漸進,由流質(zhì)飲食慢慢過渡到普通飲食,總熱量850~1750 kcal/d,能達到患者每日能量目標需要量的58%~100%。
3.3效果評價 通過對患者的個體化營養(yǎng)支持,患者胃腸功能恢復,腹部傷口愈合良好,無感染、腹脹等不適,B 超顯示胸腹水減少,各營養(yǎng)指標較干預前改善。見表1,表2。

表1 干預前后實驗室指標對比
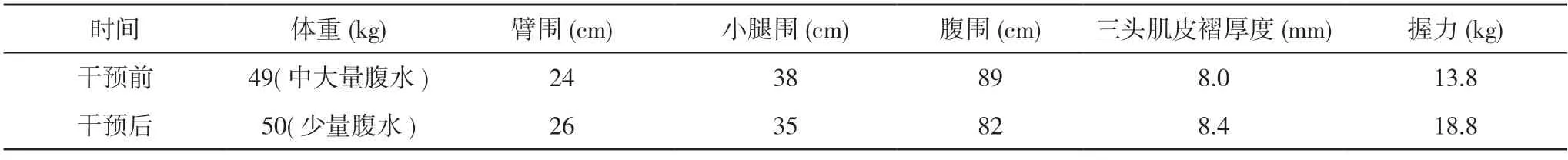
表2 干預前后人體測量對比
4 運動指導
營養(yǎng)與運動息息相關,除了要注意患者的營養(yǎng)情況之外,還應指導患者運動。運動能釋放生理壓力,使器官組織產(chǎn)生適應性反應,提高承受手術所帶來的壓力的能力。術后早期下床活動還可促進胃腸道蠕動,防止腸粘連。
5 心理護理
由于正處疫情期間,患者除了一位陪護人員,其他家屬不能到醫(yī)院探視。鼓勵家屬多與患者微信視頻進行情感溝通,給予情感支持。鼓勵患者積極面對疾病,提高患者治療依從性,積極配合治療。
6 小結(jié)
飲食日記——四位一體,讓患者及家屬參與到營養(yǎng)支持中。患者于2020 年10 月28 日出院,注重全程營養(yǎng)理念的實施,出院后通過小程序定期進行營養(yǎng)隨訪,及時了解患者飲食現(xiàn)狀及營養(yǎng)狀況,并進行營養(yǎng)指導。除了營養(yǎng)支持治療,積極心理輔導和運動指導同樣重要,對減輕圍手術期應激、加速術后康復具有重大意義。通過口頭、書面、多媒體多形式與患者及家屬溝通和宣教,能促進患者術后早期進食和早期活動,幫助患者術后康復。對肝癌圍手術期患者進行合理的、個性化的營養(yǎng)支持療法,可有效改善患者營養(yǎng)狀況和手術耐受能力,提高各項治療護理工作的效果,加速患者康復。

