右美托咪定平均有效劑量及95%有效劑量的測定對預防學齡前期兒童麻醉蘇醒期躁動的意義
汪衛兵,孫愛嬌,徐煌,余紅平,肖敬波
學齡前期兒童蘇醒期躁動主要是指病兒在全身麻醉蘇醒期發生的意識和行為分離的精神狀況,躁動會誘發病兒嘔吐、返流誤吸甚至氣管痙攣等嚴重并發癥。有大量研究顯示行耳鼻喉手術尤其易發生蘇醒期躁動,其發生率為4.7%~27.3%[1-2]。右美托咪定是選擇性α2腎上腺素受體激動劑,具有很強的鎮痛、鎮靜、抗焦慮及減輕應激等療效[3]。由于其高選擇性激動藍斑α2 腎上腺素受體而有效預防蘇醒期躁動[4]。近年來右美托咪定被廣泛地用于預防小兒蘇醒期躁動[5-7],但與劑量相關的副作用如低血壓、心動過緩也會增加[8]。本研究采用Dixon序貫法測定右美托咪定用于預防學齡前期兒童術后躁動的平均有效量(ED50)及95%有效量(ED95),為病兒的臨床麻醉提供劑量參考。
1 資料與方法
1.1 一般資料經過安慶市立醫院醫學倫理委員會批準[醫學倫審(2019)第102 號],所有病兒近親屬對研究方案簽署知情同意書。于2019 年8—12月,選擇美國麻醉醫師協會(ASA)Ⅰ~Ⅱ級擬在全身麻醉下行扁桃體和(或)腺樣體切除術的學齡前期病兒60 例,年齡范圍為3~7 歲,心、肺、肝、腎功能無異常,無其它先天性疾病史。
1.2 麻醉方法所有病兒入室后開通靜脈通道,根據體質量“4-2-1”方案,采用微量泵輸入乳酸林格式液。應用Philips MP50 多功能監護儀監測心電圖(ECG)、無創血壓(NBP)、心率(HR)以及外周脈搏氧飽和度(SPO2)。所有病兒均采用相同的麻醉誘導方案:咪唑安定0.1 mg/kg,芬太尼4μg/kg,維庫溴銨0.2 mg/kg,丙泊酚1 mg/kg 靜脈注射,病兒自主呼吸消失后氣管插管行機械通氣,調整呼吸參數,維持呼氣末二氧化碳分壓(PCO2)在35~45 mmHg 之間。麻醉維持采用丙泊酚3~5 mg·kg-1·h-1聯合瑞芬太尼0.1~0.2 μg·kg-1·min-1。手術結束時停止輸注丙泊酚和瑞芬太尼,送麻醉復蘇室觀察。
1.3 右美托咪定的輸注方法第一例病兒完成氣管插管后,采用右美托咪定(揚子江藥業集團有限公司,批號 H20183219,批次 18080631)0.6μg·kg-1·h-1持續靜脈輸注,直到手術結束停止輸注。根據Dixon 序貫法,若病兒發生蘇醒期躁動,則下一例病兒采用高一級劑量,若病兒未發生蘇醒期躁動,則下一例病兒采用低一級劑量,相鄰劑量相差
0.05μg。
1.4 觀察項目記錄所有病兒拔管時刻及其拔管30 min內心率、平均動脈壓(MAP)、東安大略省兒童醫院疼痛量表(children’s hospital eastern ontario pain scale,CHEOPS)評分及麻醉蘇醒期躁動評分量表(pediatric anesthesia emergence delirium scale,PAED)評分的變化,并比較發生躁動與未發生躁動病兒的心動過緩的發生率。學齡前期兒童心動過緩的定義為心率每分鐘低于80次。
CHEOPS 評分:哭鬧性質中不哭0 分,面部扭曲1 分,大聲哭鬧3 分;面部表情中放松0 分,面部扭曲1 分,痛苦面容2 分;語言表達中自如1 分,語無倫次2 分;軀干狀態中伸展1 分,屈曲2 分;手抓傷口中觸摸傷口1分,手抓傷口2分;下肢動作中伸展1分,屈曲2 分。最高為13 分,最低為4 分,若CHEOPS 大于6分,則為鎮痛不全。
PAED 是目前臨床最常用的小兒蘇醒期躁動的客觀評分方案。PAED 評分:(1)病兒與看護者有眼神接觸,(2)病兒的行為有目的性,(3)病兒對所處的環境保持警覺,(4)病兒多動,(5)病兒傷心且無法安慰。其中,1、2 和3 項評分標準如下:4=完全沒有;3=只有一點;2=不少;1=很多;0=非常多。第4項和第5 項評分標準如下:0=完全沒有;1=只有一點;2=不少;3=很多;4=非常多。所有項目分值之和即為PAED 評分。最高為20分,最低為0分,蘇醒期躁動在拔除氣管導管2 min 內進行評估,PAED≥12分定義為麻醉蘇醒期躁動。
1.5 統計學方法采用SPSS 17.0 進行統計分析。計量資料以±s表示,組間比較用t檢驗,計數資料采用例(%)表示,組間比較用χ2檢驗,P<0.05 為差異有統計學意義。根據Dixon 序貫法樣本量要求,至少包含6 個“無效-有效對”,而本研究包含了9 個“無效-有效對”。ED50 采用Dixon-Massey[9]公式計算,利用Probit 回歸預測ED95 及其95%置信區間(CI)。
2 結果
2.1 兩組一般資料比較在全身麻醉下行扁桃體和(或)腺樣體切除術的學齡前期病兒60 例均完成統計分析,其中27 例病兒發生了蘇醒期躁動,另外33 例病兒未發生躁動,兩組病兒的人口學特征、手術時間及拔管時間均差異無統計學意義,見表1。
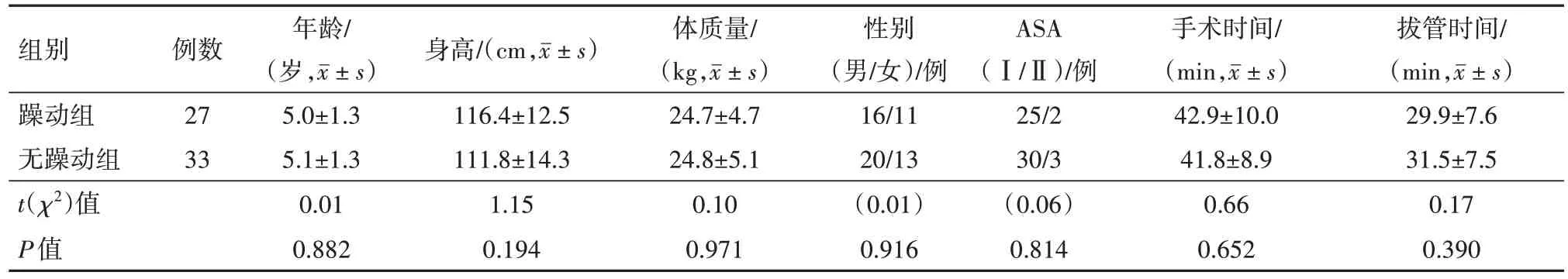
表1 在全身麻醉下行扁桃體和(或)腺樣體切除術的學齡前期病兒60例人口學特征、手術時間、拔管時間比較
2.2 右美托咪定預防學齡前期兒童蘇醒期躁動的ED50 根據Dixon-Massey 公式計算,右美托咪定預防學齡前期兒童蘇醒期躁動的ED50 為0.41μg·kg-1·h-1(95%CI:0.38~0.44),所有病兒右美托咪定的Dixon序貫劑量見表2。
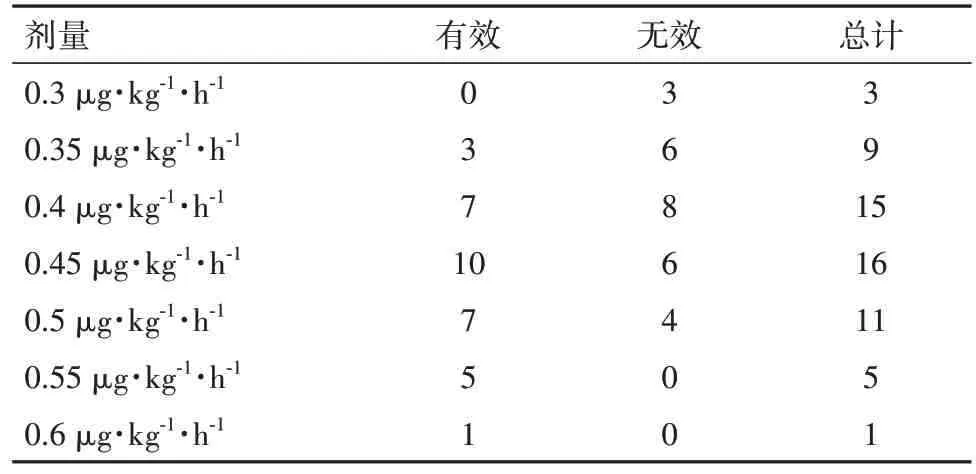
表2 右美托咪定的序貫劑量的有效及無效例數/例
2.3 右美托咪定預防學齡前期兒童蘇醒期躁動的ED95 利用Probit 回歸預測右美托咪定預防學齡前期兒童蘇醒期躁動的ED95 為0.57 μg·kg-1·h-1(95%CI:0.52~0.70),右美托咪定的劑量反應曲線見圖1。
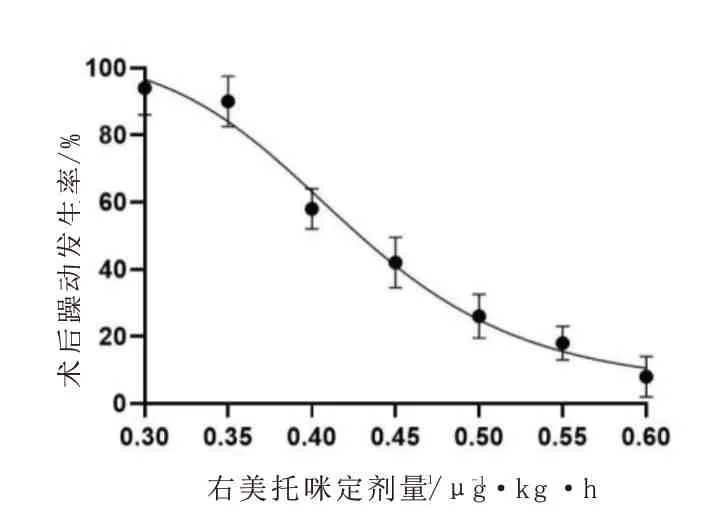
圖1 右美托咪定抑制學齡前期兒童蘇醒期躁動的劑量反應曲線
2.4 兩組各時間點的MAP、HR 及CHEOPS 評分、心動過緩發生率的比較兩組病兒在拔管0、5、10、15 min時間點上,躁動組的MAP 及HR 明顯升高,而躁動組的CHEOPS評分可延遲至拔管20 min時間點上。無術后躁動組有17例病兒發生心動過緩,而術后躁動組僅有6例發生心動過緩。見表3。
表3 兩組各時間點的MAP、HR及CHEOPS評分、心動過緩發生率的比較/±s
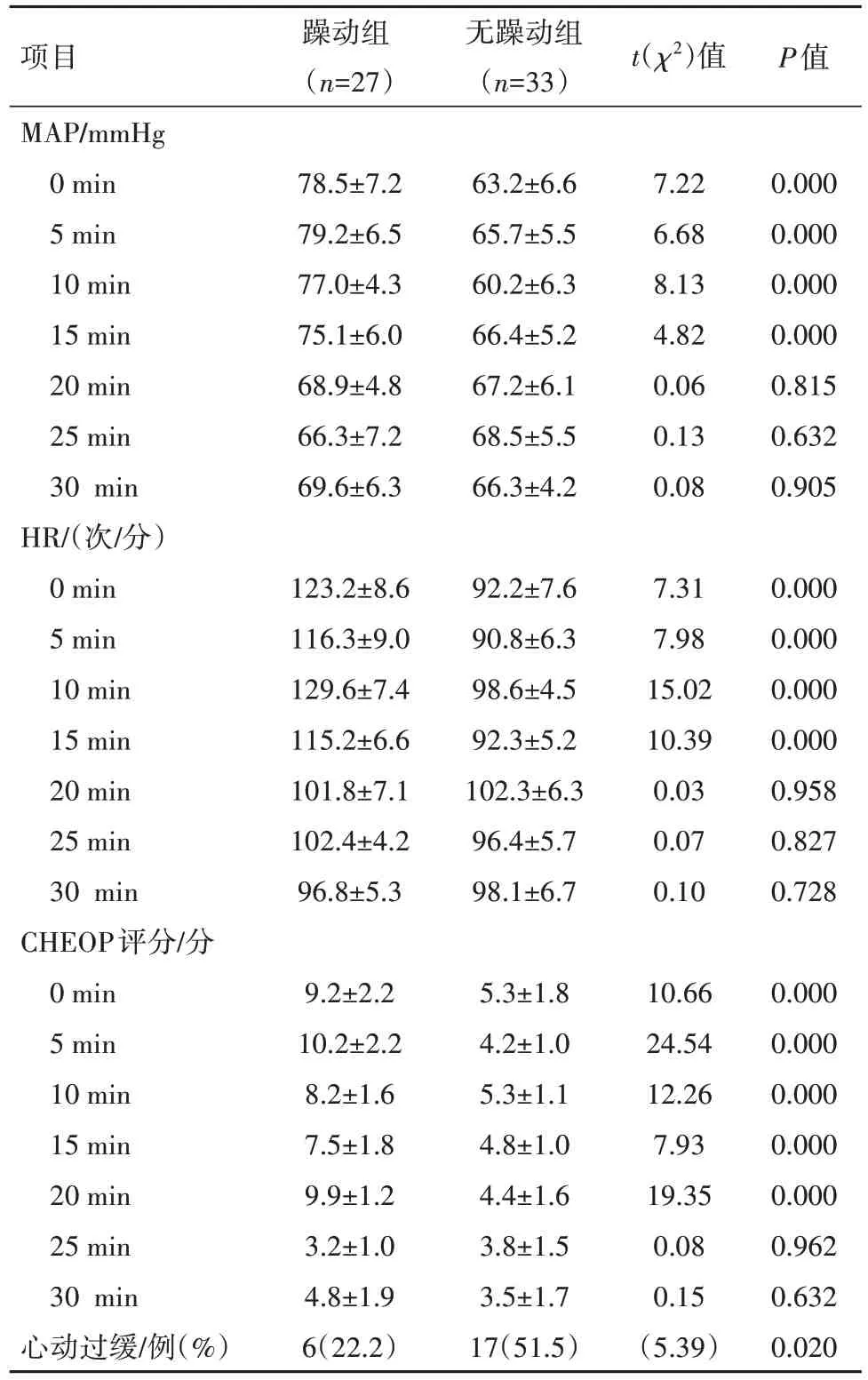
表3 兩組各時間點的MAP、HR及CHEOPS評分、心動過緩發生率的比較/±s
注:MAP 為平均動脈壓,HR 為心率,CHEOP 為東安大略省兒童醫院疼痛量表。
項目MAP/mmHg 0 min 5 min 10 min 15 min 20 min 25 min 30 min HR/(次/分)0 min 5 min 10 min 15 min 20 min 25 min 30 min CHEOP評分/分0 min 5 min 10 min 15 min 20 min 25 min 30 min心動過緩/例(%)躁動組(n=27)78.5±7.2 79.2±6.5 77.0±4.3 75.1±6.0 68.9±4.8 66.3±7.2 69.6±6.3 123.2±8.6 116.3±9.0 129.6±7.4 115.2±6.6 101.8±7.1 102.4±4.2 96.8±5.3 9.2±2.2 10.2±2.2 8.2±1.6 7.5±1.8 9.9±1.2 3.2±1.0 4.8±1.9 6(22.2)無躁動組(n=33)63.2±6.6 65.7±5.5 60.2±6.3 66.4±5.2 67.2±6.1 68.5±5.5 66.3±4.2 92.2±7.6 90.8±6.3 98.6±4.5 92.3±5.2 102.3±6.3 96.4±5.7 98.1±6.7 5.3±1.8 4.2±1.0 5.3±1.1 4.8±1.0 4.4±1.6 3.8±1.5 3.5±1.7 17(51.5)t(χ2)值7.22 6.68 8.13 4.82 0.06 0.13 0.08 7.31 7.98 15.02 10.39 0.03 0.07 0.10 10.66 24.54 12.26 7.93 19.35 0.08 0.15(5.39)P值0.000 0.000 0.000 0.000 0.815 0.632 0.905 0.000 0.000 0.000 0.000 0.958 0.827 0.728 0.000 0.000 0.000 0.000 0.000 0.962 0.632 0.020
3 討論
我們的研究結果顯示右美托咪定預防學齡前期兒童蘇醒期躁動的ED50 為0.41μg·kg-1·h-1,利用Probit 回歸預測其ED95 為0.57 μg·kg-1·h-1,所有病兒并未發生鎮靜時間延長、呼吸抑制及拔管時間延遲等并發癥,其中27 例病兒發生了蘇醒期躁動,另外33 例病兒未發生躁動,兩組病兒的人口學特征、手術時間及拔管時間均差異無統計學意義。
右美托咪定是高選擇性α2 腎上腺素受體激動劑,由于其半衰期短而被廣泛地用于預防小兒蘇醒期躁動。對于成人而言,右美托咪定無論是單次負荷量(0.25~1.0μg/kg)或是持續輸注(劑量為0.4μg·kg-1·h-1)都可有效預防蘇醒期躁動,其低血壓、拔管時間延遲及鎮靜時間延長等并發癥明顯增加[10-11]。所以,對于病兒預防蘇醒期躁動,合適的右美托咪定劑量非常重要。我們提供的ED50 和ED95 能有效預防蘇醒期躁動,而且并未出現類似成人的并發癥。
氣管插管和術后疼痛是誘發蘇醒期躁動的兩大主要因素[1],但對于行扁桃體或腺樣體切除術的病兒,窒息感是誘發躁動的主要原因[12]。術前右美托咪定滴鼻能有效抑制兒童拔管嗆咳,從而減少蘇醒期躁動[13]。Dixon 序貫法具有樣本量小且結果確切等優點,初始劑量和相鄰間隔劑量是影響其結果的重要因素。一項回顧性研究證實右美托咪定0.2~0.7μg·kg-1·h-1持續輸注,能明顯降低蘇醒期躁動發生率[14],考慮到我們的研究對象具有高蘇醒期躁動的發生率,所以我們選擇0.6μg·kg-1·h-1作為初始的輸注劑量。Kim 等[15]選擇0.1 μg 作為間隔劑量,術中采用地氟醚維持,我們預試驗也采用相同間隔劑量,而術中采用舒芬太尼和丙泊酚維持,發現術中病兒心率和血壓的變化較大且術后并發癥較多,這樣的間隔劑量不適合,所以我們采用0.05μg作為間隔劑量。
右美托咪定的劑量是影響平均動脈壓的關鍵因素。Abdel-ghaffar 等[8]采用口服右美托咪定1.0μg/kg與0.5μg/kg及對照組(生理鹽水)相比,1.0μg/kg 的劑量可使學齡前兒童的平均動脈壓降低25%。我們的研究發現,在未發生蘇醒期躁動組的病兒中,血壓與心率并未降低,相反,在躁動組的病兒中,由于CHEOP 評分明顯增加,從而導致血壓與心率明顯增加。所以,我們的ED50 不僅有效預防病兒蘇醒期躁動,而且可維持病兒蘇醒期的血壓和心率的穩定,降低CHEOP評分。
盡管有研究認為在短小手術中[手術時間(87±44)min],咪達唑侖預防蘇醒期躁動與右美托咪定有同樣的效果[16],但另一研究證實咪達唑侖的并發癥如深度鎮靜、低血壓及呼吸抑制等并發癥明顯增加[17]。所以,我們采用右美托咪定為學齡前期兒童預防蘇醒期躁動。
有大量的研究證實右美托咪定在有效預防蘇醒期躁動的同時會引起心動過緩。一項Meta 分析(12 個對照研究包含842 例病人)和另一個Meta 分析(10 個對照研究包含1 387 例病人)均認為右美托咪定可有效預防蘇醒期躁動,且并未降低圍術期心動過緩的發生率[18-19],另有單中心研究[20]和一項回顧性研究[21]均證實右美托咪定預防蘇醒期躁動的主要副作用是心動過緩。我們發現未發生蘇醒期躁動組中有17例病兒發生心動過緩,而躁動組僅有6 例發生心動過緩(51.5% 比22.2%,χ2=5.39,P=0.020)。右美托咪定可有效預防蘇醒期躁動但似乎總是伴隨心動過緩的發生,所以,圍術期要加強監測以防止病兒發生心動過緩。
我們的研究的第一個不足之處在于利用Probit回歸預測ED95,根據Dixon 序貫法,只有較少的樣本量出現在95%的有效量上,所以其預測的數值會有偏差。盡管如此,但Probit 回歸仍是預測ED95 最有效的方法,因此仍有許多研究者采用Probit 回歸預測ED95 或EC95[22-23]。第二個不足之處在于統計心動過緩的發生率并沒有設對照組,只是在躁動組和無躁動組之間進行比較,因為樣本量較小,統計結果也會有偏差。
總之,學齡前期兒童行扁桃體和(或)腺樣體切除術時,右美托咪定可有效預防其蘇醒期躁動,且鎮靜殘留、拔管延遲及呼吸抑制等并發癥少,但要警惕圍術期心動過緩的發生。

