多層螺旋CT在胃淋巴瘤及胃神經(jīng)內(nèi)分泌腫瘤中的鑒別診斷價值
吳勝男,霍魯月,莊帥帥,孫為豪
胃神經(jīng)內(nèi)分泌腫瘤(gastric neuroendocrine tumor,G-NET)和原發(fā)性胃淋巴瘤(primary gastric lymphoma,PGL)是除胃癌外胃部常見腫瘤,PGL 發(fā)病率約占原發(fā)性胃腫瘤的5%[1]。在我國,G-NET約占胃腸胰神經(jīng)內(nèi)分泌腫瘤的20.7%~27%[2]。G-NET起源于腸嗜鉻細胞,而PGL原發(fā)于胃黏膜固有層和黏膜下層的淋巴組織,G-NET 和PGL 的組織起源、病理改變、治療方式等均不相同;由于活檢鉗取材太少,組織易受擠壓變形,且兩者臨床表現(xiàn)相似,GNET 特別是G3 期易被誤診為PGL[3],這使得CT 在術(shù)前檢查中顯得尤為重要。術(shù)前明確診斷有助于臨床治療方式的選擇;內(nèi)鏡下切除是G-NET 的主要治療方法,化療是PGL的主要治療方法。多層螺旋CT(Multi-slice spiral computed tomography,MSCT)在胃部腫瘤早期診斷及分期中占據(jù)著重要地位。本文通過對G-NET 和PGL 的CT 表現(xiàn)進行對比分析,以提高對兩者的鑒別診斷水平。
1 資料與方法
1.1 研究對象 收集2019 年12 月-2021 年12 月江蘇省人民醫(yī)院經(jīng)病理證實的23 例G-NET 和38 例PGL患者的臨床資料。納入標準:①符合G-NET及PGL 診斷標準的初診病例,未經(jīng)抗腫瘤治療;②術(shù)前均行CT 檢查,均有手術(shù)和活檢病理結(jié)果。排除標準:①合并其它腫瘤;②資料不完整。G-NET 患者中G1 期20 例,G2 期2 例,G3 期1 例;男9 例,女14例,年齡33~73(53.13±8.69)歲。臨床表現(xiàn):腹痛1例,上腹脹3例,上腹不適如燒灼感或饑餓感等占9例,無癥狀以體檢發(fā)現(xiàn)者7例,其他癥狀如反酸噯氣惡心等3 例。PGL 患者中,黏膜相關淋巴組織淋巴瘤(mucosa associated lymphoid tissue lymphoma,MALT) 6 例,彌漫性大B 細胞淋巴瘤(diffused large B cell lymphoma,DLBCL)29 例,濾泡性淋巴瘤(follicular lymphoma,F(xiàn)L)3 例。男22 例,女16 例,年齡34~89(59.87±12.16)歲。臨床表現(xiàn):腹痛21 例,腹脹2 例,嘔血黑便6 例,無癥狀以體檢發(fā)現(xiàn)者2 例,其他癥狀,如反酸、噯氣、納差等7例。
1.2 儀器與方法 囑患者禁食4~6 h,檢查前口服約1 000 mL溫開水充盈胃腔。采用荷蘭飛利浦128排256層螺旋CT掃描儀掃描。掃描儀參數(shù)設定為:層厚5 mm,螺距0.925,管電壓120 kV,管電流200 mAs,旋轉(zhuǎn)時間0.4 s。掃描范圍為膈下至盆腔,對比劑為碘克沙醇,劑量為1.5 mL/kg,流速2.5~3.0 mL/s,于對比劑注射25 s、60 s 分別行動、靜脈期掃描。由我院兩位20 年以上工作經(jīng)驗的放射副主任醫(yī)師分析圖像,主要觀察:病變部位、數(shù)目、形態(tài)大小、CT強化程度(測量腫瘤實質(zhì)部分<20 HU 輕度強化;20-40 HU中度強化;超過40 HU為明顯強化)、CT強化方式、黏膜及漿膜完整性,胃周淋巴結(jié)及其他器官侵犯情況。淋巴瘤采用CT分類方法分為3種:①局限性增厚:胃壁局限性增厚,局部形成腫塊,范圍小于胃周徑的25%;②節(jié)段性增厚:胃壁不均勻增厚且范圍在胃周的25%-50%;③彌漫性增厚:胃壁不均勻增厚范圍在胃周徑的50%以上。對產(chǎn)生分歧的結(jié)果經(jīng)共同協(xié)商得到最終結(jié)果。
1.3 統(tǒng)計學處理 采用SPSS 23.0 軟件。計量資料采用均數(shù)±標準差()表示,兩組間比較采用t檢驗。計數(shù)資料以[n(%)]表示,兩組間比較采用χ2檢驗。采用logistic 回歸分析篩選PGL 和G-NET 的獨立鑒別因子。P<0.05 為差異有統(tǒng)計學意義。
2 結(jié)果
2.1 一般資料
2.1.1 病變部位及數(shù)目 PGL 病變彌漫,累積多部位,賁門胃底部6 例,胃體胃角處17 例,胃竇處15例;G-NET 病變呈多發(fā),胃體胃角處16例,胃底處4例,胃竇處3例。
2.1.2 病變大小、形態(tài)及胃壁增厚程度 G-NET 病變大小為(0.70±0.61) cm,PGL 病變大小為(3.27±1.62)cm。23 例G-NET 患者中14 例均為胃壁隆起性病變,僅3例呈不規(guī)則潰瘍病灶,6例呈不規(guī)則形態(tài);病變與鄰近胃壁界限清,無明顯胃壁增厚。38例PGL 患者中16 例呈潰瘍病灶,8 例呈不規(guī)則形伴周圍城墻樣改變,14 例呈半球形隆起;38 例均為胃壁不同程度的彌漫性匍匐樣增厚,其中2 例呈局限性增厚,6 例呈節(jié)段性增厚,30 例呈彌漫性增厚,與鄰近胃壁界限不清或相延續(xù)。
2.1.3 胃黏膜層及漿膜層完整性 G-NET 病變處胃黏膜層完整19 例,黏膜中斷、潰瘍形成4 例;22 例病變處漿膜層光滑清晰,1 例漿膜層模糊。PGL 病變處胃黏膜層完整連續(xù)22例,黏膜破壞16例;病變處漿膜層模糊3例,漿膜層光滑清晰35例。
2.1.4 CT強化特征 23例G-NET患者中CT增強檢查結(jié)果示輕度強化10 例;中度強化9 例,明顯強化4 例,均勻強化6 例,不均勻強化17 例。38 例PGL患者中輕度強化20 例;中度強化11 例,明顯強化7例,均勻強化30例,不均勻強化8例。
2.1.5 典型患者CT圖像分析 圖1為3位典型患者CT 圖像增強掃描動、靜脈期表現(xiàn)。患者女性,53歲,G-NET,可見胃體大彎側(cè)軟組織突起,增強掃描動、靜脈期表現(xiàn),可見腫瘤邊緣輕度強化,邊界較清晰(圖1A,B)。患者女性,54 歲,PGL,胃竇部胃壁明顯增厚,見軟組織腫塊影,增強可見輕中度均勻強化,內(nèi)部低密度壞死區(qū),周圍有小淋巴結(jié)(圖1C,D)。患者男性,34 歲,PGL,胃體部胃壁彌漫性增厚,增強可見輕度均勻延遲強化(圖1E,F)。
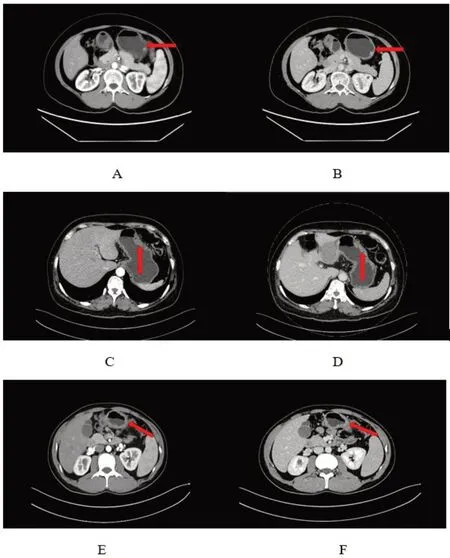
圖1 G-NET和PGL患者的CT圖像
2.1.6 胃周淋巴結(jié)及其他器官侵犯 23例G-NET 患者均未見胃周淋巴結(jié)腫大,PGL 患者中6例見胃周淋巴結(jié)腫大,本組僅G-NET患者中有1例發(fā)現(xiàn)肝轉(zhuǎn)移。
2.2 單因素分析 單因素分析結(jié)果顯示,兩組患者在年齡、腫瘤大小、數(shù)目、強化方式上有統(tǒng)計學意義(P<0.05)。見表1。

表1 兩組患者一般資料比較
2.3 多因素分析 對年齡、腫瘤大小、數(shù)目、強化方式這4 項在單因素分析中有統(tǒng)計學意義的指標進行多因素logistic 回歸分析,結(jié)果顯示腫瘤大小(OR=4.757,P=0.005)、數(shù)目(OR=0.087,P=0.045)是鑒別G-NET和PGL的獨立因素。見表2。

表2 G-NET 和PGL CT特征的多因素分析
3 討論
G-NET與PGL的組織起源、病理改變及治療方式完全不同。據(jù)報道,G-NET約占所有胃腸道腫瘤的1.2~1.5%,隨著目前內(nèi)鏡技術(shù)的發(fā)展,檢出率正逐年上升[4]。G-NET 起源于腸嗜鉻細胞,具有分泌生物活性多肽類激素和神經(jīng)介質(zhì)的功能[5],參照2010 年世界衛(wèi)生組織神經(jīng)內(nèi)分泌腫瘤分級標準[6],將G-NET 根據(jù)核分裂象數(shù)和Ki-67 陽性指數(shù)分為G1、G2、G3級。①G1:核分裂象數(shù)≤1,Ki-67陽性指數(shù)≤2;②G2:核分裂象數(shù)2~20,Ki-67 陽性指數(shù)3~20;③G3:核分裂象數(shù)>20,Ki-67 陽性指數(shù)>20。早期以外科完整切除為主、輔助以放化療,預后較好[7]。本研究中G-NET 女性患者數(shù)量較多,有報道發(fā)現(xiàn)G-NET 有明顯的男性優(yōu)勢[5],這可能與患者數(shù)量偏少有關。PGL 是指原發(fā)于淋巴結(jié)外的胃黏膜和黏膜下層的淋巴組織的惡性腫瘤,是最常見的原發(fā)性結(jié)外非霍奇金淋巴瘤,惡性程度較高[8]。本研究顯示,PGL 患者多為中老年人,年齡(59.87±12.16)歲,與文獻報道[9,10]基本一致,一項韓國的研究發(fā)現(xiàn)[11],在中年女性中,PGL 占胃惡性腫瘤的30%。本研究中均為B 細胞非霍奇金淋巴瘤,包括MALT、DLBCL 等,常累及多部位,臨床癥狀多樣且無特異性,MALT 首選抗幽門螺桿菌(Helicobacter pylori,Hp)治療,對于抗Hp 治療無效者可以選擇放化療[12],DLBCL 則首選CHOP 或R-CHOP (利妥昔單抗、環(huán)磷酰胺、阿霉素、長春新堿和強的松)方案化療。PGL傾向于保留胃的非手術(shù)治療,僅當出現(xiàn)出血穿孔等并發(fā)癥或胃保留性治療失敗而病變又比較局限時才選擇手術(shù)療法[13]。
臨床治療中,對于基礎疾病較多、長期服用抗血小板等藥物、不能耐受內(nèi)鏡活檢的患者,MSCT成像速度快、分辨率高,患者痛苦小。雖不能完全代替病理診斷,但是它能清晰地顯示出病灶的大小,并且可以觀察胃粘膜的侵犯程度及范圍、是否有淋巴結(jié)及肝臟轉(zhuǎn)移,從而評估病變的侵襲性,已經(jīng)成為胃部腫瘤的常規(guī)檢查方法之一,但CT 對于<1 cm 病灶易漏診[14],檢查前充分充盈胃腸道,肌注山莨菪堿減緩胃腸道蠕動,可大大提高小于1 cm 胃腸道病變檢出率[15]。CT對G-NET及PGL 的診斷及鑒別診斷具有獨特的優(yōu)越性,且可以指導胃鏡深部活檢從而做出正確診斷。G-NET 的CT 影像特征主要表現(xiàn)為:病變部位主要位于胃體胃角,數(shù)目多發(fā)、散發(fā),未見明顯漿膜受累,腫瘤形態(tài)以圓形或半圓形隆起最多見。本例22例G1與G2期腫瘤大多數(shù)表現(xiàn)為不均勻強化,增強掃描動脈期明顯強化,靜脈期造影劑緩慢消退,基本與動靜脈強化時間一致,1 例G3 期CT 表現(xiàn)為潰瘍形,浸潤至漿膜下層,且伴肝轉(zhuǎn)移,CT 呈輕-中度漸進性強化,這與文獻報道一致[15]。增強掃描不均勻可能與腫瘤同時富含纖維成分或部分脈管形成癌栓有關。本組級別低的患者,G1 級病灶長徑≤20 mm,均未發(fā)生轉(zhuǎn)移,考慮G1 級病灶不易發(fā)生遠處轉(zhuǎn)移,而G3 級病灶長徑≥20 mm,發(fā)生肝轉(zhuǎn)移,這與之前學者提出的>20 mm 腫瘤,轉(zhuǎn)移可能性大(>50%)的觀點相符合[16]。
PGL 沿黏膜和黏膜下層浸潤,沿器官長軸生長,故胃壁增厚明顯、范圍廣,CT 表現(xiàn)為胃壁彌漫性增厚。鏡下潰瘍形較多,潰瘍較大,形態(tài)不規(guī)則、呈多形性,表面覆厚苔或穢苔,病變部位主要包括胃竇胃體,幽門受累較為少見,PGL 與Hp 感染有關,而Hp 胃內(nèi)定植部位正是胃體和胃竇,Hp 感染后引起胃黏膜內(nèi)淋巴細胞聚集,促進PGL 的發(fā)生。部分文獻報道抗Hp 治療可以使胃DLBCL 的完全緩解率達到80%[17]。PGL 大多數(shù)密度較為均勻,未見壞死、鈣化,增強后無明顯強化,類似于肌肉強化程度。研究指出,PGL 在黏膜處累及較晚,在增強以后,病變表面的胃黏膜表現(xiàn)為細線樣強化,但病變不具有明顯強化,此征象被視為淋巴瘤的一個特征性表現(xiàn)[18]。本組38 例PGL 中只有3 例表現(xiàn)為漿膜層模糊,此與文獻報道相符[19]。可能與PGL 沿器官長軸生長,侵犯漿膜層較晚有關。
本研究不足之處:①本研究樣本量小;因為病變較少見,病例的代表性有限,后期需擴大樣本量完善研究;②本研究中只采用了常用的CT 征象指標進行研究,可能會影響診斷效能,需進一步研究。
綜上所述,MSCT 增強掃描可對G-NET 和PGL診斷及鑒別診斷提供可靠的參考價值,并可在一定程度上反映兩者的病理特點。G-NET 與PGL 的CT表現(xiàn)各有特點,G-NET 病變多發(fā)且多位于胃體,CT呈輕中度不均勻強化,PGL 病變多呈單發(fā),伴有彌漫性胃壁增厚、CT 呈輕度均勻強化。MSCT 可清晰地顯示胃壁病變的厚度、浸潤范圍和類型并顯現(xiàn)病灶與周圍組織的關系,對鑒別兩者有重要的價值。

