術中神經電生理監測在神經外科手術中的應用*
張 玲,張春陽
(內蒙古科技大學包頭醫學院第一附屬醫院神經外科,內蒙古 包頭 014010)
上個世紀70年代,神經電生理監測在神經外科開顱手術中逐漸獲得應用,且發展十分迅速,但此種手術方式在我國起步較晚,且受到醫療水平限制,各大醫院對該技術的應用和取得的療效均存在差異[1]。神經電生理監測指利用膜片鉗、電壓鉗、微電極等電生理儀器,對患者細胞的離子通道的活動、動作電位的傳導速度、膜電位改變等進行測定或記錄,包括神經纖維電活動、腦電活動、心電活動等自發性電活動及誘發電位的離子通道關閉和開放等電活動[2]。因神經外科手術涉及的病種繁多,且累及人的神經中樞,病情復雜,所以術中加強神經電生理監測尤為重要[3]。本文探討在神經外科術中應用神經電生理監測與術后并發癥、NIHSS評分和生存質量的關系,從而為臨床應用提供參考。
1 對象與方法
1.1對象 以436例神經外科手術患者為對象,時間以2016年1月到2021年3月為起止,包括腦血管病198例、額顳頂葉腫瘤88例、椎管占位35例、腦干占位的腫瘤16例、面肌痙攣微血管減壓60例、橋小腦角區腫瘤39例。將436例患者經隨機法分為研究組和參照組,研究組231例患者,126例男性、105例女性;年齡25~60歲,平均年齡(37.2±4.1)歲;手術類型:脊髓手術15例、顱底手術46例、腦血管手術118例、大腦功能區手術31例、面肌痙攣微血管減壓術21例。參照組205例,男性114例、女性91例;年齡25~61歲,平均年齡(36.9±4.3)歲;手術類型:脊髓手術20例、顱底手術50例、腦血管手術80例、大腦功能區手術16例、面肌痙攣微血管減壓術39例。經統計軟件處理結果顯示,兩組資料差異無統計學意義(P>0.05)。
入選及排除條件[4-5]:均存在神經外科手術適應癥;均滿足B超、MRI、CT等確診條件;NIHSS評分3~15分;均為首次手術;心腎功能均正常;均自愿參與。排除凝血功能障礙者、存在手術禁忌癥者、心肝腎等嚴重障礙者、精神疾病者。本試驗滿足倫理要求和標準。
1.2方法 采取常規神經外科開顱手術治療參照組,即根據不同疾病指導患者采取合理體位,麻醉方式為靜脈全麻,所有患者均實施常規神經外科開顱手術,均按照手術指南標準完成相關操作。研究組基于前組方案上在術中加強神經電生理監測,即在手術中,應用軀體感覺誘發電位(SEP)聯合運動誘發電位(MEP)進行神經電生理監測,儀器型號為CADWELL (美國凱威)16通道,依照國際10/20系統進行電極放置。SEP監測方法:先將參考電極置于患者的額部 (FZ) ,在其頭頂、左右側中央后回 (C3、C4)位置放置記錄電極,在其上肢的正中神經分布區和下肢的脛后神經分布區放置刺激電極,將刺激強度設置在8~20 mA,刺激頻率設置為4.1 Hz;待患者麻醉起效后實施持續的動態監測。MEP監測方法:參考電極與SEP監測一樣置于其額部 (FZ),記錄電極置于足底的踇展肌部位和手掌拇短展肌,刺激電極置于患者的左側、右側中央前回 (C1,C2);刺激強度設置為100~220 V,待其進入麻醉狀態40 min后,且其硬腦膜被剪開后,將該時點的波形作為基線對其進行動態監測,術中醫務人員需時刻對神經電生理指標進行觀察,若有異常及時采取措施讓其指標恢復正常。異常標準參照MEP預警標準和SEP預警標準,前者若其波幅降低且與基線相比相差50 %則為異常;后者若其上肢電位N20、下肢電位P37和N45的波幅均降低且與基線相比相差50 %則為異常。在不同疾病手術中采用的神經電生理監測方法也不同。在脊髓手術中監測軀體感覺誘發電位、運動誘發電位;顱底手術中監測腦干聽覺誘發電位、軀體感覺誘發電位、運動誘發等電位、顱內神經肌電圖;腦血管手術中監測軀體感覺誘發電位、運動誘發電位、腦電圖等;大腦功能區手術中監測皮層及皮層下刺激電位、軀體感覺誘發電位、運動誘發電位、腦電圖等。注意對各種監測信號變化進行密切關注,若患者軀體感覺誘發電位出現波幅和潛伏期的改變,則可為缺血損傷如醫源性腦梗死的早期預警;若運動誘發電位出現改變,則提示運動神經通路是否完整,預測術后功能狀態,注意及時采取對癥措施處理不同改變。所有患者術后均給予相同護理。
1.3評價指標 比較兩組術后并發癥發生率、各時段NIHSS評分(用于評估神經功能,工具為神經功能缺損量表[6-7],評估項目包括忽視、構音障礙、語言、感覺、肢體共濟失調、下肢運動、上肢運動、面癱、視野、凝視、意識水平,分值0-42分,分值越低越好。)變化及生存質量(工具采用SF-36量表,評估項目為4個功能因子,即社會、軀體、情緒、生理等功能,滿分為100分)。
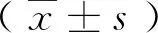
2 結果
2.1對比兩組術后并發癥率 表1中所示,兩組對比肺部感染、腦積水、頭皮下積液等單項發生率上并無統計學差異(P>0.05);兩組對比術后并發癥率的統計結果表明研究組更優(P<0.05)。

表1 對比兩組術后并發癥率[n( %)]
2.2對比兩組術后NIHSS評分 表2中所示,兩組對比術后及2周、4周、6周時NIHSS評分的統計結果表明研究組更優(P<0.05)。
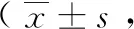
表2 對比兩組術后NIHSS評分分)
2.3對比兩組生存質量 表3中所示,兩組對比生存質量各評分的統計結果表明研究組更優(P<0.05)。

表3 對比兩組生存質量分)
3 討論
作為一種風險極大的臨床治療方式,神經外科手術可損傷機體神經功能,造成一些并發癥,如癱瘓、偏癱等。由于近幾年醫療水平的提升和現代技術的提高,神經外科開顱手術獲得了極大的發展,且越發成熟,極大的提升了手術的療效。但因手術中視野較小,會出現分離、牽拉無法在直視下完成,可能進一步損害其神經系統功能,所以神經電生理監測逐步應用于手術中[8-9]。神經外科手術因操作極為精細,且操作水平要求較高,因而對手術中所使用的器械也存在較高的要求[10]。神經電生理監測可對患者神經電位改變予以及時監測,可將手術信息實時提供給操作者,且可幫助其合理判斷患者情況,從而指導手術進程,以保障手術療效,降低手術風險[11]。本文結果顯示,兩組對比術后并發癥率的統計結果表明研究組更優(P<0.05)。兩組對比術后2周、4周、6周時NIHSS評分的統計結果表明研究組更優(P<0.05)。兩組對比生存質量各評分的統計結果表明研究組更優,統計差異滿足要求(P<0.05)。本文結果與覃家敏等[12]的研究報道較為一致,可見,在神經外科術中的應用神經電生理發揮著極大的優勢和作用。
綜上,在神經外科術中的應用神經電生理的作用顯著,即可減少神經功能損傷,保護正常神經組織,且可有效控制并發癥,提升其生存質量,且應用安全可靠,值得進一步推廣。

