卵巢正常反應人群行拮抗劑方案取消移植的原因分析及對策研究
王錦華 劉蕓 黃吳鍵 毛麗華 陳國勇 王彩霞 徐紅妹 何凌云
體外受精/卵胞質內單精子顯微注射(in vitro fertilization/intracytoplasmic sperm injection,IVF/ICSI)控制性超促排卵(controlled ovarian hyperstimulation,COH)過程中的GnRH拮抗劑(gonadotropin-releasing hormone antagonist,GnRH-antagonist)方案與GnRH激動劑(gonadotropin-releasing hormone agonist, GnRH-agonist)方案相比,在控制早發黃體生成激素(luteal hormone,LH)峰出現的同時,又能避免卵泡期LH水平過低,或降調節后雌激素水平過低導致圍絕經期癥狀、有效降低卵巢過度刺激綜合征(ovarian hyperstimulation syndrome,OHSS)發生率和治療周期更短的優點[1-2],本中心自2014年開始采用拮抗劑方案,從黃體支持[3]、雌激素預處理[4]等方面對該方案不斷優化,但拮抗劑方案新鮮周期胚胎移植(fresh embryo transferred, ET)率在卵巢正常反應人群中始終較低,本文就此分析其原因并探討對策。
資料與方法
一、對象與分組
回顧性分析2015年7月1日—2017年6月30日期間本中心采用拮抗劑靈活方案和激動劑方案超促排卵并取卵的卵巢正常反應患者的臨床資料。
兩組患者的納入標準:年齡<38歲、基礎促卵泡素(follicle-stimulating hormone, FSH)≤12 IU/L、5<基礎竇卵泡數<15個、3<獲卵數<15個,體重指數(body mass index,BMI)為17~25 kg/m2。
排除標準:(1)擬行胚胎植入前遺傳學診斷或篩查患者;(2)助孕周期數≥3個;(3)合并宮腔粘連、宮腔占位或先天性子宮畸形者;(4)配偶重度畸形精子癥;(5)隨訪至2020年6月30日尚未活產,且還有冷凍胚胎者,或雖已獲臨床妊娠但尚未活產者;(6)失訪者。
二、方法
1. GnRH拮抗劑方案:采用拮抗劑靈活方案,患者自超促排卵的前次月經黃體中期開始口服天然雌激素17β-雌二醇(商品名:芬嗎通,紅色片;荷蘭雅培制藥,2 毫克/片) 2 mg,bid預處理,至月經來潮第2日,根據卵巢儲備功能及BMI確定促性腺激素(gonadotropin,Gn) 啟動劑量,Gn包括基因重組卵泡刺激素(商品名:果納芬,默克雪蘭諾,瑞士;或商品名:普利康,默沙東,美國)或尿源性FSH(商品名:麗申寶,珠海麗珠制藥),劑量為112.5~300 IU/d,根據卵泡的反應性調整Gn用量,Gn第4~6天開始間隔1~3日復查性激素、卵泡生長情況。當最大卵泡直徑≥10 mm、血清雌二醇(E2)>500 pg/mL,且血清LH較Gn啟動日有上升趨勢時,開始皮下注射拮抗劑(注射用西曲瑞克,默克雪蘭諾,瑞士;或注射用醋酸加尼瑞克,默沙東,美國;0.25 毫克/支)0.125~0.25 mg/d,根據卵泡生長及激素水平調整Gn及拮抗劑使用劑量,當至少3個優勢卵泡直徑達17 mm時,當日20:30左右注射hCG(商品名:豐澤;安微豐原藥業)6 000~10 000 IU扳機,存在OHSS風險的患者,使用hCG 2 000 IU與短效GnRH-a(醋酸曲普瑞林,0.1 毫克/支,博福益普生生物制藥,法國) 0.1~0.2 mg “雙扳機”。36~38 h后陰道超聲引導下經陰道穿刺取卵。
2. GnRH激動劑方案:于COH周期的月經第2天,或前次月經排卵前或黃體中期,進行垂體降調節,使用長效GnRH-a(醋酸曲普瑞林,博福益普生制藥公司,法國,3.75 毫克/支) 1.125~3.75 mg肌肉注射,或短效GnRH-a (醋酸曲普瑞林,博福益普生制藥公司,法國,0.1 毫克/支) 0.05 mg每日皮下注射,14~28 d后檢測性激素、竇卵泡直徑,達到降調節標準后根據卵巢儲備功能及BMI確定Gn啟動劑量,使用Gn第5~6天開始間隔1~3日復查性激素、卵泡生長情況,根據卵泡生長情況及激素變化調整Gn用量;hCG 6 000~10 000 IU扳機,扳機標準同拮抗劑方案。
3取卵后處理:獲卵后根據患者情況行常規IVF或ICSI,授精后16~18 h觀察受精情況,參照胚胎評分標準將受精正常、第3日細胞數為7~9的Ⅰ、Ⅱ級卵裂期胚胎[5]及第5/6日4BC或4CB以上囊胚[6]評為優質胚胎;體外培養72 h移植或玻璃化冷凍1~2枚卵裂期胚胎,剩余胚胎均繼續培養,如有優質囊胚形成行玻璃化冷凍。本研究中無新鮮囊胚移植病例。新鮮周期取消移植標準為(1)存在以下OHSS風險,扳機日雌二醇>5 000 pg/mL或穿刺卵泡數>20個、或獲卵數>15個;(2)子宮因素(擬移植日存在宮腔積液或內膜厚度<6 mm等);(3)晚卵泡期孕酮升高,扳機日孕酮(progesterone,P)≥1.5 ng/mL;(4) 無可移植胚胎(包括未獲卵、未正常受精、劣質胚胎、胚胎退化等);(5) 其他因素(包括擬移植日發熱、腹痛、陰道炎、移植日男方未到場、證件不符等突發情況)。移植后按常規行黃體支持治療。
4.凍胚胎移植方案:全胚冷凍患者,擇日行凍融胚胎移植。月經周期規則患者選用自然周期,有排卵障礙患者采取激素替代周期,移植后按常規黃體支持。
5.觀察指標:臨床妊娠率(臨床妊娠率=臨床妊娠周期數/總移植周期數×100%)、流產率(流產率=流產周期數/臨床妊娠周期數×100%)、每取卵周期累積活產率(累積活產率=活產周期數/取卵周期數×100%)[7]。活產主要通過電話隨訪登記。重度OHSS標準參照2016 年美國生殖醫學協會《中重度卵巢過度刺激綜合征的預防和治療的臨床指南》[8]。
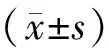
結 果
一、一般情況比較
納入拮抗劑方案357例,激動劑方案379例,兩方案患者的年齡、BMI、不孕年限、基礎竇卵泡數、基礎促卵泡素、基礎促黃體生成素、受精方式、新鮮周期移植胚胎數等差異均無統計學意義,見表1。
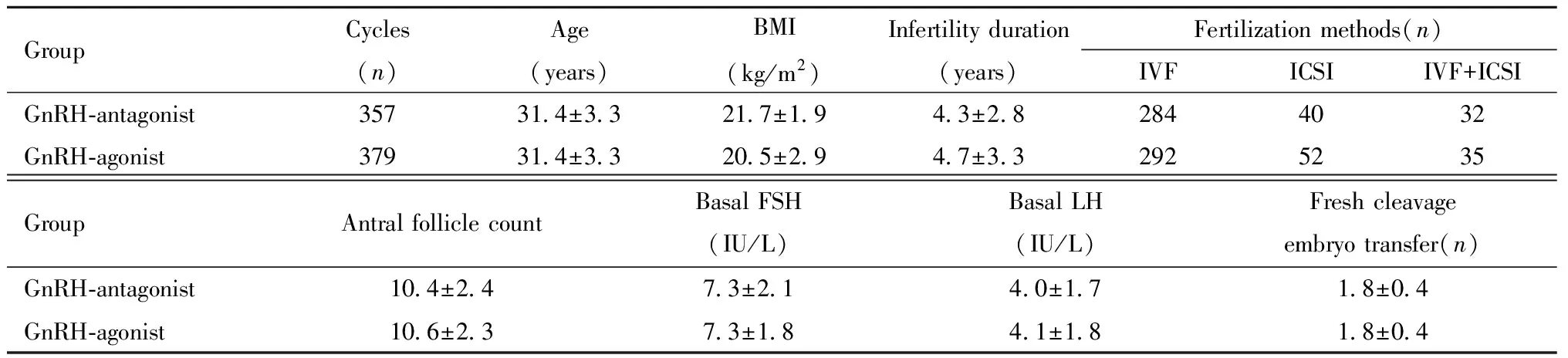
表1 拮抗劑方案與激動劑方案一般情況比較Table 1 Comparison of bascic characteristics between GnRH-antagonist and GnRH-agonist protocol
二、兩方案取卵周期臨床及實驗室情況比較
拮抗劑組COH周期的Gn總天數較長、扳機日子宮內膜較薄,差異有統計學意義。兩方案患者Gn總量、MII卵數、優胚數、優質囊胚數、每取卵周期累積活產率比較,差異無統計學意義。拮抗劑方案新鮮周期移植228例,激動劑方案新鮮周期移植308例,兩方案新鮮周期移植的臨床妊娠率、流產率、宮外孕率、重度OHSS發生數差異均無統計學意義,見表2。

表2 拮抗劑方案與激動劑方案臨床及實驗室情況比較Table 2 Comparison of clinical and laboratory data between GnRH-antagonist and GnRH-agonist protocol
三、兩方案新鮮周期取消移植率及取消移植原因比較
拮抗劑方案新鮮周期移植取消率明顯高于激動劑方案,差異有統計學意義。取消原因:(1)因晚卵泡期孕酮升高拮抗劑方案82例,是拮抗劑方案新鮮周期移植(ET)取消率高的最主要原因,占該方案取卵人數的22.9% ;激動劑方案18例,占該方案取卵人數的4.7%,差異有統計學意義。(2)為預防OHSS發生和無可移植胚胎拮抗劑方案均為13例,占該方案取卵人數的3.6%(13/357);激動劑方案分別為預防OHSS 3.9%(15/379)、無可移植胚胎3.6%(20/379);拮抗劑方案低于激動劑方案,兩方案比較差異有統計學意義。(3)因子宮因素(宮腔積液、內膜薄等),及其他原因(發熱、陰道炎、腹痛、男方未到場、證件不符等)拮抗劑方案與激動劑方案比較差異均無統計學意義。見表3。

表3 拮抗劑方案與激動劑方案新鮮周期移植取消率及原因比較Table 3 Comparison of cancellation rate and reason about embryos transfer
四、拮抗劑方案新鮮移植周期與因晚卵泡期孕酮升高取消移植周期比較
1.一般情況:晚卵泡期孕酮升高取消移植82例,與新鮮移植周期228例比較,年齡、BMI、基礎竇卵泡數、基礎促卵泡素、基礎促黃體生成素等差異均無統計學意義,具可比性。見表4。
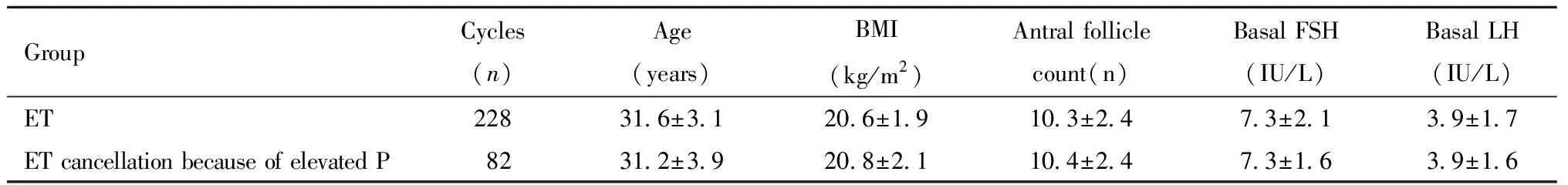
表4 拮抗劑方案新鮮移植與晚卵泡期孕酮升高取消移植亞組一般情況比較Table 4 Comparison of bascic characteristics between the ET sub-group and the ET cancellation because of elevated progesterone sub-group in late follicular phase during the fresh cycles of antagonist protocol
2.Gn使用情況:同樣經COH周期前雌二醇預處理,新鮮周期移植組較晚卵泡期孕酮升高組Gn啟動日血清雌二醇更高、血清促黃體生成素較低,差異有統計學意義;兩組Gn啟動日促卵泡素、Gn總量、Gn總天數差異均無統計學意義,見表5。
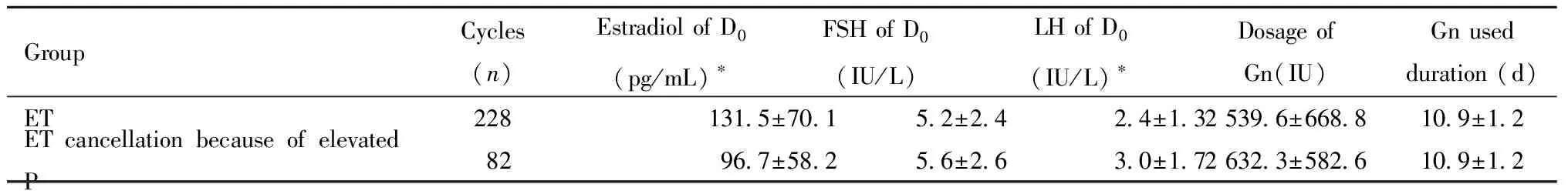
表5 拮抗劑方案新鮮移植與晚卵泡期孕酮升高取消移植亞組Gn使用情況比較Table 5 Comparison of data of Gn between the ET sub-group and the ET cancellation because of elevated progesterone sub-group in late follicular phase during the fresh cycles of antagonist protocol
3.拮抗劑使用情況:晚卵泡期孕酮升高取消移植組更早添加拮抗劑,添加拮抗劑日卵泡數更多、拮抗劑總劑量、總天數更高,拮抗劑添加日孕酮更高,差異有統計學意義。而拮抗劑添加日血清雌二醇兩組差異無統計學意義。見表6。
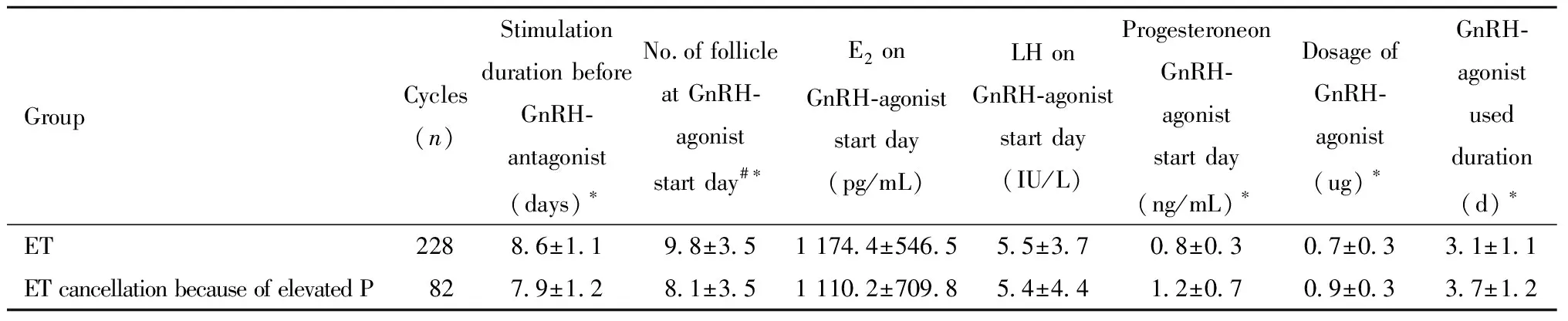
表6 拮抗劑方案新鮮移植與晚卵泡期孕酮升高取消移植周期拮抗劑使用情況比較Table 6 Comparison of data about GnRH-agonist between the ET sub-group and the ET cancellation because of elevated progesterone sub-group in late follicular phase during the fresh cycles of antagonist protocol
4.扳機日情況及胚胎結局:晚卵泡期孕酮升高取消移植組扳機日血清雌二醇、孕酮更高,所獲合格卵數更多,差異有統計學意義。但兩組扳機日促黃體生成素、優胚數、優質囊胚數差異均無統計學意義。見表7。
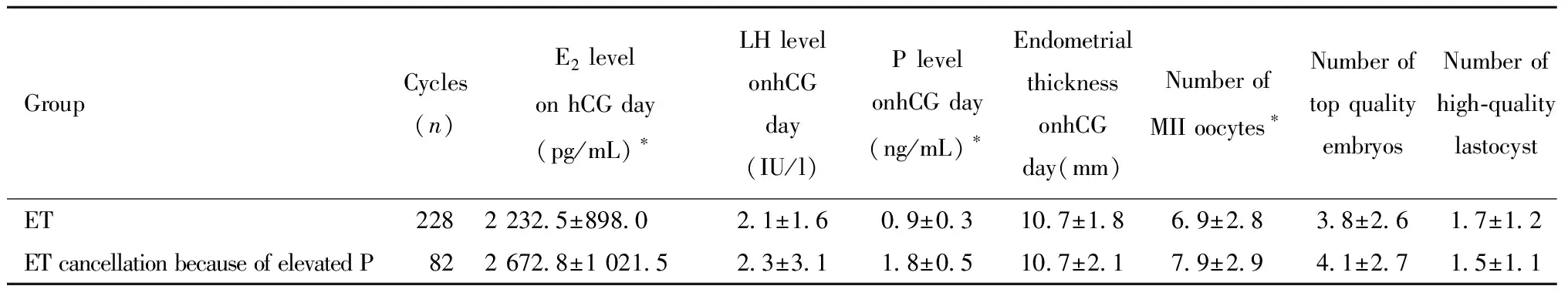
表7 拮抗劑方案新鮮移植與晚卵泡期孕酮升高取消移植亞組扳機日及胚胎情況比較Table 7 Comparison embryo quality on trigger day between the ET sub-group and the ET cancellation due to elevated progesterone sub-group in late follicular phase during the fresh cycles of antagonist protocol
討 論
拮抗劑方案較激動劑方案,可使垂體快速降調節,且無“一過性升高”效應、可以大幅減少OHSS的發生率和嚴重程度,與全胚冷凍策略配合尤其適用于卵巢高反應患者。子宮內膜含GnRH受體,GnRH拮抗劑的使用降低了子宮內膜容受性[9],因此,本研究中拮抗劑方案扳機日內膜厚度較激動劑方案低,但Gn總量、獲卵數、優胚數、優質囊胚數、累積活產率兩方案比較差異均無統計學意義;對于卵巢正常反應人群,超促排卵同樣存在OHSS風險;本研究中,拮抗劑方案組為預防OHSS取消移植率、無可移植胚胎率較低,因此,拮抗劑方案也適用于卵巢正常反應人群。本研究中拮抗劑方案均經雌激素預處理,因此Gn天數較激動劑方案長,但Gn總量差異并無統計學意義,在臨床結局上,兩組差異也無統計學意義;這點與Toftager等的研究結論相似[10]。
全胚冷凍延長了患者獲得妊娠的時間、增加了經濟費用。近年來,研究表明凍胚移植較鮮胚移植子代出生體重增加及孕婦子癇前期風險增加[11],本研究中,拮抗劑方案新鮮周期取消移植率36.1%,明顯高于激動劑方案的18.7%,其中因晚卵泡期孕酮升高取消移植率高達22.9%,差異有統計學意義。因此,迫切需要深入探究正常反應人群行拮抗劑方案晚卵泡期孕酮升高的原因。
卵泡的募集始于前個月經周期的黃體晚期,拮抗劑方案黃體中晚間高水平雌激素的負反饋作用使COH周期Gn啟動時的促卵泡生成素、促黃體生成素降低,目的在于提高卵泡發育同步性。王彩霞等[4]的研究發現,正常反應人群拮抗劑方案周期前雌激素預處理可以改善卵泡同步性,增加可利用卵率,從而改善累積妊娠率。本研究中,拮抗劑方案晚卵泡期孕酮升高取消移植組經雌激素預處理后的血清雌二醇水平雖上升至(96.7±58.2)IU/L,但較該方案鮮胚移植組的(131.5±70.1)IU/L明顯偏低;血清促黃體生成素水平為(3.0±1.7)IU/L,較移植組的(2.4±1.3)IU/L也明顯偏高;血清促卵泡素水平為(5.6±2.6)IU/L,與移植組的(5.2±2.4)IU/L 比較,差異雖無統計學意義,但存在上升趨勢;兩組竇基礎卵泡數無顯著差異,但添加拮抗劑日晚卵泡期孕酮升高組卵泡數為(9.8±3.5)個,大于移植組的(8.1±3.5)個;孕酮值達(1.2±0.7)ng/mL,明顯高于移植組的(0.8±0.3)ng/mL,差異顯著。較多生長的優勢卵泡在卵泡晚期參與了孕酮的升高,即使早加拮抗劑也無法阻止扳機日孕酮值升至(1.8±0.5)ng/mL,明顯高于移植組的(0.9±0.3)ng/mL。因此,正常反應人群行拮抗劑方案晚卵泡期孕酮的升高可能源于正常反應人群中的部分亞人群對雌激素預處理的反應不足。鑒別這部分亞人群,調整預處理策略,或采用降調節方案可能更能獲得鮮胚移植的機會。
同時,雖然晚卵泡期孕酮升高取消移植組較GnRH鮮胚移植組有較多優勢卵泡生長,獲合格卵數也較多,但并未增加優胚數和優質囊胚形成數。有研究[12]認為,無論激動劑還是拮抗劑方案,當孕酮水平過高,均伴隨妊娠率的降低,這可能與晚卵泡期孕酮水平升高加速子宮內膜向分泌期轉化,著床窗提前關閉有關[13]。大樣本meta分析提示,外源性Gn每日劑量過高、天數延長與扳機日孕酮升高及妊娠率下降有關[14],本研究中,因孕酮升高取消移植組Gn總量為(2 632.3±582.6)IU/L,較移植組有升高趨勢,差異雖無統計學意義,但提示個體化地選擇合適的Gn劑量可能有助于降低扳機日孕酮值。
楊婷等[15]研究發現,拮抗劑方案晚卵泡期孕酮高于1.5 ng/mL且持續0~2 d不影響臨床妊娠率,超過4 d妊娠率下降,建議取消移植。徐蓓等[16]研究發現,低、中、高反應者孕酮水平降低妊娠率的切點值不同,依次為1.5 ng/mL、1.75 ng/mL、2.25 ng/mL;本中心將孕酮升高取消移植的切點值定為1.5 ng/mL,是否進一步根據卵巢不同反應制定不同的取消移植的孕酮切值及高孕酮暴露時間值得將來進一步探討。
綜上所述,拮抗劑方案較激動劑方案新鮮周期取消移植率高,但兩方案臨床結局相近,拮抗劑方案OHSS發生風險明顯降低,激動劑患者有更好的子宮容受性;識別對雌激素預處理反應不良人群、進一步調整預處理策略,甚至改變刺激方案以降低超促排卵晚卵泡期孕酮水平是提高卵巢刺激周期鮮胚移植率的關鍵因素。
本研究既有通過實時數據反饋及時給臨床工作提供有價值信息的優點,也存在回顧性分析較多混雜因素等不足之處。進一步可嘗試(1)細分研究人群,按卵巢正常反應人群周期前雌激素預處理后的血清雌激素水平分為預處理敏感型和不敏感型進行研究;(2)探究不同反應人群扳機日不同孕酮切值以及高孕酮暴露的時間長短對鮮胚移植妊娠率的影響;(3)在此基礎上,進行前瞻性隊列研究。

