妊娠期糖尿病合并亞臨床甲狀腺功能減退的臨床特點及妊娠結局研究
朱明慧,陳 燁,王嬋妮
(廣州市番禺區中心醫院婦產科,廣東 廣州 511400)
妊娠期糖尿病(gestational diabetes mellitus,GDM)和亞臨床甲狀腺功能減退癥(subclinical hypothyrodism,SCH)是妊娠期常見的疾病。妊娠期婦女常處于高糖和高代謝負荷狀態,可引起糖耐量異常,出現孕婦胰島素抵抗和甲功紊亂,導致孕婦SCH發生風險增加,主要是通過促進下丘腦促甲狀腺激素釋放激素的分泌,影響外周血中T4向T3轉化[1~3]。目前關于GDM合并SCH的臨床特點研究不少,而GDM合并SCH是否加重不良妊娠結局風險及影響因素尚不十分清晰。因此,本研究擬進一步探討GDM合并SCH的臨床特點及妊娠結局,以期為臨床治療該病提供有力的證據。
1 資料與方法
1.1 一般資料選取2017年1月至2019年6月在我院定期產檢并分娩的單胎妊娠孕婦GDM患者200例,GDM診斷標準[4]:在孕24~28周及28周后首次行葡萄糖糖耐量試驗(oral glucose tolerance test,OGTT),空腹血糖(fasting plasma glucose,FPG)≥5.1 mmol/L、餐后1 h血糖(1 hPBG)≥10.0 mmol/L或餐后2 h血糖(2 hPBG)≥8.5 mmol/L,其中任何一項或多項異常超過正常范圍;SCH的診斷標準,血清促甲狀腺激素(TSH)≥4 mU/L,游離甲狀腺素(FT4)正常范圍。入選標準:單胎妊娠,≥18歲,資料齊全配合檢查患者。排除標準:存在肝腎肺功能損害、感染性疾病、代謝性疾病史患者、多胎妊娠患者。根據甲狀腺功能水平將GDM患者分為單純GDM患者150例(GDM未合并SCH組)和GDM合并SCH患者50例(GDM合并SCH組),同時選擇同期正常健康孕婦150例(NC組)。
1.2 方法及觀察指標收集所有孕婦的臨床資料,包括年齡、孕前體重指數(BMI)、分娩孕周,口服OGTT、入院即刻血糖、FPG、2 hPBG、糖化血紅蛋白(HbA1c)、血脂、白細胞計數(WBC)、紅細胞(RBC)、血紅蛋白(Hb)、膽固醇(CHO)、甘油三酯(TG)、血小板(PLT)、谷丙轉氨酶(ALT)、谷草轉氨酶(AST)、尿素氮(BUN)和血肌酐(Scr),甲狀腺素水平,包括游離三碘甲狀腺原氨酸(FT3)、FT4和TSH,妊娠結局 [新生兒情況、胎膜早破、早產(28周~37周)、死胎、產后出血、感染]。
1.3 統計學方法應用SPSS 21.0統計學軟件進行數據分析。計量的資料以均數±標準差表示,多組間比較采用方差分析,組間比較采用LSD法;計數資料以例數(百分比)表示,組間比較采用卡方檢驗或Fisher精確概率法;采用Logistic回歸分析GDM合并SCH患者不良妊娠結局的影響因素。P<0.05為差異有統計學意義。
2 結果
2.1 各組孕婦臨床指標、生化指標及甲狀腺素比較
與NC組和GDM未合并SCH組比較,GDM合并SCH組患者分娩孕周明顯下降,即刻血糖、FBG、2 hPBG、HbA1c、TG、TSH明顯升高(P<0.05);各組間在年齡、2 hPBG、WBC、RBC、Hb、PLT、ALT、AST、BUN、SCr、FT3、FT4方面差異無統計學意義(P>0.05),見表1。
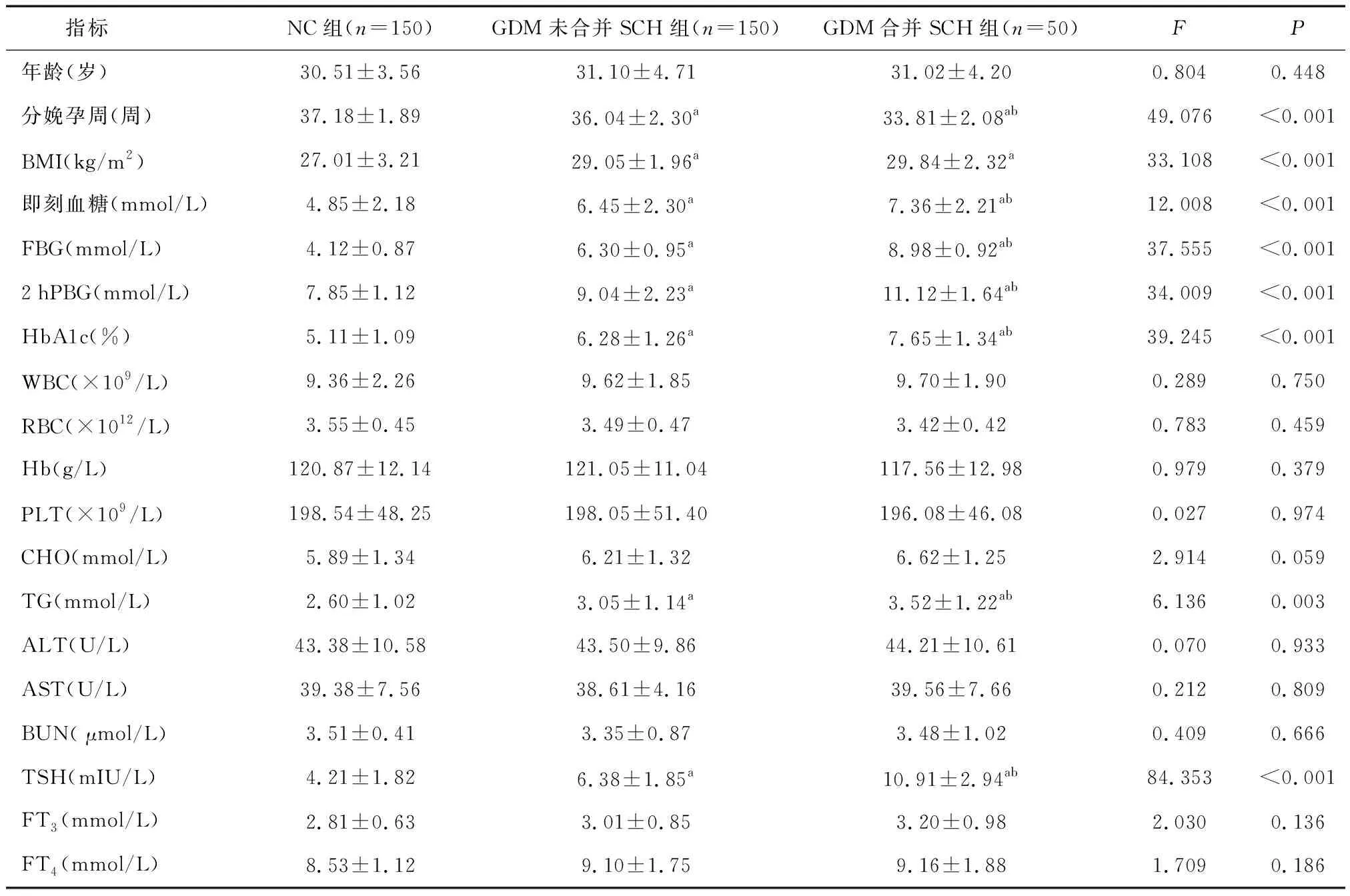
表1 各組間臨床、生化指標及甲狀腺素比較
2.2 不良妊娠結局比較與NC組和GDM未合并SCH組比較,GDM合并SCH組患者胎膜早破、早產、總體不良妊娠結局患者明顯增高(P<0.05);兩組在死胎、胎兒窘迫、低體重兒方面差異無統計學意義(P>0.05),見表2。
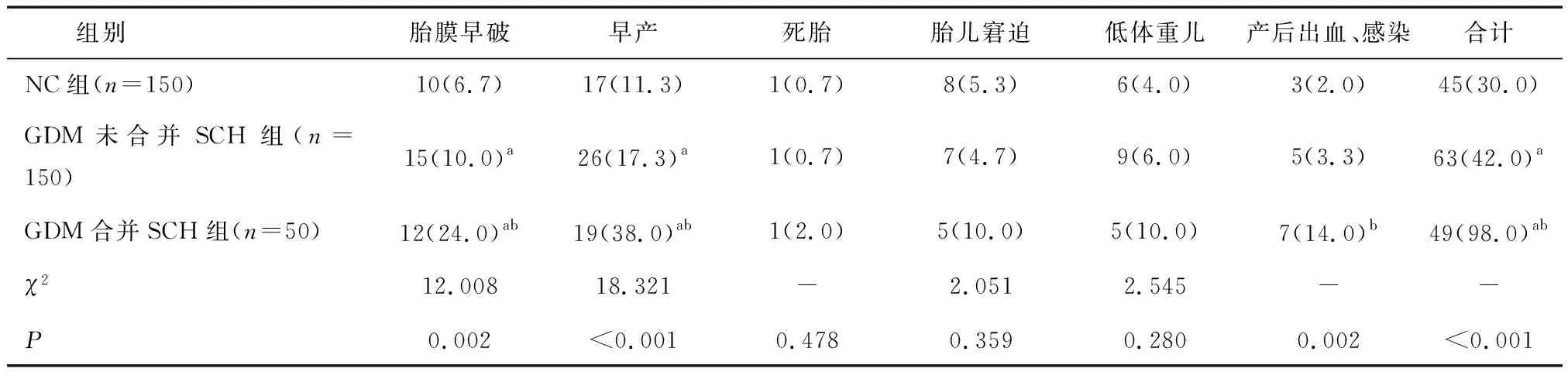
表2 GDM未合并SCH組和GDM合并SCH組不良妊娠結局比較 [n(%)]
2.3 不良妊娠結局多因素Logistic回歸分析分娩孕周<35周、HbA1c>6.5%和TSH>5.0 mIU/L是GDM合并SCH患者不良妊娠結局的獨立危險因素(P<0.05),見表3。
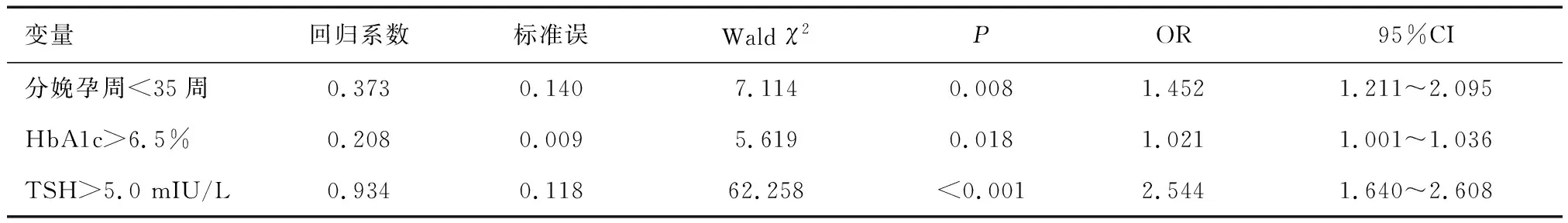
表3 GDM合并SCH患者不良妊娠結局的Logistic回歸分析
3 討論
在全球及我國范圍內,GDM的患病率分別為7%和13%左右,妊娠期SCH患病率分別為2%~3%和10%左右,GDM合并SCH在孕婦中患病率可達4.8%~31.4%[3,5]。研究表明,GDM孕婦較非GDM孕婦發生SCH風險明顯增加了30%[2,6]。在本研究中,與非GDM孕婦和GDM未合并SCH組比較,GDM患者分娩孕周明顯下降,血糖及甲功相關指標明顯升高,可能由于孕婦激素水平變化和高代謝狀態,更易出現糖耐量異常[7]。外周組織對葡萄糖的利用減少,糖原合成及糖氧化分解增加,同時胰島素抵抗明顯增加,可造成代謝紊亂,引起下丘腦瘦素、葡萄糖轉運體4及游離脂肪酸調節障礙有關,主要通過影響下丘腦-垂體-甲狀腺素通路而影響甲功能,引起TG和TSH水平升高[5,6]。
既往研究表明,GDM可導致羊水過多或過少、高血壓、流產、產后出血、感染、早產及新生兒功能發育遲緩、巨大兒及畸形、血糖異常、呼吸窘迫等不良妊娠結局[7]。而GDM合并SCH患者可導致流產、早產、胎膜早破、低體重兒、胎兒發育遲緩及畸形、貧血及微血管病變等不良妊娠結局[5,6,9,10]。在本研究中,與GMD患者相比,合并SCH的GMD患者出現胎膜早破、早產、產后出血和感染等不良妊娠結局明顯增加,考慮可能是血糖異常能夠誘發異常氧化應激反應、活性氧水平及自噬功能增強,與滋養細胞的分化相關基因表達下降有關[10]。
本研究還發現分娩孕周<35周、HbA1c>6.5%和TSH>5.0 mIU/L是GDM合并SCH患者不良妊娠結局的獨立危險因素,表明分娩孕周越早,影響胎兒成熟度,血糖水平的增高更易體內代謝紊亂,會導致流產、早產、胎膜早破和產后感染等發生率明顯增加[11,12]。另外,甲狀腺激素的功能主要與調節新陳代謝、胎盤的發育和成熟功能、胎兒的生長、發育及分娩相關的神經肽表達有關[1,6]。甲狀腺激素在糖脂代謝中亦發揮了重要作用,主要是通過影響血糖代謝及胰島素的分泌,更易產生胰島素抵抗。因此,SCH水平易影響胎兒的智力等神經系統發育,進一步增加甚至加重孕婦的血糖異常,通過影響下丘腦TSH的釋放促進外周組織T4轉為T3,進而觸發一系列不良妊娠結局的發生。總之,本研究進一步探討了GDM合并SCH患者是否更易產生不良妊娠結局及相關危險因素的分析,對于這類患者應嚴格控制血糖及L-T4替代治療,對改善妊娠結局具有重要意義。
綜上,GDM合并SCH患者的血糖水平明顯升高,不良妊娠結局發生率明顯增多,且孕周、HbA1c和TSH水平是GDM合并SCH患者不良妊娠結局的獨立危險因素。在臨床上,有效管理糖尿病及甲減患者,可減少不良妊娠結局的發生。因此,需對GDM患者進行持續血糖和甲功監測,以期篩選、預防和延緩此類疾病的發生發展。另外,今后需進一步擴大樣本量研究及亞組分析,GDM合并SCH患者發生妊娠不良風險結局是否隨著血糖異常程度增加而增多,以及探討GDM合并SCH的不良妊娠結局的具體發病機制。

