成人ICU病人住院期間睡眠狀況的縱向調(diào)查及特點(diǎn)分析
鄧 偉,李小珍,袁舟洲,王 英
睡眠是人體不可或缺的生理過程,對智力及精力恢復(fù)尤其重要,而睡眠障礙則可能會延緩組織修復(fù)、降低細(xì)胞免疫功能[1]。重癥監(jiān)護(hù)室(ICU)病人作為一特殊群體,病情具有嚴(yán)重性、復(fù)雜性等特點(diǎn),其睡眠問題更不容忽視[2]。有研究報(bào)告失眠或睡眠被打擾(碎片化睡眠)在ICU病人中極為常見,而持續(xù)有創(chuàng)監(jiān)護(hù)和治療、病人病情危重復(fù)雜、治療環(huán)境特殊等原因,導(dǎo)致ICU病人睡眠障礙廣泛存在[3-4]。但針對清醒病人在ICU住院期間睡眠質(zhì)量和特點(diǎn)及相對完整的發(fā)展過程中可能存在的關(guān)鍵轉(zhuǎn)折點(diǎn)方面的研究尚未發(fā)現(xiàn),國內(nèi)關(guān)于ICU病人睡眠現(xiàn)狀的縱向調(diào)查仍然缺乏。因此,本研究旨在對ICU病人住院期間不同階段的睡眠現(xiàn)狀進(jìn)行描述,并調(diào)查各階段的睡眠影響因素,為醫(yī)護(hù)人員能及時掌握各階段病人睡眠質(zhì)量特點(diǎn)并制定相應(yīng)的睡眠管理方案提供參考依據(jù)。
1 對象與方法
1.1 研究對象 采用方便抽樣法,選擇2018年5月—2018年11月收住蘇州市某三級甲等綜合性醫(yī)院重癥護(hù)理單元病人。納入標(biāo)準(zhǔn):①意識清醒(Glasgow昏迷評分>14分)后在ICU入住>3整晚(22:00~07:00);②年齡≥18歲;③溝通交流無障礙者;④未發(fā)生譫妄者[使用ICU意識模糊評估法(Confusion Assessment Method for the ICU, CAM-ICU)評估];⑤簽署知情同意書,愿意參與本研究者。排除標(biāo)準(zhǔn):①有顱腦損傷、精神疾病病人;②酗酒史。記錄ICU病人意識清醒后每天的睡眠情況。
1.2 調(diào)查工具
1.2.1 一般資料調(diào)查表 在參考國內(nèi)外相關(guān)文獻(xiàn)的基礎(chǔ)上,由研究者自行設(shè)計(jì),主要包括研究對象的性別、年齡、既往史、疾病診斷、急性生理學(xué)及慢性健康狀況評分Ⅱ(APACHEⅡ)評分、ICU住院時長及疾病轉(zhuǎn)歸等。
1.2.2 理查茲-坎貝爾睡眠量表(Richards-Campbell Sleep Questionnaire,RCSQ) 該量表是專門針對重癥病人設(shè)計(jì)的,由5個條目(睡眠深度、睡眠潛伏期、夜間覺醒、重回入睡、睡眠質(zhì)量)組成,僅含1個“睡眠”因子,每個條目采用0~100 mm視覺模擬評分法,1 mm即代表1分(0=睡眠最差,100=睡眠最佳)。總分為5個條目的平均分,得分越高,表示睡眠質(zhì)量越好。其中0~25分代表睡眠質(zhì)量差,76~100分代表睡眠質(zhì)量好。該量表結(jié)構(gòu)簡單,便于病人使用,被認(rèn)為是一個潛在的能夠廣泛應(yīng)用于ICU病人的睡眠評估工具。此工具受病人意識的限制,通常適用于意識清醒、病情較穩(wěn)定的病人,中文版RCSQ的Cronbach′s α系數(shù)為0.895,內(nèi)容效度為0.84,具有良好的信效度[5]。
1.2.3 ICU病人每日睡眠時長及影響因素記錄表 由課題組自行設(shè)計(jì),由2部分組成:①采用開放式訪談形式,從環(huán)境(如光線、噪聲、溫濕度等)、生理需求(如饑餓、大小便等)、心理需求(如擔(dān)心病情、擔(dān)心想念家人、擔(dān)心治療費(fèi)用、對陌生環(huán)境的焦慮等)、治療操作(如血糖監(jiān)測、血壓監(jiān)測、呼吸機(jī)、血濾機(jī)、被迫體位、被約束等)等方面,以訪談形式獲得影響病人睡眠的因素。訪談提綱:請問您昨晚的睡眠質(zhì)量如何?請問影響您睡眠的因素有哪些?②夜班護(hù)士記錄病人睡眠時長及病人自我評估夜間睡眠時長。
1.3 調(diào)查方法 針對入科當(dāng)天清醒或經(jīng)過治療后意識轉(zhuǎn)清的病人(Glasgow昏迷評分>14分),由研究者本人或課題組成員向研究對象解釋研究目的及過程,于入院當(dāng)天或意識轉(zhuǎn)清當(dāng)天簽署知情同意書,講解RCSQ等具體內(nèi)容及填寫方式。結(jié)合住院病歷收集病人一般資料。由夜班護(hù)士于每日07:00采用RCSQ對病人夜間睡眠狀況進(jìn)行評估,并記錄病人的睡眠時長。不能閱讀或不識字的病人,采用護(hù)士閱讀的方式幫助填寫,根據(jù)病人的口頭表達(dá)或手勢在視覺模擬評分線上標(biāo)出最能反映病人睡眠的程度,量表完成所需花費(fèi)的時間為2~3 min。日班護(hù)理質(zhì)量控制組長于每日08:00以訪談形式,獲取并記錄病人夜間睡眠時長及影響睡眠的相關(guān)因素。共記錄430次睡眠情況,選擇第1次評估(T1)、中期(T2)、出院前1 d(T3)的睡眠數(shù)據(jù)進(jìn)行比較。
1.4 質(zhì)量控制 本課題經(jīng)醫(yī)院倫理委員會通過,課題負(fù)責(zé)人以授課方式對所有床位責(zé)任護(hù)士進(jìn)行ICU病人睡眠相關(guān)理論知識、睡眠評估量表培訓(xùn)及考核;日班質(zhì)量控制護(hù)士由護(hù)理組長及病區(qū)護(hù)士長擔(dān)任,科護(hù)士長以每月質(zhì)量控制形式查看睡眠評估及記錄的規(guī)范性。科室病房均為單間,病床正前方配備時鐘。對收集數(shù)據(jù)不完整,病人突發(fā)病情變化無法繼續(xù)評估的資料進(jìn)行剔除。
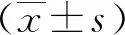
2 結(jié)果
2.1 研究對象一般情況 符合納入標(biāo)準(zhǔn)并能完整獲取第1次睡眠評估、中期及出院前1 d數(shù)據(jù)的共有85例。其中男66例,女19例;年齡18~89(57±18.37)歲;診斷為呼吸系統(tǒng)疾病16例,循環(huán)系統(tǒng)疾病15例,圍術(shù)期10例,中毒5例,多發(fā)傷14例,其他25例;既往史有高血壓有36例,糖尿病11例,手術(shù)史26例,其他7例,無既往史22例;轉(zhuǎn)歸:好轉(zhuǎn)出院18例,轉(zhuǎn)專科病房繼續(xù)治療62例,轉(zhuǎn)出后死亡5例;入院24 h內(nèi)APACHⅡ評分4~36(14.04±6.276)分,住院天數(shù)4~38(9.54±7.33)d。
2.2 ICU病人住院期間不同階段的睡眠狀況 單因素重復(fù)測量方差分析結(jié)果顯示,ICU住院病人在T1~T3階段RCSQ得分分別為(58.33±18.27)分、(61.45±12.71)分及(58.67±15.51)分,差異無統(tǒng)計(jì)學(xué)意義(P>0.05)。但兩兩比較發(fā)現(xiàn),住院中期比出院前1 d睡眠得分高(2.78±1.23)分,差異有統(tǒng)計(jì)學(xué)意義(P<0.05)。此外,3個階段病人睡眠自評時間及護(hù)士評估時間差異均有統(tǒng)計(jì)學(xué)意義(P<0.05)。T1階段病人RCSQ得分>75分的有12例,T2階段>75分的有13例,T3階段>75分的有13例,見表1、表2及圖1。

表1 ICU病人住院期間不同階段睡眠狀況(n=85)

圖1 ICU病人住院期間各階段理查茲-坎貝爾睡眠量表得分
2.3 不同階段護(hù)士與病人對睡眠時長的評估及其相關(guān)性 采用配對t檢驗(yàn)比較各階段病人睡眠自評時長與護(hù)士評估時長,各階段護(hù)士評估時長均高于病人自評時長,差異均具有統(tǒng)計(jì)學(xué)意義(P<0.05)。但Pearson檢驗(yàn)結(jié)果顯示,T1~T3階段病人睡眠護(hù)士評估時長與病人自評時長具有中度正相關(guān),r值分別為0.701、0.646及0.765(P<0.05),見表3。

表3 不同階段護(hù)士與病人對睡眠時間的評估及其相關(guān)性(n=85) 單位:h
2.4 ICU病人住院期間不同階段睡眠的影響因素 在T1階段,影響ICU病人睡眠的主要因素前3位分別為環(huán)境因素(63.5%),如機(jī)械的聲音和報(bào)警聲(22.4%)、陌生環(huán)境(16.5%)、病房的溫濕度(10.6%)等;生理病理因素(58.8%),如疼痛(22.4%)、口渴(17.6%)、饑餓(10.6%)等;心理因素(44.7%),如擔(dān)心自己的病情(16.5%)、想念家人(12.9%)、緊張焦慮(10.6%)等;T2階段主要影響因素為生理病理因素(38.8%)、醫(yī)源性刺激(36.5%)、環(huán)境因素及體位因素(35.3%)等;T3階段主要因素為生理因素(41.2%)、環(huán)境因素(31.8%)、心理因素(24.7%)。見表4。

表4 ICU病人住院期間不同階段睡眠狀況影響因素(n=85) 單位:例(%)
3 討論
3.1 ICU病人住院期間總體睡眠質(zhì)量處于中等水平 本研究結(jié)果顯示,ICU病人住院期間不同階段睡眠質(zhì)量均處于中等水平,3個階段RCSQ得分分別為(58.33±18.27)分、(61.45±12.71)分及(58.67±15.51)分,表明病人整個住院過程睡眠質(zhì)量均不高。其中,3個階段“重回入睡”得分存在差異,這與國內(nèi)外其他多項(xiàng)研究[3,6-7]結(jié)果相似,ICU病人的睡眠模式以淺睡眠為主,頻繁覺醒,而且病人一旦醒來,再次入睡困難度明顯增加。但與以往調(diào)查研究結(jié)果不同的是,本研究中被試者的RCSQ得分高于相關(guān)研究,這可能與抽樣人群、測評科室環(huán)境的不同有關(guān)。且隨著2018年中國成人ICU鎮(zhèn)痛和鎮(zhèn)靜治療指南[1]的提出,在ICU通過改善病人環(huán)境、降低噪聲、集中進(jìn)行護(hù)理及醫(yī)療干預(yù)、減少夜間聲光刺激等策略,促進(jìn)睡眠,保護(hù)病人睡眠周期越來越被醫(yī)護(hù)人員重視。本研究中,僅有14.11%~15.29%病人在住院期間睡眠質(zhì)量好,其余病人的睡眠處于中等及較差水平。病人在住院中期時睡眠質(zhì)量最高,RCSQ得分比T1和T3階段高3.12分及2.78分,可能原因?yàn)樵诓∪说?次睡眠評估時未能準(zhǔn)確掌握病人的睡眠質(zhì)量及影響睡眠因素,通過相應(yīng)的睡眠干預(yù)措施后,睡眠質(zhì)量在中期得到改善。
3.2 ICU護(hù)士對病人睡眠時長的評估高于病人自評 本研究中,在T1~T3階段護(hù)士評估病人睡眠時長與病人自評時長之間存在中度正相關(guān),護(hù)士對病人夜間睡眠的評估時長高于病人自評,這與Aitken等[8]研究結(jié)果一致。西班牙研究者Nicolás等[9]對101例未進(jìn)行機(jī)械通氣的ICU病人睡眠質(zhì)量進(jìn)行調(diào)查,發(fā)現(xiàn)56.44%的病人睡眠自評與護(hù)士對其睡眠質(zhì)量的評估存在差異,護(hù)士的評估結(jié)果70%高于病人自評,表明護(hù)士不能代替病人進(jìn)行睡眠的評價。而邵樂文等[10]研究則認(rèn)為雖然護(hù)士對病人的睡眠質(zhì)量評分略高于病人,但兩者仍然存在一致性,不可忽略的是隨著病人評分的逐漸增高,兩者差異也隨之變大,可能因低估護(hù)患間的差異造成天花板效應(yīng)。多項(xiàng)研究結(jié)果均表明護(hù)士會高估病人的睡眠質(zhì)量,可能的原因?yàn)樽o(hù)士對病人的睡眠評估存在主觀性,特別是在判斷病人是否入睡、睡眠時長及睡眠深度等方面無法具體判斷[9-11]。
3.3 不同階段影響ICU病人睡眠狀況的因素多樣 在本研究中,影響病人睡眠的因素主要為環(huán)境、心理、體位、醫(yī)源性刺激及生理病理因素等,這與其他的研究結(jié)果相似[12]。在不同階段,病人認(rèn)為在ICU住院期間的睡眠影響因素排序不同。其中,在T1階段,63.5%的病人提出夜間所處的環(huán)境對睡眠質(zhì)量造成影響,尤其是機(jī)械的聲音和報(bào)警聲等噪聲及病人對ICU環(huán)境的陌生,58.8%的病人認(rèn)為口渴、饑餓及疼痛等生理病理因素干擾了睡眠,且這一現(xiàn)象在T2及T3階段均呈現(xiàn)出較高的比例(38.8%和41.2%)。此外,在住院前期,44.7%的病人表示自己因擔(dān)心疾病、經(jīng)濟(jì)費(fèi)用及想念家人不能得到好的睡眠質(zhì)量。T2階段,病人認(rèn)為的影響夜間睡眠的因素達(dá)到均衡的狀態(tài)。不可忽略的是醫(yī)源性刺激在不同階段對病人的睡眠均造成一定的影響,這一狀況在病人住院后期得以改善,可能與隨著病人疾病的逐漸康復(fù)及夜間治療操作密度的降低有關(guān)。因此,ICU病人在出院期間,睡眠狀況受多方面因素的影響,并且在不同階段呈現(xiàn)出不同的特點(diǎn),醫(yī)護(hù)人員應(yīng)據(jù)此對病人的睡眠狀況做出相應(yīng)的管理,降低光線、溫濕度、噪聲等不良環(huán)境的影響、減輕病人疼痛,減少不必要的醫(yī)源性刺激,及時做好健康宣教及心理輔導(dǎo)等。
3.4 對改善ICU住院病人睡眠質(zhì)量的建議 良好的睡眠可以促進(jìn)ICU病人的疾病康復(fù),縮短住院時間、提高生存率,而睡眠質(zhì)量的下降不僅損害組織修復(fù)及免疫機(jī)制,還易于造成病人精神障礙[13],導(dǎo)致危重病人焦慮甚至譫妄[8]。因此,臨床醫(yī)護(hù)人員在充分評估病人的睡眠狀況的影響因素以后,重視睡眠管理,積極采取有效措施改善病人夜間的睡眠狀況。①關(guān)注病人心理變化。在住院早期,應(yīng)及時了解清醒病人的心理狀況,解釋身體留置管路的意義及重要性,病房相關(guān)治療機(jī)械的作用,緩解因陌生環(huán)境及擔(dān)心自身病情所造成的不良影響[14]。②降低噪聲,促進(jìn)醫(yī)護(hù)人員的行為修正。世界衛(wèi)生組織建議醫(yī)院白天的噪聲不超過40~45 dB,晚上不超過35 dB。監(jiān)護(hù)儀、呼吸機(jī)等設(shè)備的報(bào)警聲、電話鈴聲、醫(yī)護(hù)人員的大聲言語和行為的聲音、甚至頻繁開關(guān)門以及病人和設(shè)備的搬動轉(zhuǎn)運(yùn)均可能是ICU噪聲的來源[1]。Dube等[15]研究認(rèn)為,采取關(guān)閉病房門、夜間使用稍暗的燈光、減少打印機(jī)的聲音、在安全范圍內(nèi)盡量降低報(bào)警聲等噪聲措施及行為修正可顯著降低病人感知的噪聲。此外,在護(hù)士站安裝聲音監(jiān)測儀,簽署“安靜協(xié)議”、提升醫(yī)護(hù)人員環(huán)境噪聲意識等均具有一定的效果[15-17]。針對不可避免的聲音及光線,可鼓勵病人使用眼罩和耳塞。Litton等[18]在對改善ICU病人睡眠質(zhì)量非藥物干預(yù)研究的薈萃分析后發(fā)現(xiàn),對ICU病人應(yīng)用耳罩可改善病人的睡眠。③減少夜間不必要的護(hù)理操作,集中實(shí)施護(hù)理干預(yù)。Hu等[19]的系統(tǒng)性綜述對其他非藥物干預(yù)措施進(jìn)行總結(jié)評價,指出集中進(jìn)行護(hù)理及醫(yī)療干預(yù)可以改善部分病人睡眠狀況,減少譫妄的發(fā)生。④可采用低劑量鎮(zhèn)靜藥物或促睡眠的藥物幫助病人睡眠,Lewis等[20]系統(tǒng)評價結(jié)果顯示應(yīng)用褪黑素和丙泊酚可改善ICU病人的睡眠質(zhì)量。⑤提升醫(yī)護(hù)人員的睡眠評估及管理意識。醫(yī)護(hù)團(tuán)隊(duì)和參與ICU危重癥護(hù)理的相關(guān)人員應(yīng)接受關(guān)于睡眠重要性和睡眠障礙的不良后果的健康教育及關(guān)于他們談話或行為對病人睡眠質(zhì)量影響的教育[21]。而陳林等[22]對133名ICU護(hù)士的調(diào)查發(fā)現(xiàn),只有12.8%的護(hù)士接受過ICU病人睡眠評估與管理相關(guān)知識的培訓(xùn)。因此,提高醫(yī)護(hù)人員對重癥病人睡眠的認(rèn)知、正確評估、制定相應(yīng)的個性化睡眠管理方案顯得十分必要。
4 小結(jié)
ICU病人在住院期間睡眠質(zhì)量處于中等水平,住院中期睡眠質(zhì)量最好。在不同階段,影響病人睡眠的主要因素不同。因此,應(yīng)加強(qiáng)對醫(yī)護(hù)人員的睡眠相關(guān)知識及管理能力的培訓(xùn),促進(jìn)行為修正,采取相應(yīng)干預(yù)措施,制定睡眠管理方案。本研究也存在一定的局限性,調(diào)查樣本來源于同一家醫(yī)院的重癥監(jiān)護(hù)單元,后續(xù)可開展大樣本多中心調(diào)研,進(jìn)一步探索病人各階段的睡眠特點(diǎn)及有效的干預(yù)措施。

