女性單純超重或肥胖對新鮮移植周期胚胎質量及妊娠結局的影響▲
馬文紅 張 玉 李忻琳 韋立紅 唐 妮
(廣西柳州市婦幼保健院生殖中心,柳州市 545001,電子郵箱:wenhong_ma@qq.com)
超重/肥胖的發生率不斷增加。世界衛生組織報道[1],2014年全球超重成年人口數占總人口數的39%,肥胖人口數量占總人口數的13%。2013年,我國女性中超重及肥胖數量占總人口數的27.4%[2]。因此,超重/肥胖對輔助生殖技術(assisted reproductive technology,ART)的影響成為研究熱點。國外研究表明,超重/肥胖可降低新鮮移植周期的胚胎著床率及臨床妊娠率,增加自然流產率[3-4]。國內多項研究顯示,超重/肥胖可增加外源性促性腺激素(gonadotropin,Gn)藥物的使用劑量,對促排卵過程中的卵巢反應及移植后妊娠結局無明顯影響[5-7];也有學者認為超重/肥胖明顯降低受精率及臨床妊娠率[8-9]。但上述研究均存在干擾因素,包括未排除多囊卵巢綜合征(polycystic ovary syndrome,PCOS)、子宮內膜異位癥及輸卵管積水患者,促排卵方案不單一,超重及肥胖患者未分開統計等,因此所得結論仍有待進一步研究證實。在中國,女性單純超重/肥胖對新鮮移植周期的胚胎質量和妊娠結局是否有影響,至今仍無法定論。
本研究分析不同體質量指數(body mass index,BMI)不孕女性行體外受精/卵胞漿內單精子注射-胚胎移植 (invitrofertilization/intracytoplasmic sperm injection-embryo transfer,IVF/ICSI-ET)新鮮移植周期的促排卵及妊娠結局,以明確相對于正常體重女性,單純超重及肥胖對IVF/ICSI-ET新鮮移植周期胚胎質量及妊娠結局的影響。
1 資料與方法
1.1 臨床資料 納入2015年1月至2017年12月于我中心行IVF/ICSI-ET的2 851例患者,回顧性分析其2 851個移植周期的資料。納入標準:為單純輸卵管、男方因素及不明原因不孕患者;為首次行IVF/ICSI-ET,均為新鮮移植胚胎,均使用黃體期長方案。排除復發性流產、宮腔粘連病史、生殖道畸形、PCOS、子宮內膜異位癥、輸卵管積水未行結扎等影響胚胎著床的因素。根據BMI將患者分為正常體重組(18.5 kg/m2≤BMI<24.0 kg/m2)2 207例、超重組(24.0 kg/m2≤BMI<28.0 kg/m2)512例及肥胖組(BMI≥ 28.0 kg/m2)132例。本研究已通過柳州市婦幼保健院倫理委員會的批準,所有患者均對診療情況知情并簽署同意書。
1.2 研究方案
1.2.1 促排卵方案:所有患者均使用黃體期長方案。月經第20天或第21天肌肉注射促性腺激素釋放激素激動劑(醋酸曲普瑞林,瑞士輝凌公司,國藥準字H20110094)1.0~1.3 mg;20 d后確認達到降調節效果[外周血促卵泡激素(follicle-stimulating hormone,FSH)<5 IU/L,黃體生成素<5 IU/L,雌二醇<50 ng/L],即開始給予肌肉注射重組人卵泡刺激素(果納芬,瑞士雪蘭諾公司,國藥準字H46020528) 或人絕經期Gn(麗珠集團麗珠制藥廠,國藥準字H10940097)150~300 IU/d,1次/d,隨后根據卵巢反應調整用量。B超監測顯示當至少2個主導卵泡數目≥18 mm時,給予肌肉注射10 000單位人絨毛膜促性腺激素(human chorionic gonadotropin,hCG;麗珠集團麗珠制藥廠,國藥準字H44020674)。
1.2.2 胚胎培養、移植及黃體支持:誘發卵泡成熟后36~37 h在陰道B超下穿刺取卵,根據精子參數及既往受精史行常規IVF 或ICSI后行胚胎培養。取卵后第3天行卵裂期胚胎移植(其余胚胎繼續培養至第5天行囊胚冷凍)或第5天行囊胚移植(全部卵裂期胚胎培養至第5天)。胚胎移植后,每日陰道使用黃體酮軟膠囊 (安琪坦,法國法杏大藥廠,國藥準字H20090062)行黃體支持,200 mg/次,3次/d。移植后14 d測血β-hCG確定是否妊娠,移植后35 d超聲檢查宮內孕囊以確定臨床妊娠。如果確定妊娠,黃體支持持續使用至孕9周。
1.2.3 觀察指標:(1)胚胎質量主要觀察指標為D3囊胚形成率(每組患者D5囊胚總數/D3可利用胚胎數);次要觀察指標為D3優質胚胎率(每組患者D3優質卵裂期胚胎總數/D3胚胎總數),MⅡ卵率(每組患者MⅡ期卵母細胞總數/獲卵總數)及每組的平均受精率(每例患者的受精率=受精數/獲卵總數),其中優質卵裂期胚胎包括Ⅰ級胚胎(胚胎卵裂球等大,形態規則,胞質均勻清晰,碎片無或<10%)和Ⅱ級胚胎(胚胎卵裂球不等,形態欠規則,碎片10%~25%)。(2)妊娠結局主要觀察指標為活產率(具有活產的病例數/移植周期數),次要觀察指標為臨床妊娠率[(宮內妊娠患者數+宮外妊娠患者數)/移植周期數]、生化妊娠率(血hCG值≥50 IU/mL數/移植周期數)、流產率(流產患者數/宮內妊娠患者數)、著床率(孕囊數/移植胚胎數)。
1.3 統計學分析 采用SPSS 22.0進行統計分析。正態分布的計量資料以(x±s)表示,組間比較采用單因素方差分析,非正態分布的計量資料以[M(P25,P75)]表示,組間比較采用秩和檢驗;計數資料采用例數或構成比表示,組間比較采用χ2檢驗。以P<0.05 為差異有統計學意義。
2 結 果
2.1 3組患者基本資料的比較 3組女方年齡、基礎FSH值、竇卵泡數目及不孕年限差異均無統計學意義(均P>0.05),具有可比性,見表1。

表1 3組患者基本資料的比較
2.2 3組患者卵巢反應及胚胎質量的比較 與正常體重組比較,超重組與肥胖組Gn使用劑量增加,Gn使用天數延長,hCG日雌二醇水平降低,獲卵數及D3胚胎數減少(均P<0.05),其余指標3組差異無統計學意義(均P>0.05)。肥胖組的Gn使用時間較超重組延長(P<0.05),兩組間其余指標差異均無統計學意義(均P>0.05)。見表2。
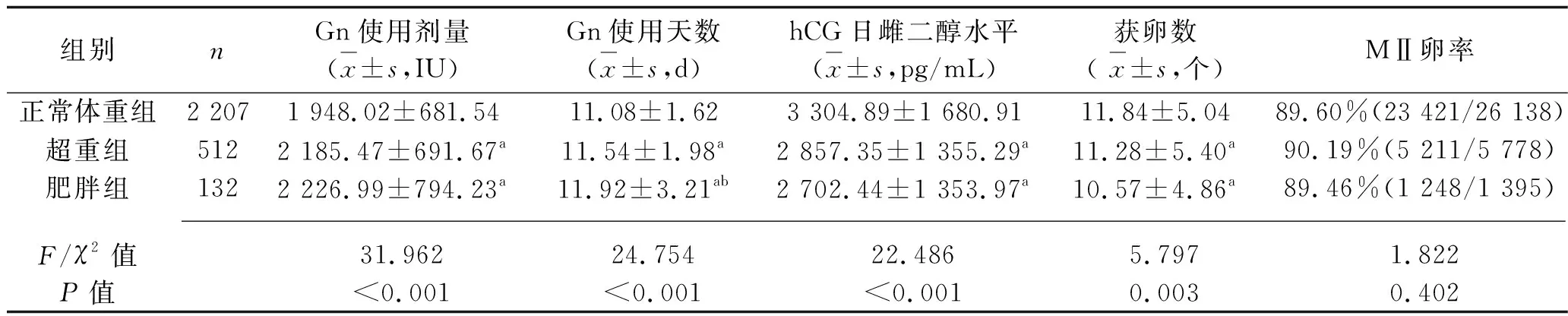
表2 3組患者對卵巢反應及胚胎質量的比較
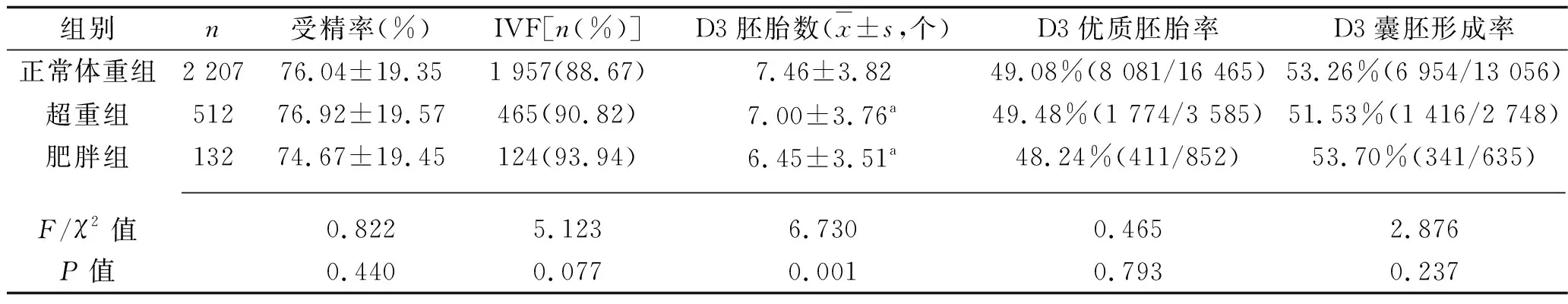
組別n受精率(%)IVF[n(%)]D3胚胎數(x±s,個)D3優質胚胎率D3囊胚形成率正常體重組2 20776.04±19.351 957(88.67)7.46±3.8249.08%(8 081/16 465)53.26%(6 954/13 056)超重組51276.92±19.57465(90.82)7.00±3.76a49.48%(1 774/3 585)51.53%(1 416/2 748)肥胖組13274.67±19.45124(93.94)6.45±3.51a48.24%(411/852)53.70%(341/635) F/χ2值0.8225.1236.7300.4652.876P值0.4400.0770.0010.7930.237
2.3 3組妊娠結局的比較 無論第3天或第5天移植,3組患者活產率、胚胎著床率、生化妊娠率、臨床妊娠率及流產率比較,差異均無統計學意義(均P>0.05),見表3。
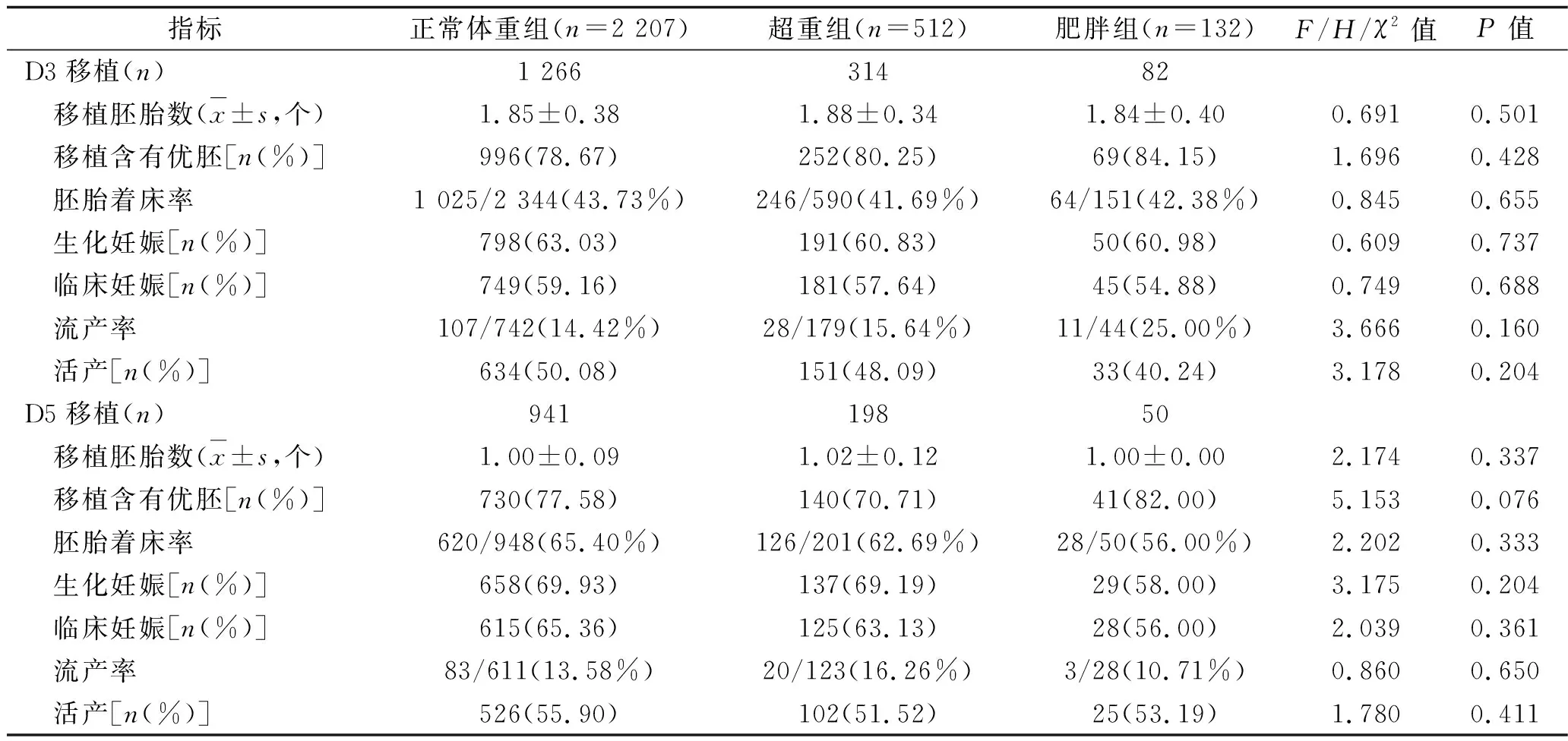
表3 3組妊娠結局的比較
3 討 論
本研究結果顯示,雖然各組間年齡、基礎FSH與竇卵泡數差異均無統計學意義,但與正常體重組相比,肥胖組與超重組的Gn使用時間延長,劑量增加,hCG日雌二醇濃度逐漸降低,獲卵數及第3天胚胎數逐漸減少(P<0.05),說明女性超重/肥胖可降低促排卵過程中卵巢的反應性,與蘭永連等[6]、鄒琴燕等[7]的研究結果相似,這與臨床中常規根據患者BMI來決定Gn的啟動劑量有關。而即使增加了Gn的使用劑量和時間,超重/肥胖組患者獲卵數及第3天胚胎數仍明顯降低。
雖然超重/肥胖組第3天胚胎數明顯降低,但各組間MⅡ卵率、受精率、第3天胚胎優胚率及第3天囊胚形成率差異均無統計學意義(P>0.05),說明超重/肥胖并不影響卵子受精及受精后的發育潛能。部分學者[6-7,10-11]也認為超重/肥胖不影響卵子的受精率和第3天胚胎優胚率。但Sarais等[12]發現,超重組及肥胖組較正常體重組MⅡ卵率明顯降低,但受精率及第3天胚胎評分差異均無統計學意義,這與我們的研究結果不一致,可能與該研究納入PCOS患者有關。蘭永連等[13]發現相較于正常體重組,PCOS肥胖患者卵子成熟率及受精率明顯降低,而非PCOS肥胖患者與正常體重組間差異無統計學意義,說明引起卵子質量下降的主要原因是PCOS伴隨的代謝異常,而非肥胖。吳海霞等[9]也認為超重及肥胖患者卵子受精率明顯降低,但作者將超重及肥胖患者納為同一組,且入組樣本量較少(n=49例)。
此外,在本研究中,相較于正常體重組,肥胖組與超重組的新鮮移植第3天或第5天的胚胎著床率、臨床妊娠率、流產率及活產率差異均無統計學意義(P>0.05),這與既往的研究結果[5,7,9,12,14]相似。在ART中,Provost等[3]、Luke等[ 4]的研究發現超重及肥胖患者的臨床妊娠率及活產率明顯降低,流產率明顯升高;Moragianni等[15]、Shah等[ 16]發現超重并不影響妊娠結局,但肥胖明顯降低臨床妊娠率及活產率,增加流產率;Bellver等[11]發現超重并不影響妊娠結局,僅肥胖患者的活產率明顯降低,但臨床妊娠率及流產率各組間差異并無統計學意義。這些均與本研究結果不一致,考慮與以下原因有關:納入患者的標準不同,以上研究將子宮內膜異位癥、PCOS患者及多次移植失敗患者均納入,而我們僅納入因輸卵管因素、男方因素行ART的患者;促排卵方案不一,以上研究囊括了多種促排卵方案,而我們僅納入行黃體期長方案促排卵的患者,避免了促排卵方案對卵子質量的影響;人種不同,使用的分類標準不同,西方國家將25.0kg/m2≤BMI<30.0 kg/m2定義為超重,BMI≥ 30.0 kg/m2定義為肥胖,而我國將24.0kg/m2≤BMI <28.0 kg/m2定義為超重,BMI≥ 28.0 kg/m2定義為肥胖。
本研究嚴格排除了可能影響妊娠結局的混雜因素,僅納入因輸卵管、男方因素及不明原因不孕行第1周期IVF/ICSI的患者,均行黃體期長方案,并排除了復發性流產及輸卵管積水的患者,以確定單純超重/肥胖對胚胎質量及妊娠結局的影響。但本研究也存在一定的局限性:為單中心回顧性分析,肥胖患者病例數較少(n=132)。后期需進一步加大樣本量,行多中心數據分析確定單純超重/肥胖對ART妊娠結局的影響。
綜上所述,女性單純超重/肥胖僅降低促排卵過程中的卵巢反應性,并不影響新鮮移植周期妊娠結局及胚胎質量。

