入院早期評分系統對急性胰腺炎嚴重程度及預后的預測價值
安文慧, 何旭昶, 楊 婧, 任蓓蓓, 張 雪, 冷 嬌, 羅 潤
昆明醫科大學第二附屬醫院 a.消化內科; b.肝膽外科, 昆明 650000
全世界急性胰腺炎(AP)的發病率在4.9/10萬~73.4/10萬,并且逐漸呈上升的趨勢[1-2]。AP是多種病因引起的胰腺自身消化、水腫、出血壞死所致的炎癥損傷,多數患者病情輕,預后好,但仍有15%~20%的患者可能發展成為重癥急性胰腺炎(SAP),病死率高達36%~50%,給醫療系統帶來了巨大的挑戰[3-5]。為了早期判斷AP的嚴重程度及預后,國內外提出了許多評分系統,但尚未有研究對入院24 h內比較全面的評分系統進行比較。本研究納入了入院24 h內即可對病情進行評估的評分系統,旨在找出早期預測最有價值的評分,并比較各評分預測的優勢,對疾病的早期評估、準確預測、提前干預、改善預后及轉歸、降低病死率有重要意義。
1 資料與方法
1.1 研究對象 選取2016年9月-2019年9月本院消化內科收治入院且病例資料完整的AP患者,根據美國2012年Atlanta標準[6]分為輕癥急性胰腺炎(MAP) 組、中度重癥急性胰腺炎(MSAP)組、SAP組。納入標準:AP的診斷需符合《中國急性胰腺炎診治指南(2019年,沈陽)》[7]。排除標準:(1)慢性胰腺炎急性發作或復發; (2) 未成年、妊娠、哺乳期、創傷、資料不完全患者;(3)伴有惡性腫瘤,慢性肝、腎、心臟功能衰竭者;(4)已在外院接受治療者。
1.2 臨床資料及早期評分 患者入院后24 h內采取靜脈血液標本送檢,收集患者臨床資料,包括一般資料(性別、年齡、BMI、住院天數、住院費用、此次是否復發入院)、合并癥[是否合并脂肪肝、高血壓、肺部感染、胰腺壞死、多器官功能障礙綜合征(multiple organ dysfunction syndrome,MODS)、死亡]、實驗室指標(血細胞分析、生化常規、血清淀粉酶、脂肪酶等)、早期影像學檢查及早期評分系統[包括急性胰腺炎嚴重程度床邊指數評分(BISAP評分)、全身炎癥反應綜合征評分(SIRS評分)、改良早期預警評分(MEWS評分)、PANC3評分、無害性急性胰腺炎評分(HAPS評分)、CT嚴重程度指數評分(CTSI評分)、簡易評分系統(SPS評分)]等。
1.3 倫理學審查 本研究通過昆明醫科大學第二附屬醫院醫學倫理委員會審批(批號:審-PJ-2019-66),患者及家屬均簽署知情同意書。
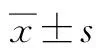
2 結果
2.1 一般情況 共納入254例AP患者,其中男159例,女95例,年齡13~95歲,平均(44.89±13.98)歲,BMI為(24.71±3.87)kg/m2。MAP組患者151例,男93例,平均(43.56±13.06)歲,BMI為(24.53±3.82)kg/m2;MSAP組患者67例,男48例,平均(47.85±16.17)歲,BMI為(24.81±3.85)kg/m2;SAP組患者36例,男18例,平均(45±12.82)歲,BMI為(25.31±4.16)kg/m2,3組患者性別比、年齡、BMI差異均無統計學意義(P值均>0.05),而住院天數、費用差異均有統計學意義(P值均<0.05)。在合并癥方面,3組合并肺部感染、胰腺壞死、MODS、死亡比例比較差異均有統計學意義(P值均<0.05)。而復發、合并脂肪肝、高血壓3組比較差異均無統計學意義(P值均>0.05)。在早期評分系統方面,3組各評分差異均有統計學意義(P值均<0.05)(表1)。
2.2 各評分系統對SAP、AP合并肺部感染、胰腺壞死、MODS預測能力的比較 計算各評分系統對SAP、AP合并肺部感染、胰腺壞死、MODS的AUC,根據預測能力由高到低分別選擇前三項評分系統進行ROC曲線繪制,通過Z檢驗進行評分系統預測能力的比較發現,預測SAP的能力:BISAP評分>CTSI評分/MEWS評分;預測AP合并肺部感染的能力:BISAP評分>HAPS評分/CTSI評分;預測胰腺壞死的能力:CTSI評分>SPS評分>BISAP評分;預測MODS的能力:HAPS評分/BISAP評分>CTSI評分(圖1,表2)。
注:a,預測SAP的ROC曲線;b,預測AP合并肺部感染的ROC曲線;c,預測胰腺壞死的ROC曲線;d,預測MODS的ROC曲線。
圖1各評分預測AP嚴重程度及并發癥的ROC曲線
2.3 各評分系統在不同病因下預測SAP比較分析 為了研究病因不同的情況下,BISAP評分是否仍是預測SAP最高的評分,本研究進行了亞組分析,發現不同的病因并未對其預測價值產生影響,BISAP評分與其余評分比較仍是預測SAP價值最高的評分(表3)。
3 討論
AP的預后與病情的嚴重程度相關,雖然重度患者并不占多數,但其病死率遠超輕、中度患者,確定入院后最有可能發生SAP的患者具有重要的臨床意義。目前臨床上預測胰腺炎嚴重程度及并發癥評分系統較多,但由于只有部分評分系統可以在入院24 h內評估,對于缺少重癥監護室及監護設備的基層醫院來說,對有SAP發展傾向的患者進行準確的分流是一種挑戰。綜合目前國內外研究,作者對能在入院24 h內評估的評分系統進行了比較,發現BISAP、CTSI、MEWS、SIRS、SPS、HSPS評分對于SAP的預測均有較好的價值(上述所有評分P值均<0.001),而PANC3評分則預測性較差(P>0.05)。原因可能是PANC3主要以血細胞比容為評分核心,若在入院前患者進行過補液治療,血細胞比容趨于下降,可能導致評分不準確[8-9]。目前臨床上對PANC3研究較少,其實際應用的可靠性仍有待進一步研究。將單因素分析中有意義的評分系統(BISAP、CTSI、MEWS、SIRS、SPS、HSPS評分)進一步進行各結局預測的ROC曲線繪制,對排名前三項的評分系統予以進一步分析。
在預測SAP及肺部感染方面,本研究顯示BISAP評分相對于其他評分有較好的預測價值。BISAP評分由Wu等于2008年首次提出,早期主要被用于預測AP的病死率。有Meta分析結果顯示,BISAP≥3分時,評價病死率的特異度為91%。進一步研究發現,BISAP評分在評估胰腺炎嚴重程度、局部并發癥等方面也有較好的預測價值[10-12]。由于該評分指標相對較少,僅需要基本的病史、體格檢查以及簡單的實驗室指標和胸部X片,在入院早期就可以有效收集齊全,評估簡易可靠。值得注意的是,本研究顯示入院第1天BISAP預測的臨界值為2分,這與汪安江等[13]前瞻性研究的結果一致,然而與臨床大部分研究結果不同(≥3分表示SAP)。由于BISAP原本作為預測病死率的評分系統,而本組研究中死亡患者例數較少,且目前大部分研究尚未對BISAP評分預測SAP予以時間的界定,可能是造成臨界值出現差異的原因。此外,有研究[14-15]表明,對于不同病因的患者,BISAP評分在預測上有所不同,國內同類型研究較少對此進行說明。為了研究不同病因對BISAP評分預測的影響,本研究對病因進行了亞組分析,發現不同的病因并未對其預測價值產生影響,結論可靠性較高。

表2 各評分系統預測SAP、AP合并肺部感染、胰腺壞死、MODS的比較

表3 BISAP評分預測不同病因SAP價值比較
胰腺壞死是AP較為常見的影像學表現之一,在臨床上進行急診CT檢查后即可簡單獲得。作為以影像學特征為基礎建立的CTSI評分,其對胰腺壞死的預測價值明顯高于其他評分。CTSI最早在1985年被提出,旨在對AP進行影像學上的嚴重程度分級,研究[16-17]顯示CTSI無論在預測SAP或其他局部、全身并發癥上均優于APACHE Ⅱ等經典評分。而CTSI也有其局限性,早前有研究表示胰腺和胰周壞死在AP發病后72 h才較為明顯,因此使用CTSI對SAP進行評估應限定CT檢查的時間,將其延后至72 h以提高該評分的準確性[18]。而He等[19]對72 h后進行的CT結果進行了評分,發現CTSI預測SAP、感染性肺炎及病死率的AUC分別為0.67、0.75和0.51。與本文24 h內的分析結果相似,入院時間對CTSI評估的影響可能需要進一步研究。由于影像學分級的研究相對較少,該評分仍是目前臨床上廣泛使用的評分系統之一。
MODS作為導致患者出現死亡的直接并發癥,被認為是評估AP嚴重程度的標準。對于評估AP患者出現器官衰竭的概率可以幫助臨床醫師決定哪些患者需要盡早轉入大型醫療中心或重癥監護室[16]。本研究顯示,在分析MODS方面,BISAP及HAPS評分均有較高的應用價值,而且均可在24 h內進行評估,簡單易行。Lankisch等[20]提出的HAPS評分旨在排除可能發生SAP的患者,同時張映媛等[21]發現HAPS對SAP并無預測價值。MODS作為SAP的危重并發癥,在入院評估時BISAP評分對于MODS可能有更好的適用性。也有研究[22]指出,BISAP評分無法動態觀察24 h內的持續性器官衰竭。對于MODS的預測價值可能仍需進一步探討。
綜上所述,BISAP、CTSI及HAPS等評分系統,對24 h內評估AP患者重癥化及預后(MODS、肺部感染、胰腺壞死等)具有較好的預測能力,對AP患者進行分級、急診科分流有重要意義。本研究死亡例數較少,為了避免評分系統預測死亡出現比較大的混雜偏倚導致結果不可靠,因此未對死亡進行預測比較。本研究為單中心、回顧性研究,雖然盡量避免但仍可能存在相關回顧偏倚,結論還需多中心、前瞻性的研究來進一步驗證。

