T2DM對老年絕經后骨密度、骨轉換及骨質疏松性骨折風險的影響研究
王立,梁莉萍
(三亞市人民醫院老年病科,海南 三亞 572000)
絕經后女性是骨質疏松(osteoporotic,OP)的高發人群,且隨年齡增長其發生風險也明顯增高。一項1 768例絕經后婦女調查報道[1]顯示,OP發病率為39.2%,且>70歲年齡組高達70.1%。OP最嚴重且最具破壞性的并發癥是骨質疏松性骨折(osteoporotic fracture,OPF),多發于髖骨、腰椎等部位,此類骨折不僅治療相對棘手,而且并發骨折風險也較高,嚴重時可致殘甚至死亡,世界衛生組織(WHO)將OPF列入全球性公共疾病衛生問題。糖尿病(diabetes mellitus,DM)尤其是T2DM和骨質疏松存在復雜聯系,盡管目前關于T2DM對骨代謝尤其是骨密度(BMD)的影響尚存在爭議,但臨床實際表明T2DM絕經患者骨質疏松及骨折的發生風險明顯增高,引起醫學工作者的廣泛關注,T2DM對老年絕經患者骨代謝的影響尚需深入考究[2~3]。本研究對這類骨質疏松高危人群進行骨代謝指標檢測,分析T2DM對骨質疏松性骨折風險的影響及相關機制,現報告如下。
1 資料和方法
1.1 臨床資料
收集2014年1月至2015年6月三亞市人民醫院75例老年絕經后T2DM患者,記為T2DM組。納入標準:參考美國糖尿病協會(ADA)頒布的《2017年糖尿病診療標準》[4],明確診斷為T2DM,且T2DM病程5~10年;絕經,且年齡60~80歲;體重指數(BMI)正常;溝通交流、生理機能滿足研究條件,對研究知情同意。排除標準:I型糖尿病;病理性、復發或創傷性骨折者;近2年內服用過激素類、抗癲癇藥物者;甲狀腺或甲狀旁腺功能、肝腎功能異常者等。收集同期入院體檢的40例同年齡段的健康絕經婦女,空腹血糖(FPG)、糖化血紅蛋白(HbA1c)等血糖指標正常,記為健康組。本研究經院倫理委員會批準。
1.2 研究方法
1.2.1 BMD檢測 儀器采用美國進口雙能X線骨密度儀(型號:DPX Bravo),變異系數0.75 %~0.80 %,運用雙能量X射線骨密度測定法(DXA)測量股骨頸、全髖及腰椎(L1~L4)BMD。運用DPX Bravo配置的髖結構分析軟件在DXA掃描圖像上測定股骨近端的股骨強度指數(FSI)、截面指數(SM)、橫截面面積(CSA)及曲線比率(BR)等幾何力學參數。
1.2.2 實驗室檢測 受檢者均隔夜進食12 h,晨起空腹狀態下抽取靜脈血3 mL,即刻送至檢驗科檢測。儀器采用美國貝克曼AU480全自動生化分析,檢測血糖、血脂、胰島素等常規指標。采用電化學發光法檢測骨轉換指標:I型前膠原氨基端肽(P1NP)、β膠聯降解產物(β-CTX)。
1.2.3 跟蹤隨訪 T2DM老年絕經患者和同齡段健康絕經后女性入組后建立隨訪檔案,T2DM組通過慢性病管理、定期門診、電話/e-mail/微信、上門拜訪等形式隨訪3年,健康組通過定期體檢、電話/e-mail/微信、上門拜訪等形式隨訪3年,每年至少隨訪2次。隨訪終點:隨訪對象明確出現OPF、失訪或主動退出研究、死亡或其他不符合隨訪條件者。統計兩組OPF發生率及發生部位情況,骨質疏松性骨折診斷標準:參考中華醫學會骨科分會骨質疏松學組制定的《骨質疏松性骨折診療指南(2017年)》[5]:(1)可伴有疼痛、腫脹、功能障礙、畸形、骨擦感(音)、反常活動等典型臨床癥狀;(2)X線、CT、MRI等影像學檢查明確骨折,確定骨折部位、類型、移位方向、骨折程度、粉碎情況等;(3)DXA測定BMD水平明顯低于同性別、同一種族的同齡健康人,骨峰值(T值)≤-2.5個標準差(SD)。T值計算公式=(BMD測定值-中國正常成年女性T值)/中國正常成年女性T值。
1.3 統計學分析
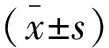
2 結果
2.1 兩組患者一般資料比較
收集整理T2DM組和健康組患者的年齡、BMI、絕經時年齡、絕經時間、T2DM病程、FPG、HbA1c等基本指標。組間年齡、BMI、絕經時年齡、絕經時間相較,差異無統計學意義(P>0.05),T2DM組FPG、HbA1c高于健康組,差異有統計學意義(P<0.01)。見表1。
2.2 兩組DXA測量數據及骨轉換指標檢測比較
DXA測量數據方面:T2DM組股骨頸、全髖和腰椎BMD分別較健康組低,差異有統計學意義;T2DM組股骨近端FSI、SM、CSA低于健康組;BR高于健康組,差異有統計學意義。骨轉換指標方面:兩組β-CTX水平相較,差異無統計學意義(P>0.05),但T2DM組P1NP水平低于健康組,差異有統計學意義。見表2。

表1T2DM組和健康組患者一般資料比較

表2 兩組DXA測量數據及骨轉換檢測水平比較
2.3 兩組3年隨訪OPF發生情況比較
T2DM組、健康組分別8例、4例未能成功隨訪,隨訪有效率為89.33%、90.00%。T2DM組OPF發生率為16.42%,高于健康組的2.78%,差異有統計學意義(P<0.05),T2DM組骨折部位為髖部4例,脊椎處和橈尺骨遠端處各2例,見表3。

表3 兩組3年隨訪OP發生情況比較[n(%)]
3 討論
我國是OP患病基數大國,有報道[6]顯示我國50歲以上人群中約有6 944萬人患有骨質疏松癥,約2.1億人存在骨量減少,且呈不斷上升趨勢。相關Meta分析[7]顯示,2010~2016年中國老年人(≥60歲)人群OP發生率高達36%,且女性OP發生率(49%)顯著高于男性(23%),即老年群體OP發生風險存在明顯的性別差異。OF所致的OPF等嚴重危害問題已成為中老年人致殘、致死的主要原因,其中OPF長期臥床者致死率高達20%,致殘率更是高達50%,但遺憾的是OPF等嚴重危害問題一直以來被低估,帶來沉重的社會疾病負擔[8]。近些年,我國針對OP發病的隱匿性和OPF的嚴重危害性特點,高度重視OP尤其是OPF的風險預防、篩查和診治工作,有學者提出亟需推行聯合多學科“全程管理”等[9]。
OPF好發于老年絕經后女性,原因在于絕經后婦女雌激素水平塌陷,引起骨量減少和骨組織結構、骨強度變化,是OPF發生的高危因素[10]。此外,國內外有報道[11]顯示,T2DM、慢性腎病、腫瘤、風濕性關節炎等慢性病患者受疾病炎癥和長期服藥影響,尤其在使用糖皮質激素、免疫抑制劑治療時,發生OPF風險明顯增加。合并T2DM的老年絕經女性作為OPF的高危人群,其OPF防治現狀令人堪憂,但目前關于T2DM增加OPF風險的相關機制研究尚不充分,也存在一定困惑,比如有部分T2DM患者DXA測量顯示BMD正常甚至增高,提示T2DM還可能通過影響非骨量因素增加OPF的發生風險[12]。
本研究DXA測量顯示T2DM組股骨頸(L1~L4)、全髖、腰椎處BMD均低于健康組,提示導致BMD下降仍是T2DM增加OPF風險的重要途徑[13]。此外,T2DM組股骨近端FSI、SM、CSA明顯低于健康組,而BR顯著高于健康組,提示T2DM可導致老年絕經后女性股骨近端骨強度明顯降低,對股骨近端的形態結構、分布、壓縮力、負荷功能、穩定性、骨剛度等存在不利影響,進而增加OPF的發生風險[14-15]。本研究認為T2DM造成骨強度降低的原因可能和T2DM破壞骨微結構有關,后續有待進一步探究。靳延利等[16]報道發現,≥65歲髖部OPF女性患者CSA、股骨頸長(NL)和股骨近端BMD有明顯降低,股骨頸寬是除BMD以外老年絕經女性發生OPF的獨立危險因素,這與本研究結論吻合。
P1NP和β-CTX是兩項重要的骨轉換指標,有報道[17]指出二者聯合檢測對絕經后OPF風險具有較好預測價值。本研究顯示兩組β-CTX檢測水平差異并不顯著,但T2DM組P1NP水平顯著降低(t=2.716,P<0.01),提示T2DM還可能通過抑制骨轉換促使OPF發生[18]。I型膠原質沉積在骨生成轉換過程中起到關鍵作用,提供了90%的骨基質,特異蛋白酶作用下轉變為膠原纖維質,并按1∶1比例釋放P1NP,因此P1NP也可作為I型膠原質沉積的標志物。本研究認為T2DM老年絕經后女性受長期高血糖狀態、炎性環境影響,造成I型膠原質合成速率降低和影響骨基質形成,導致BMD下降和OPF風險增加[19]。3年隨訪顯示T2DM組出現8例OPF,骨折部位為常見的髖部、脊椎和橈尺骨遠端處,OPF發生率(16.42%)顯著高于健康組(2.78%)(χ2=4.074,P<0.05),和文獻報道[20]相符合,也進一步說明T2DM增加老年絕經后女性OPF的發生風險,需引起高度重視。
綜上,T2DM和老年絕經后女性OPF有緊密復雜聯系,降低BMD和骨強度以及抑制骨轉換可能是增加OPF發生風險的重要原因。因此,對此類存在兩項OPF危險因素的高危人群而言,應鼓勵積極控制血糖水平,加強DXA相關測量和骨轉換水平檢測等措施,重視骨骼的全面評估,不斷優化OPF的預防篩查和診治工作。

