手法淋巴引流綜合療法對下肢2期淋巴水腫患者的療效
毛朝琴,金畢,肖喜玲,吳中文,范澄
淋巴水腫最常見于肢體,也可以發(fā)生在面部、頸部及外生殖器等其他器官[1],主要是指淋巴液回流障礙而滯留在組織中引起的水腫。疾病早期,淋巴水腫中回流受阻的淋巴液淤滯在組織間隙呈現(xiàn)出一種慢性進行性疾病,如果治療得當淋巴水腫可以得到緩解,但如果錯過了治療時機,患肢腫脹加劇,纖維組織和脂肪不斷增生,最終導致皮下軟組織纖維化、疼痛、感覺異常及感染肢體畸形等不可估量的并發(fā)癥[2]。因此,應(yīng)當做到早發(fā)現(xiàn),早預(yù)防,最后早治療,對降低后期并發(fā)癥和預(yù)后十分關(guān)鍵。目前國際較為公認的淋巴水腫治療方案為淋巴引流綜合療法,主要包括淋巴引流手法、間歇氣壓、壓力袖套、多層繃帶加壓包扎、健康宣教及皮膚護理等[3]。本文就此進一步探討淋巴引流綜合療法對下肢2期淋巴水腫的療效觀察。
1 資料與方法
1.1 一般資料 選取2017年5月~2018年5月在武漢協(xié)和醫(yī)院血管外科及康復(fù)醫(yī)學科就診符合納入標準的70例下肢2期淋巴水腫的患者[4-6]。納入標準:年齡17 ~ 64歲;意識清醒無交流障礙;依從性好。排除標準:重要臟器(心、肝、肺、腎)的異常;伴有殘疾患者或因疾病而過度焦慮無法準確評估疼痛或精神病患者。剔除標準:無法按規(guī)定計劃執(zhí)行配合患者; 收集的評估和一般資料不全或不夠詳細患者;治療過程中發(fā)生突發(fā)意外而中途放棄者。本研究所有患者均簽署知情同意書。將70例患者隨機分為治療組和對照組,2組一般資料比較差異無統(tǒng)計學意義。見表1。

表1 2組患者一般資料比較
1.2 方法 對照組采用動靜脈氣壓治療,給患者綁好后以能放2根手指為宜,脈沖壓力40mmHg(1 mm Hg=0.133 kPa),脈沖持續(xù)時間3s,脈沖間隔時間20s,每次20 min,設(shè)定好充氣壓力參數(shù)及時間,調(diào)節(jié)壓力速度12 s,按照從腳、小腿、膝蓋、大腿順序反復(fù)間歇性充氣,一個療程期間,連續(xù)間歇持續(xù)地逐步釋放壓力。運行過程中,護士要觀察儀器的運行情況,如有報警發(fā)生,及時查找原因并處理。密切觀察病人情況,如有胸悶、呼吸困難及紫紺等不適癥狀,或有肢體溫度及皮膚顏色的改變,需立即停止使用,并及時匯報醫(yī)生。同時對患者及其家屬進行健康宣教,講解淋巴水腫發(fā)生的相關(guān)原理及手術(shù)后預(yù)防相關(guān)知識,讓患者了解淋巴水腫作為手術(shù)后的長期并發(fā)癥,終身存在風險,提高患者及其家屬的重視度,加強患者自我管理的依從性,強化患者家屬監(jiān)督作用。淋巴水腫預(yù)防措施知識宣教內(nèi)容參考2003年美國淋巴水腫網(wǎng)站提出的18條預(yù)防下肢淋巴水腫的方法及日常自我治療方法[7]。治療組采用氣壓治療加徒手淋巴引流治療。氣壓治療方法與對照組相同。徒手淋巴引流(manual 1ymphatic dminage,MLD)技術(shù)主要是遵循人體的淋巴解剖結(jié)構(gòu)進行人工淋巴引流[3],本質(zhì)上是一種通過輕柔按摩皮膚表面的治療技術(shù)。但與傳統(tǒng)的按摩手法不同,它既不會產(chǎn)生皮膚泛紅,也不會產(chǎn)生疼痛,甚至不會產(chǎn)生刺疼的效果。主要是對體表(包括軀干和肢體)淋巴系統(tǒng)沿淋巴回流方向和途徑做輕柔的按壓和按摩。治療順序是:先軀干后肢體;先健側(cè)后患側(cè);按壓腹股溝淋巴結(jié)和附近引流區(qū)域的淋巴管走向作按摩,從而促進周圍淋巴液向中央淋巴系統(tǒng)的回流,來達到減輕和消除患病下肢肢體組織水腫和疼痛的作用。每日1次,每次45~60min,25次為1個療程,手法引流結(jié)束后用低彈性的繃帶包扎患側(cè)下肢。行如下步驟前涂皮膚護理乳液,注意在關(guān)節(jié)處交叉包扎,每天早晚各包扎一次,中途間隔12 h,每次包扎時間為20 min,中間注意觀察病人肢體血供情況,注意隨時松綁2~3min后再繼續(xù)包扎。同時囑咐好家屬做好平時生活中皮膚的清潔護理,并要求患者依舊正常進行日常生活活動以及行走等功能鍛煉。MLD由經(jīng)過專業(yè)訓練的醫(yī)務(wù)人員來操作,同時做好出院前宣教工作。患者均治療25d。
1.3 評定標準 ①組織水腫程度:采用多頻生物電阻人體成分分析儀(Multiple- frequency bioelectrical impedance analysis,Inbody720,Biospaee Korea)分別檢測健肢和患肢組織水腫程度即細胞外液含量(L)[8]。通過測量肢體細胞外液的量,來診斷患者是否發(fā)生淋巴水腫以及水腫的嚴重程度。②肢體周徑:檢測淋巴水腫最常用的方法是周徑測量法[9],該方法優(yōu)點是容易掌握,而且結(jié)果相對客觀。第二趾骨前5cm,外踝最高點上5cm,髕骨下緣下10cm,髕骨上緣上10cm,髕骨上緣上20 cm。患側(cè)肢數(shù)值減去相對應(yīng)位置健肢數(shù)值,所得差值相加求出平均數(shù)。③視覺模擬評分法(visual analogue scale,VAS):主要用于疼痛的評估,0分表示無痛,10分代表難以忍受的最劇烈的疼痛[10]。④下肢運動功能量表(Fugl-Meyer,F(xiàn)MA):通過6個方面來評估下肢運動功能狀況。⑤睡眠狀況:采用阿森斯失眠量表測評患者的睡眠質(zhì)量[11]。分數(shù)越高,運動功能越好[12]。
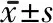
2 結(jié)果
治療1個療程后,2組細胞外液含水量、肢體周徑、VAS評分均較治療前明顯降低(P<0.05),且治療組更低于對照組(P<0.05)。2組下肢FMA評分均明顯高于治療前,且治療組更高于對照組(P<0.05)。2組睡眠狀況較治療前明顯改善(P<0.05),治療組更優(yōu)于對照組(P<0.05)。見表2~4。
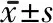
表2 2組患者治療前后細胞外液含水量及肢體周徑比較
與治療前比較,aP<0.05;與對照組比較,bP<0.05
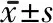
表3 2組治療前后VAS及下肢FMA評分比較 分,
與治療前比較,aP<0.05;與對照組比較,bP<0.05

表4 2組患者治療前后睡眠狀況比較 例
2組組內(nèi)治療前后比較,P<0.05;治療后治療組與對照組比較,P<0.05
3 討論
淋巴水腫主要是指淋巴管或淋巴結(jié)受到損害失去代償能力而導致富含蛋白質(zhì)的淋巴液在體內(nèi)積聚最終回流受阻,在臨床中非常多見。若不加以及時治療,可能會導致肢體進一步腫脹,皮下軟組織纖維化、疼痛、感覺異常及感染等并發(fā)癥[13]。淋巴液的積聚會導致組織纖維化,表現(xiàn)為患側(cè)下肢腫脹、緊繃及沉重等不適感和僵硬、疲乏及關(guān)節(jié)活動受限等[14]。回流受阻時,淋巴液就會聚集在間質(zhì)中,從而刺激纖維母細胞增殖釋放更多的膠原蛋白,從而增加組織膠體滲透壓,膠原纖維形成造成組織纖維化,筋膜增厚皮膚硬度增加,手臂進一步腫脹、僵硬從而功能喪失。臨床中盆腔、乳腺等腫瘤術(shù)后放化療淋巴水腫患者日漸增多,若不及時治療病情會進行性加重[15]。
壓力治療通過減少患肢毛細血管的滲出和增加淋巴管和靜脈的回流而減輕水腫,同時也能夠分解已經(jīng)形成的纖維組織和抑制其生長,此治療后可通過低彈力材料加壓來進一步提高局部組織壓力,從而減輕毛細血管的滲出而促進其重吸收能力,可有效防止體液的重新積累。壓力療法又稱為加壓療法,是經(jīng)循證醫(yī)學證實預(yù)防水腫和防治纖維化最為有效的方法之一[16],主要是通過對人體表面施加適當?shù)膲毫Γ瑏磉_到預(yù)防肢體腫脹或抑制皮膚瘢痕增生的治療方法。傳統(tǒng)的氣壓療法太過單一刻板,其效果見效慢,維持時間短,病人依從性低,主動配合性較差。
目前,常見通用的淋巴水腫治療主要包括手術(shù)治療和保守治療。疾病早期的治療以消除水腫為主,晚期以消除脂肪纖維組織為主要目標,因此抗炎性反應(yīng)和抗纖維化應(yīng)該貫穿疾病治療的始終。目前消腫藥物并不能明顯緩解淋巴水腫。如果不能采用外科治療來疏導滯留在組織中的淋巴液,則可采用物理治療手法,引導水腫液通過不同流域的淋巴-淋巴吻合支和淋巴-靜脈交通支回流。淋巴水腫是一個需要長期的治療和呵護而不能根治的慢性疾病。而且,手法淋巴引流綜合療法比以往的保守治療和手術(shù)治療具有更多的適應(yīng)癥,如腫瘤根治術(shù)后繼發(fā)性下肢淋巴水腫等,以及某些特殊部位的淋巴水腫,如外生殖器、面部等;因此,恰當?shù)牧馨鸵骶C合保守治療無疑更具優(yōu)越性,值得臨床推廣。
本文結(jié)果顯示,觀察組經(jīng)過1個療程的手法淋巴引流綜合治療后水腫、疼痛、睡眠和運動功能均明顯改善。原因可能是淋巴引流法可以提高患者的自我感知能力并減輕緊張和焦慮等負面情緒使軀體進入一種放松的狀態(tài)來提高患者睡眠質(zhì)量[17]。本研究由經(jīng)過培訓的護士對患者采用淋巴引流技術(shù),來減少淤積于靜脈瓣的血液,降低血管腔內(nèi)壓力從而使組織內(nèi)的滲液回流到管腔內(nèi)[18],從而減輕患肢水腫程度,軟化瘢痕,溶解對血管和淋巴管壓迫、牽拉造成的纖維條索從而緩解疼痛[19],緩解睡眠后患者疼痛感亦明顯降低。同時,水腫的減輕能更好地促進下肢運動功能的恢復(fù),提高康復(fù)訓練的效果[20],因此,手法淋巴引流綜合療法較傳統(tǒng)壓力療法能更有效緩解水腫和疼痛,值得推廣。
淋巴引流的原理為緩慢輕壓腫脹部位起到牽拉牽動皮膚下錨絲從而激活淋巴系統(tǒng)和毛細淋巴管壁[21],使組織液進入淋巴管腔從而清除局部感染、減輕水腫,同時可以激活淋巴潴留局部淋巴結(jié),促進淋巴收縮,從而提高淋巴引流速度[22]。通過對淋巴管及周圍組織的壓迫和按摩能增加淋巴液的回流速度,繞過堵塞的淋巴管,越過“分水嶺”轉(zhuǎn)移至身體近心部位進行吸收代謝而提高淋巴管的功能。淋巴管的“舒縮性”決定其流動性,因為不與心泵相連,肌肉收縮、器官蠕動、橫膈的運動提供流動的動力,通過對動脈和肌肉的伸張性對淋巴液造成向前的壓力,橫膈的呼吸作用在胸導管內(nèi)造成負壓,使淋巴液向上回流到血液中,促進血液循環(huán),進一步減輕了水腫[23],反過來又進一步促進水腫及緩解疼痛,最終達到加速康復(fù)的目的。患者出院后回歸家庭社會,有助于患者參與家庭社會活動,增強角色歸屬感,從患者角色順利過渡到家庭社會角色,改善患者角色功能和社會功能。護患互動讓患者到出院后進行居家自我管理,患者的功能改善,自我價值歸屬感增加,對疾病的信心增強從而改善患者情感功能及認知功能,及回歸社會的信心。 因此,徒手淋巴引流法聯(lián)合功能鍛煉可有效提高患者生活質(zhì)量。此外這種壓力還可以有效刺激副交感神經(jīng)系統(tǒng)。
本研究因樣本量少,隨訪時間較短,未對患者進行年齡、病程、嚴重程度、治療依從性、維持效果等進一步分析。本文以2期下肢淋巴水腫患者為研究對象未納入其他分期的淋巴水腫患者,結(jié)論不夠全面,希望能為未來進一步的研究提供治療思路。

