高齡肺部感染患者多重耐藥菌的分布及臨床特點
曹桂花,葛偉,薛明濤
(空軍軍醫大學西京醫院老年病科,西安 710032)
多重耐藥菌(multi-drug resistant bacteria,MDR)是指對通常敏感的三類或三類以上抗菌藥物同時呈現耐藥的細菌,有報道指出,在重癥加強護理病房死亡患者中,MDR感染者占50%以上。MDR對嬰幼兒、免疫缺陷者和老年人的危害極大,隨著人口老齡化進程加快,近年來臨床發現,老年病科高齡MDR肺炎發病率逐漸增加,不僅增加了治療難度,也直接威脅到了患者的生命安全[1,2]。本研究旨在分析高齡肺部感染患者MDR的分布及臨床特點,以期為臨床提供指導和參考。
1 對象與方法
1.1 研究對象
入選2015年1月至2016年12月在西京醫院老年病科住院治療的高齡肺部感染患者共219例。納入標準:(1)≥80歲;(2)痰液標本質量合格;(3)住院時間預計>3 d。排除標準:(1)痰液標本培養陰性;(2)預期生存時間≤24 h。依據是否出現MDR分為2組:MDR組(n=107)和非MDR組(n=112),其中MDR組男性58例,女性49例,年齡80~99(84.0±2.5)歲;非MDR組男性62例,女性50例,年齡80~97(85.0±3.9)歲。
1.2 方法
1.2.1 標本采集 對于普通患者,取痰前用清水反復漱口后,用力自氣管咳出第1口痰于滅菌容器內(共207例);對于已經建立人工氣道(如氣管切開或氣管插管)者,應戴無菌手套或用無菌鑷子取一次性無菌專用吸痰管,一頭緩慢插入氣管致隆突(葉支氣管)水平,一頭接電動吸引器,螺旋式抽吸,吸引痰液(共12例)。收集到標本立即送檢進行細菌培養及藥敏試驗。
1.2.2 收集資料 包括所有入組患者的年齡、性別、基礎疾病、住院時間、抗生素使用天數、激素使用時間、有創呼吸機使用時間、死亡率、痰培養結果等資料進行對比分析。
1.3 統計學處理
2 結 果
2.1 2組患者基線資料比較
2組患者年齡、性別、激素使用時間、慢性阻塞性肺疾病(chronico bstructive pulmonary disease,COPD)病史、白蛋白水平、降鈣素原(procalcitonin,PCT)水平比較差異均無統計學意義(P>0.05);MDR組患者的住院天數、抗生素使用天數、有創呼吸機應用天數較非MDR組長,差異具有統計學意義(P<0.05;表1)。

表1 基線資料比較
MDR: multi-drug resistant bacteria; COPD: chronic obstructive pulmonary disease; PCT: procalcitonin
2.2 2組患者病原菌學特點
MDR組中病原菌的種類及構成比依次為鮑曼不動桿菌28.0%(30/107)、銅綠假單胞菌22.4%(24/107)、大腸埃希菌17.8%(19/107)、耐甲氧西林金黃色葡萄球菌(methicillin-resistant staphylococcus aureus,MRSA)9.3%(10/107)、肺炎克雷伯菌8.4%(9/107)、屎腸球菌6.5%(7/107)、其他5.6%(6/107)。非MDR組中病原菌的種類及構成比依次為肺炎克雷伯菌31.3%(35/112)、大腸埃希菌29.5%(33/112)、銅綠假單胞菌17.9%(20/112)、鮑曼不動桿菌15.2%(17/112)、MRSA 3.6%(4/112)、其他1.8%(2/112)、屎腸球菌0.9%(1/112)。2組患者的病原菌均以革蘭氏陰性桿菌為主。
2.3 2組患者1年死亡率比較
MDR組患者1年死亡率較對照組[30.2%(32/106)vs8.0%(9/112)]明顯升高,2組比較差異有統計學意義(P<0.05)。
2.4 MDR感染的危險因素分析
多因素logistic回歸分析結果提示,住院時間長(OR=4.813,95%CI1.234~5.554;P=0.032),抗生素使用時間長(OR=3.124,95%CI2.126~10.314;P=0.001)及有創呼吸機使用時間長(OR=4.227,95%CI1.470~6.879;P=0.041)是發生MDR感染的獨立危險因素(表2)。
3 討 論
高齡老年患者由于組織器官功能減退、免疫力低下等因素,容易發生肺部感染,肺部感染后住院時間長、 侵入性操作頻率增加、 使用激素、不合理使用抗生素等都可能使患者MDR感染的風險增大。MDR感染后使用抗生素效果差、治療失敗率高,可導致死亡率增高及臨床費用增加[3]。
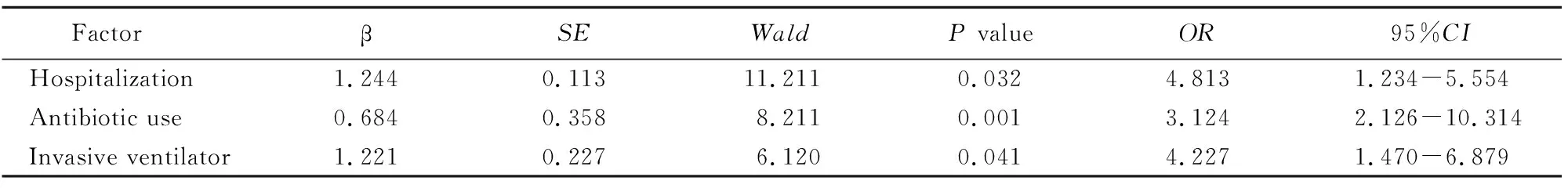
表2 MDR感染的多因素非條件logistic回歸分析
MDR: multi-drug resistant bacteria
本研究發現,高齡MDR依次以鮑曼不動桿菌、銅綠假單胞菌、大腸埃希菌、MRSA、肺炎克雷伯菌等多見,這與國內多項研究結果一致[4,5]。文獻報道,鮑曼不動桿菌和銅綠假單胞菌檢出率逐年升高,耐藥率明顯上升[6,7]。這與鮑曼不動桿菌可產生多種酶有關:對頭孢菌素類耐藥,主要與其產超廣譜β-內酰胺酶有關;對亞胺培南耐藥,主要與其產金屬β-內酰胺酶有關;對喹諾酮類耐藥,主要與gyrA和parC基因突變有關[8]。銅綠假單胞菌對多種抗生素可快速產生耐藥性,臨床抗感染的經驗表明,單一抗生素對銅綠假單胞菌的治療是不理想的,主張聯合用藥,細菌生物膜是導致治療失敗的重要原因之一,因大環內酯類抗生素能有效抑制生物膜形成,短期聯合頭孢他啶等抗銅綠假單胞菌藥物后,可明顯改善臨床療效,其中以阿奇霉素抑制作用最強[9]。研究高齡人群及本病區MDR的分布及不同細菌的耐藥性能為治療提供重要的參考價值。
本研究結果表明,MDR感染后患者死亡率明顯升高,因MDR感染后可引起血小板減少、肝功能異常、貧血、凝血功能障礙、代謝性酸中毒、應激性潰瘍等癥狀,且抗生素對MDR的療效差,易出現呼吸衰竭、膿毒血癥等嚴重并發癥,最終導致高死亡率[10]。
本研究結果顯示,住院時間長、抗生素使用療程長及有創呼吸機長時間使用是發生MDR感染的獨立危險因素。老年患者由于基礎疾病多,住院率高、治療周期長,院內耐藥菌感染風險也就越大[11,12],廣譜抗生素使用隨之增多,長療程的抗感染治療導致體內敏感菌被殺滅或抑制,易誘導耐藥基因突變,造成多重耐藥性產生、體內環境菌群失調、大量多種MDR在體內定植或致病,且細菌耐藥性不斷進化(從低度耐藥逐步向中度或高度耐藥轉化),還可導致二重感染。有創機械通氣會直接損傷氣管上皮細胞、影響纖毛運動、破壞呼吸系統的生理屏障,痰液易附著在管道上形成痰栓造成痰液引流不暢,引起細菌不斷增殖,細菌定植在患者體內導致肺部感染,再加上長期有創機械通氣患者多需反復使用抗生素治療,形成惡性循環,導致MDR產生[13,14]。
總之,在高齡肺部感染患者診療過程中,臨床醫師應充分認識到住院時間長、長療程抗生素應用及有創呼吸機長時間使用會增加MDR感染的風險,MDR感染后患者死亡率增加,應積極啟動經驗治療,并據藥敏及時調整有針對性、相對窄譜的抗菌藥物;感染控制后及時出院;住院期間加強病原菌監測,如發現MDR感染,須遵循以循證醫學證據為基礎的感染診治指南,做好隔離預防措施及環境和設備清潔消毒,減少MDR產生、避免其播散[15]。

