脊柱脊髓損傷臨床及康復治療路徑實施方案
楊明亮,李建軍,李強,邱卓英,陳超,高峰,杜良杰,周紅俊,胡春英,叢芳,黃永青,楊德剛
脊髓損傷是一種極為嚴重的中樞神經系統損傷,通常具有不可恢復性(或恢復的有限性)。輕罹患者失去勞動能力,嚴重者日常生活不能自理。脊髓損傷后幾乎累及人體的每一個系統,并發癥多,因此治療具有復雜、困難、時間長、費用高及效率低等特點。據中國康復研究中心的住院患者資料(內部資料統計),脊髓損傷最初的4周內醫療費用在8~10萬元(不包括高位脊髓損傷使用呼吸機患者),隨后的3個月臨床及康復治療費用在10~12萬元左右。在北京地區,醫療保險和工傷康復準予的最長治療時間是脊髓損傷后(或手術后)6個月。因此無論從治療時間、還是醫療資源消耗來看,脊柱脊髓損傷無疑是高消耗醫療資源的疾病之一。能否通過脊柱脊髓損傷治療臨床康復路徑實施,來達到這樣一個目的,即在不降低醫療質量前提下,降低醫療資源消耗,提高效費比,我們進行了嘗試性的探討。本臨床路徑實施分兩部分:急性期的外科治療(傷后2周內)和亞急性期及后期的脊髓損傷臨床康復治療(傷后2周~6個月)。
1 患者入選
1.1 入選標準 第一診斷:胸、腰、骶段脊柱損傷;第二診斷:胸、腰水平脊髓損傷及馬尾神經損傷。
1.2 排除標準 ①伴隨影響康復進程的并發損傷,如骨盆骨折、四肢骨折、多發肋骨骨折、腦外傷等;②伴隨影響康復進程安排的嚴重并發癥,如嚴重肺部感染、壓瘡、深靜脈血栓、營養不良等;③伴隨嚴重的心、腦血管疾病,嚴重的老年骨質疏松及活動性乙型肝炎等傳染性疾病;④并發其他損傷、疾病和并發癥,但住院期間不需要特殊處理,可以進入臨床路徑;⑤其他因素,如≥70歲老年人。
1.3 診斷依據 ①病史:外傷、脊柱骨折、脊髓損傷、神經癥狀;②體征:肢體感覺障礙、運動障礙、大小便功能障礙;③影像學檢查:脊柱骨折、脊髓損傷及繼發病理改變;④評估標準:脊柱損傷(參考Armstrong-Denis或TLICS評分)、脊髓損傷(參考國際脊髓損傷神經分類標準,ASIA)[1]。
2 急性期的外科治療(脊柱損傷治療)內容
急性期的外科治療主要為神經減壓、骨折復位、重建脊柱穩定性,同時適當利用藥物保護損傷神經。標準臨床治療14 d。具體實施路徑如下。
2.1 飲食 少量進食,高營養,少渣,聯合靜脈營養;胃、腸脹氣者,禁食,留置胃管。
2.2 體位 平臥、側臥,軸向翻身1次/2 h,避免皮膚壓瘡的發生。
2.3 膀胱管理 常規留置尿管,間斷開放1次/2 h。
2.4 外科手術治療方案的選擇及依據 保守治療:根據TLICS評分;手術治療:TLICS分類法;載荷分享分類法;AO脊柱手冊;脊柱外科手術操作與技術。
2.5 術前準備 必須的檢查項目:①血常規、尿常規;②肝腎功能、血電解質、血糖;③凝血功能;④感染性疾病篩查(乙肝、丙肝、艾滋病、梅毒等);⑤胸片、心電圖;⑥全脊柱正側位片、骨盆正位片、損傷部CT及三維重建和MRI;⑦肝、膽、胰、脾B超檢查;⑧根據患者病情可選擇:1)肺功能、超聲心動圖(老年人或既往有相關病史者);2)有條件或根據需要行肌電圖、誘發電位檢查;⑨并發其他疾病者,必要時請相應的科室會診。
2.6 選擇藥物 ①抗菌藥物:按照《抗菌藥物臨床應用指導原則》(衛醫發〔2004〕285號)執行。②甲基強的松龍(MP):按照使用規定8 h內應用。適應癥:較嚴重的不全癱以及非脊髓橫斷性的完全癱,不推薦常規用。③營養神經藥物。
2.7 手術時期選擇 建議傷后2~3 d內實施,不完全性脊髓損傷、進行性脊髓損傷加重患者進行急診手術。
2.8 麻醉方式 全麻。
2.9 手術方案選擇 根據載荷分享分類法:如果<6分,可選擇后路手術;如果≥6分,可選擇前路手術;而對于AO分型的B2、B3及C型骨折同時評分≥6分者,可以選擇前后路聯合入路;建議采用術中自體血回收,根據患者傷情和術中情況而定是否輸異體血;術中強調植骨融合脊柱,建議使用鈦金屬內固定系統。
2.10 術后外科住院 恢復7~14 d。①抗菌藥物:按照《抗菌藥物臨床應用指導原則》(衛醫發〔2004〕285號)執行;②術后鎮痛:參照《骨科常見疼痛的處理專家建議》;③激素、脫水藥物和神經營養藥;④建議床邊康復;⑤必須復查的檢查項目:血常規,尿常規,骨折椎X線平片,建議術后2周檢查脊髓MRI,體感誘發電位。
2.11 術后愈合標準 ①體溫正常,常規化驗指標無明顯異常;②傷口愈合良好:引流管拔除,傷口無感染征象,無皮瓣壞死;③術后復查內植物位置滿意;④沒有需要處理的并發癥。2.12費用、住院時間變異及原因分析 ①圍手術期并發癥:壓瘡,傷口感染、內固定物位置不理想或神經減壓不理想,需再次手術,造成住院時間延長和費用增加;②內科并發癥:老年患者常并發基礎疾病,如腦血管或心血管病、糖尿病、血栓等,手術可能導致這些疾病加重而需要進一步治療,從而延長治療時間,并增加住院費用;③內植物的選擇:由于病情不同,使用不同的內植物,可能導致住院費用存在差異。2.13胸腰段骨折臨床路徑 見表1。
3 亞急性期及后期脊髓損傷臨床康復治療
亞急性期及后期脊髓損傷治療特點是以康復為主的綜合治療,標準治療時間為6個月,按照時間進程及損傷脊髓的神經恢復特點,可進一步分為3個階段。臨床康復治療與急性期外科治療路徑可以在同一個治療單位實施,即先在骨科或脊柱外科治療脊柱骨折,骨折獲得穩定后,轉入康復科室治療;也可在不同單位實施,即先在綜合醫院治療脊柱骨折后,再轉院到其他康復機構。對于第二種情況,實施的是臨床路徑的第二部分。
3.1 臨床康復治療實施前檢查、評估及治療(第一階段,傷后2~3周內) 篩選在外科治療結束后。這個時期患者通常已經過2周左右的急性期治療,大部分患者已接受脊柱內固定手術,脊柱已獲得初步穩定,且經過2周觀察和治療,有無嚴重的并發損傷已很清楚,患者生命體征平穩,可以進入綜合醫院的康復科室或轉入康復機構。由于患者轉科或轉院前各項檢查已基本完善,因此要求在轉入或接受患者后8 h內完成篩選。具體實施路徑如下。
3.1.1 飲食 正常飲食,高營養,少渣。
3.1.2 體位 臥床,軸向翻身1次/2 h,防止皮膚壓瘡,患者可通過搖床練習半坐位,如無不適可于床上取坐位。
3.1.3 膀胱管理 留置尿管,間斷開放1次/2 h;尿色混濁,可膀胱沖洗。
3.1.4 必須檢查項目 ①血常規、尿常規、尿培養;②肝腎功能、血電解質、血糖;③凝血功能、D-二聚體;④感染性疾病篩查(乙肝、丙肝、艾滋病、梅毒等);⑤心電圖;⑥胸片、全脊柱正側位片、骨盆正位片,損傷部CT及三維重建和MRI(如有檢查結果,不必重新檢查);⑦肺功能、超聲心動圖(老年人或既往有相關病史者);⑧肌電圖、體感誘發電位檢查、運動誘發電位檢查(可選擇);⑨肝、膽、胰、脾B超檢查及膀胱、輸尿管、腎B超檢查;⑩雙下肢靜脈彩超;尿流動力學檢查(如無條件,可用測殘余尿替代)。
轉院患者需重新檢查,檢查申請單在入院24 h內提交,全部檢查結果需在入院1周內回報,由康復醫生負責。
3.1.5 藥物治療 推薦使用常用的脊髓損傷治療藥物,用藥時間在脊髓損傷后3個月內。
3.1.6 第一次康復評價(傷后2~3周內實施)
3.1.6.1 參加人員 康復醫師(組織者)、相關臨床醫生(骨科、泌尿科、神經外科等)、康復訓練人員(PT、OT)、心理醫生、護士、其他相關人員組成治療小組,建議家屬、陪住人員參加。
3.1.6.2 評定內容 脊髓損傷程度;脊柱穩定性;全身各系統功能狀態(重點:神經系統、運動系統、泌尿系統、消化系統、心血管系統);心理情況;制定康復治療計劃及康復目標(完全性脊髓損傷康復治療目標,可在第一次評價時明確)
3.1.7 重要系統檢查及評估
3.1.7.1 神經系統損傷 參考ASIA標準,記錄患者脊髓損傷情況,并進行ASIA殘損分級;評估痙攣程度并記錄(改良Ashworth痙攣評價量表,MSS);評估有無疼痛并記錄(視覺模擬評分法,VAS);有條件的單位建議體感或運動誘發電位檢查,進一步確認脊髓損傷程度。
3.1.7.2 泌尿系統 參考以下檢查結果:膀胱、輸尿管、腎B超檢查;中段尿細菌培養及藥敏試驗;尿流動力學檢查(無條件機構,建議測量膀胱殘余尿,并記錄)等評估。
3.1.7.3 心腦血管系統 重點排除下肢深靜脈血栓,潛在心、腦血管疾病。重點參考雙下肢血管彩超,凝血四項及D-二聚體檢查。
3.1.7.4 消化系統及腸道功能 有無上消化道應激性潰瘍,有無腹脹、便秘,有無腸道菌群失調。
3.1.7.5 脊柱穩定性 重點評估脊柱穩定性,骨折復位程度,內固定位置是否正確,有無松動,由于常有多發脊柱骨折存在,應有全脊柱平片結果。
3.2 康復治療實施階段(第二階段,傷后3周~3個月)
3.2.1 飲食 正常飲食,鼓勵進食含高纖維的食物。
3.2.2 體位及移動 可采取各種臥位,包括俯臥位。體位變換,1次/2 h,防止皮膚壓瘡;術后3周,在胸腰部硬支具保護下坐輪椅,術后3個月,改軟腰圍,佩戴時間至術后6個月。
3.2.3 膀胱管理 將留置尿管改為間歇導尿,開始時4次/d;限制每天攝入水量(<2000 ml),少量多次;尿色混濁,殘渣多,可用生理鹽水沖洗膀胱。殘余尿低于膀胱容量20%,可停止導尿。高張力膀胱,且逼尿肌與外括約肌無明顯不協同患者,可訓練膀胱反射性排尿。
3.2.4 監測檢查項目 ①血常規、尿常規、尿培養,1次/2周;②肝腎功能、血電解質、血糖、凝血功能、D-二聚體,1次/月;③骨折脊柱正側位片、損傷部CT及MRI檢查,1次/3個月;④肺功能、超聲心動圖(老年人或既往有相關病史者),1次/3個月;⑤肝、膽、胰、脾B超檢查,1次/3個月;⑥膀胱、輸尿管、腎B超檢查,1次/月;⑦尿流動力學檢查,1次/3個月。
3.2.5 藥物治療 酌情選用神經營養藥物,推薦用藥時間為脊髓損傷后3個月內。抗痙攣藥物:建議用巴氯芬、也可聯合用鹽酸乙哌立松片。脊髓損傷后病理性神經疼痛可試用卡馬西平、鹽酸曲馬多等。
3.2.6 康復治療 ①神經系統功能康復:PT、OT治療(1~2次/d);②理療(據情況選擇);③水療(肌張力高者,或需浮力下平衡及行走訓練,1次/d);④生物反饋治療(1次/d)。
3.2.7 針灸治療 1次/d,多部位。
3.2.8 中醫按摩 1次/d,多部位。
3.2.9 心理治療 1次/月。
3.2.10 床邊康復訓練 ①通過動靜脈泵治療理論,預防下肢靜脈血栓(如采用多腔體充氣囊依次進行波浪式充氣擠壓下肢):1~2次/d;②雙下肢電動踏車訓練:1~2次/d;③脈沖磁治療儀器:1~2次/d(肌張力不高患者);④家屬、陪護人員進行低強度的被動的肢體關節活動(指導下)。
3.2.11 重要系統管理 ①膀胱功能:停留置尿管,盡早間歇導尿,對于潴留型障礙,治療原則在于促進膀胱排空,防止引起感染;對于失禁型障礙,處理原則在于促進膀胱貯尿功能,可以使用集尿器等代替留置導尿管;除特殊情況外,不宜采用恥骨上膀胱造瘺。②腸道功能:便秘可用甘油灌腸劑,建議晚餐后30 min開始訓練排便,取坐位,如增加腹壓或肛門按壓刺激,排便頻率控制在1次/1~2 d。
3.2.12 第二次康復評價(傷后12~13周內進行)
3.2.1 2.1參加人員 康復醫師(組織者)、相關臨床醫生(骨科、泌尿科、神經外科等)、康復訓練人員(PT、OT)、心理醫生、護士、輔助器具及相關工程技術人員、社會康復、職業康復醫師組成治療小組,建議家屬、陪護人員參加。
3.2.1 2.2評定內容 脊髓損傷恢復情況,脊柱穩定性;全身各系統功能狀態,康復治療效果,第一次評價康復目標是否達到,存在問題,制定下一步康復治療計劃及康復目標。
3.3 第三階段(傷后3~6個月)
原則上延續第二階段治療。但康復重點轉移,脊柱可以開始較高強度負荷訓練。患者移動和日常生活能力及職業和社會康復為重點,此外應注意對第二階段存在問題的改進。
康復治療重點如下。
3.3.1 神經系統 繼續促進神經恢復,強化殘存功能。
3.3.2 移乘訓練 如床、輪椅間轉移,輪椅使用技巧等。
3.3.3 步行能力訓練 如平衡能力,步態訓練,及拐杖、步行器具、各類支具、輔助器具使用。
3.3.4 職業及社會康復訓練 可根據其教育程度、傷前職業特點、個人興趣、脊髓損傷程度有目的地康復訓練。
3.3.5 第三次康復評價(傷后6個月)
3.3.5.1 參加人員 康復醫師(組織者)、護士、康復訓練人員(PT、OT)、心理醫生、輔助器具及相關工程技術人員,社會康復、職業康復醫師,其他相關科室人員組成治療小組,建議家屬參加。
3.3.5.2 評定內容 脊髓損傷恢復情況,脊柱穩定性;全身各系
統功能狀態,康復治療效果,評價康復目標是否達到,存在問題,制定家庭下一步康復治療計劃,并提供指導。
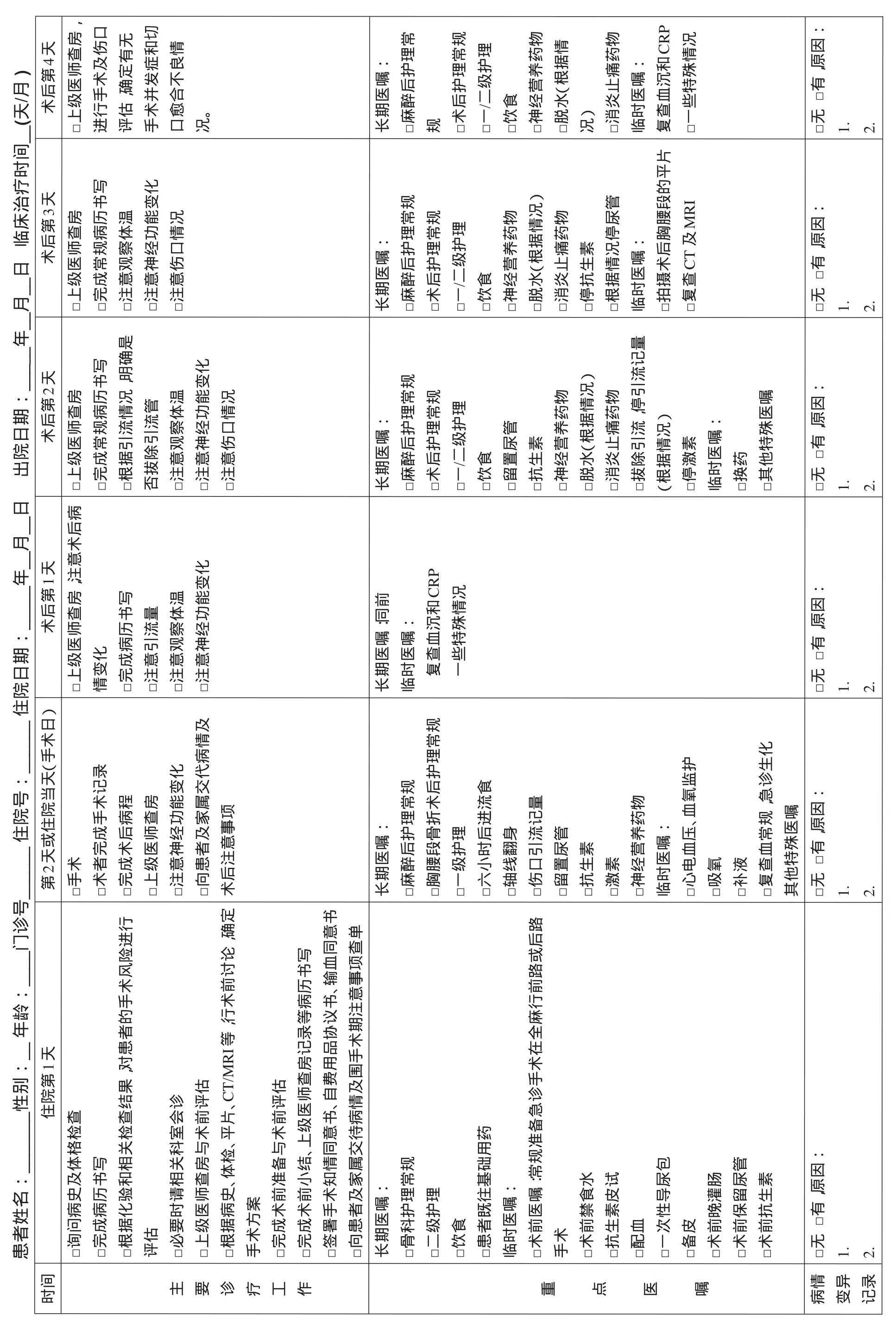
表1 脊髓損傷臨床康復治療路徑表
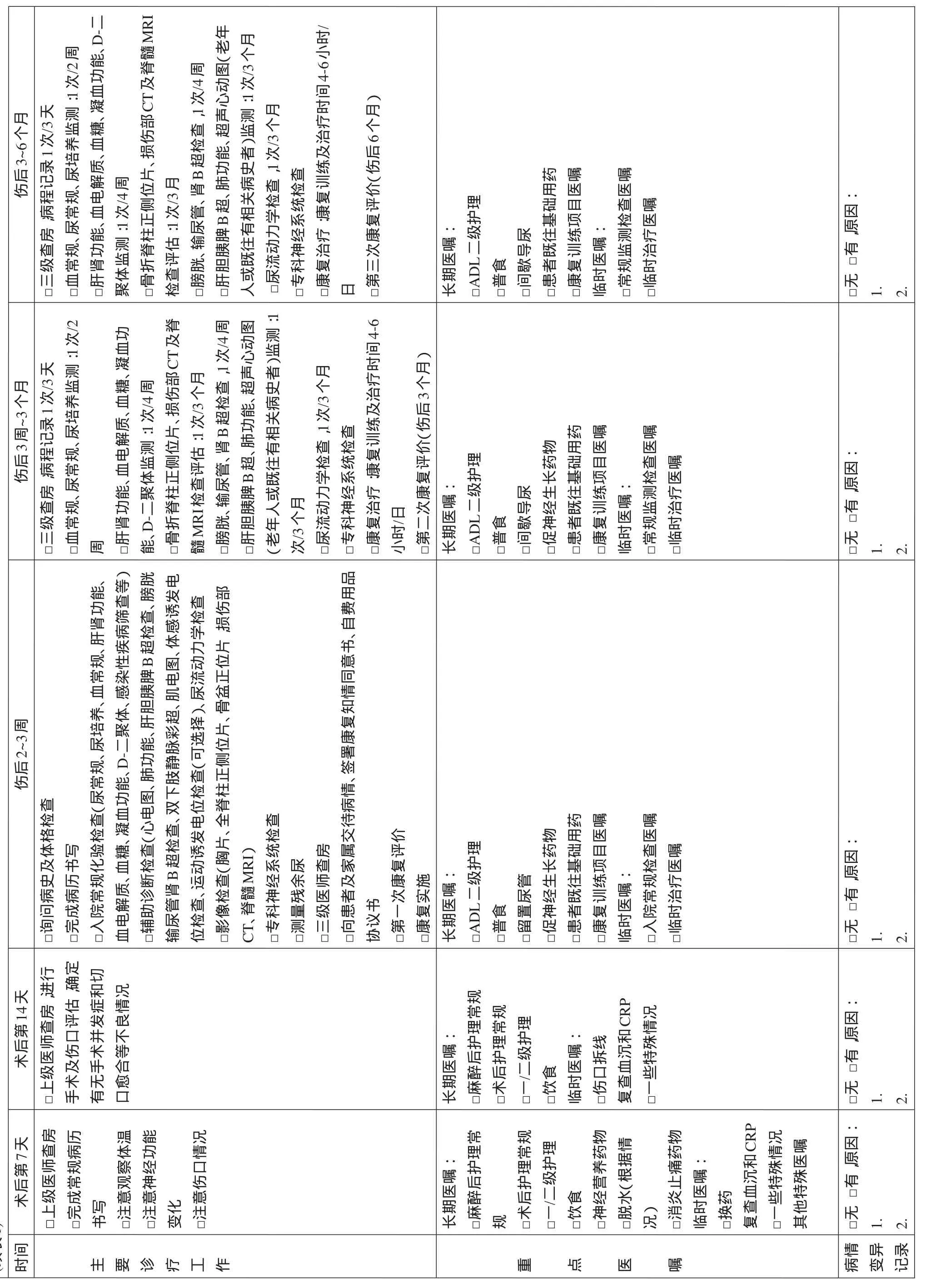
(續表1)
3.4 變異及原因分析 導致患者脫離臨床路徑管理或費用差別的主要原因有:嚴重并發癥、營養神經藥物使用及并發的內科疾病。
4 討論
臨床路徑的實施是醫學發展過程中面對不斷升高醫療費用采取的一個策略。這些路徑用于提供一個標準化的醫療服務流程,為患者提供高標準的醫療服務,同時確保節省醫療成本。但是由于疾病的多樣性、病情變化的復雜性,決定了每一個患者的治療都具有特殊性。很明顯,臨床路徑目的不是把所有疾病和個體都囊括到一套套的標準治療體系中,而應該是那些常見病,病情和病程相對簡單的疾病,基于這一思路,制訂的臨床路徑方能具有統一性,方能按照標準化治療程序進行。在同一種疾病中,首先應該選擇病情和病程相對簡單的個體實施臨床路徑管理,總結經驗教訓,隨后推廣到復雜的個體。因此我們選取了胸、腰段的脊柱脊髓損傷患者,這些患者沒有其他嚴重的并發癥,生命體征一般相對平穩,特別是呼吸系統的并發癥少,康復的遠期目標也明確,至少是生活自理。在時間上也能統一按進度進行康復治療。脊髓損傷并發癥很多,特別是頸髓損傷,并發癥更多,任何并發癥都會導致治療復雜程度增加,通常需要更多的特殊及個體化治療,也意味著需要治療費用增加和治療時間延長。因此具有嚴重并發癥患者都不納入,這樣可增加路徑實施的一致性,在納入后出現嚴重并發癥患者,我們要求排除。
本路徑制定另一特點是:路徑實施進程是基于時間依賴性框架的,同時也考慮到康復訓練階段性,一旦達到預期目標,患者就可以根據個體情況從一個階段進入到下一階段。因此在治療上,存在一定的可變性,我們推薦時間是急性期2周,康復期6個月,在國外推薦的康復期為3個月,我們沒有實施3個月康復時間,因為考慮我國社區和家庭康復落后,在國外,3個月康復治療后,患者離開康復機構,仍可接受系統康復治療,這與我國的國情不同。
此標準參照國外經驗[2-4]及中國康復研究中心對脊髓損傷患者治療經驗基礎上制訂的。路徑分兩部分,可獨立實施,也可連貫實施,在具體實施過程中,有些標準可能在地方康復機構缺少條件,而難于達到,因此在標準中提供替代方案,如尿流動力學檢查可用測殘余尿代替。這一標準有待完善,特別是需進一步的前瞻性研究,我們希望在不久的將來完善這套路徑。
我們的臨床路徑是在多個臨床科室的醫生、護士、康復人員、工程技術人員和經常參與脊髓損傷患者的輔助服務人員的一致努力下制訂的。該路徑目的是使醫療規范化、提高服務效率、減少不必要的醫療消耗。本路徑主要使用于胸、腰及骶椎范圍的脊柱脊髓損傷,無嚴重的并發損傷及并發癥患者。頸髓損傷,或具有嚴重并發損傷、并發癥患者,治療具有復雜性,難于標準化,我們會在積累、總結經驗基礎上留待以后發展。
[1]美國脊柱損傷協會,國際脊髓協會.李建軍,周紅俊,孫迎春,等譯.脊髓損傷神經學分類國際標準(第6版,2006)[J].中國康復理論與實踐,2007,13(1):1-6.
[2]Vitaz TW,McIlvoy L,Raque GH,et al.Development and implementation of a clinical pathway for spinal cord injuries[J].J Spinal Disord,2001,14(3):271-276.
[3]Kirchberger I,Cieza A,Biering-S?rensen F,et al.ICF Core Sets for individuals with spinal cord injury in the early post-acute context[J].Spinal Cord,2010,48(4):297-304.
[4]Cieza A,Kirchberger I,Biering-S?rensen F,et al.ICF Core Sets for individuals with spinal cord injury in the long-term context[J].Spinal Cord,2010,48(4):305-312.

