殘角子宮妊娠至34+周合并胎盤植入1例分析
劉小暉,許文婧,高麗娜,王玥元,李蓮英,何曉春,董燕
作者單位:甘肅省婦幼保健院、甘肅省中心醫院,a產科,b病理科,甘肅 蘭州730050
殘角子宮是一種臨床少見的先天性生殖器官發育畸形,系胚胎期副中腎管會合過程中出現一側副中腎管發育不全,形成殘角子宮,其發病率約1/100 000[1],其殘角子宮妊娠發病率僅為1/140 000~1/75 000[2]。臨床癥狀不典型,術前容易漏診及誤診。由于殘角子宮肌壁發育不良,其中80%~90%于中孕期發生子宮破裂[3],造成腹腔內迅速大量出血[4],嚴重危及孕婦生命;能夠妊娠至晚孕者且胎兒能存活者更為罕見[5],故孕早期精準診斷與治療尤為重要。本研究就1例殘角子宮妊娠至34+周合并胎盤植入的病例誤診做相關分析及文獻復習。
1 臨床資料
1.1 病例概況 女,37歲,因“停經34+周,產檢發現前置胎盤5 d”于2021年7月20日17:30收治入院。孕婦平素月經不規律,無痛經史,末次月經記不清,根據中孕期超聲檢查報告推測末次月經:2020年11月20日,預產期:2021年8月27日。孕婦孕期只行超聲檢查1次,提示宮內單活胎。孕期其他相關檢查未做。孕婦本次入院前5 d于當地醫院產檢,因超聲提示“完全性前置胎盤”,建議轉上級醫院,遂于2021年7月19日就診甘肅省婦幼保健院,超聲(圖1)顯示:正常子宮內未見胎兒,于子宮左前上方殘角子宮內見胎兒,雙頂徑8.7 cm,腹圍30.7 cm,股骨長5.7 cm,羊水指數27.8 cm,胎盤后壁,實質內可見無回聲區,殘角子宮肌壁菲薄,胎盤附著處血流豐富;進一步行盆腔MRI(圖2)確診,結合影像學檢查,以主要診斷“(1)殘角子宮妊娠;(2)胎盤植入;(3)羊水過多;(4)孕34+周G2P1”收治入院。孕婦有乙肝病史5年;于2014年10月在當地縣人民醫院孕32周時順產分娩一男嬰,體質量2 000 g,體健;2017年4月因“異位妊娠”行保守治療;既往B超檢查未發現殘角子宮。入院查體一般生命體征平穩,體格檢查無明顯異常,專科檢查:胎先露浮,不清。消毒內診:宮頸管長2.5 cm,質硬,居中,宮口未開,先露不清。
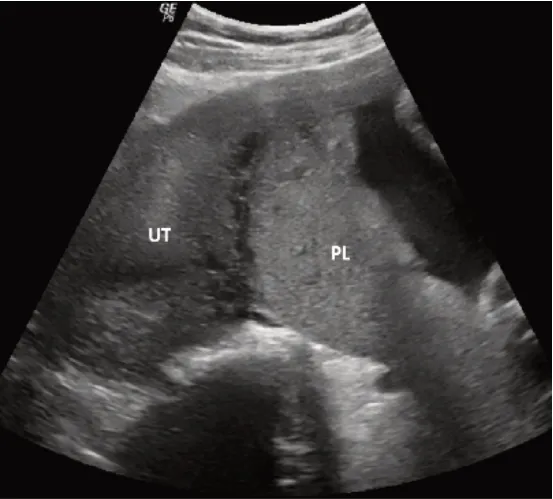
圖1 殘角子宮妊娠產前超聲檢查
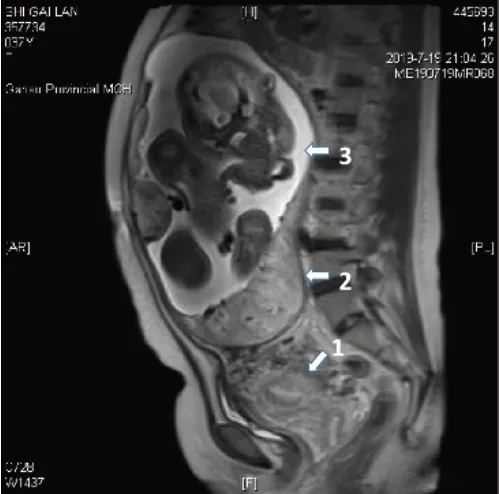
圖2 殘角子宮妊娠盆腔磁共振檢查(箭頭1為正常子宮圖像;箭頭2為胎盤圖像;箭頭3為胎兒圖像)
1.2 診療經過 入院相關化驗回報未見異常,給予肌內注射地塞米松促胎肺成熟,啟動院內應急反應團隊,多學科會診后建議急診手術終止妊娠,積極備術。于19:10在全麻下行急診剖宮產術,術中見盆腔右下腹可觸及一子宮,大小約10 cm×8 cm,妊娠殘角子宮與正常子宮左側宮角處,妊娠殘角子宮胎盤附著表面血管露張,局部子宮肌層斷裂,可見宮腔內容物,診斷明確“殘角子宮妊娠,胎盤植入”;避開子宮表面血管露張處,于殘角妊娠子宮取縱切口,助娩出一女嬰,Apgar評分:9、10分,體質量1 740 g。胎兒娩出后見胎盤植入殘角子宮肌壁;妊娠殘角子宮位于正常子宮左側角部見圖3,止血帶結扎子宮與左側殘角子宮交界處。見腸管、大網膜與殘角子宮宮角粘連緊密,分離粘連,殘角妊娠子宮宮角只見漿膜覆蓋,未見有子宮肌層附著,遂行殘角子宮與同側輸卵管切除術,殘角子宮切除后盆腔圖像見圖4,檢查未見明顯殘角子宮與正常子宮相通通道,探查右側附件區未見明顯異常,術中出血約1 000 mL,輸紅細胞3 U,切除物送病檢,手術順利。
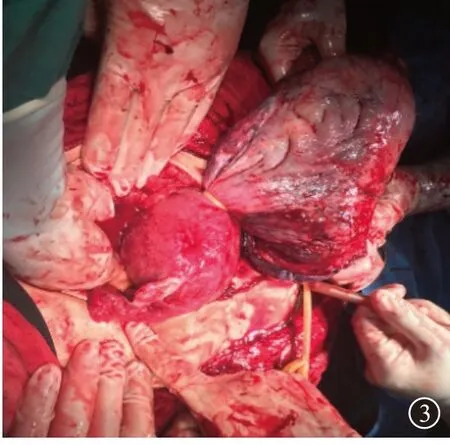
圖3 胎兒娩出后,見妊娠殘角子宮位于正常子宮左側角部
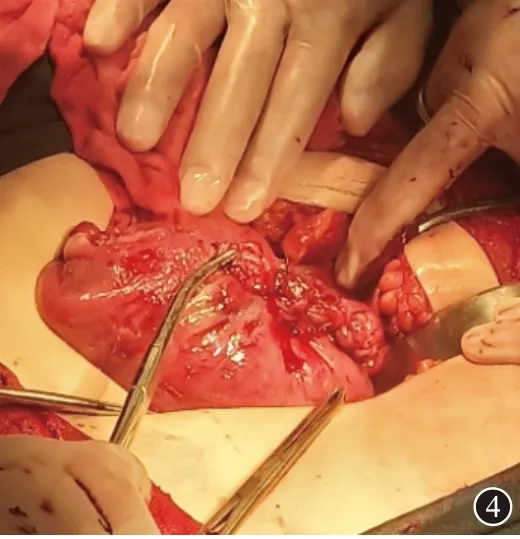
圖4 妊娠殘角子宮切除后盆腔實況圖像
2 結果
術后給予促進子宮收縮、預防感染對癥治療,病人一般情況良好,子宮收縮好,少量陰道血性惡露,無異味,術后5 d順利出院;術后新生兒入住新生兒科,給予對癥治療,17 d后順利出院。術后病檢回報(圖5):胎盤附著子宮內膜處缺乏底蛻膜層,絨毛侵入子宮肌壁,符合胎盤植入;術后評估泌尿系統雙腎顯示正常。
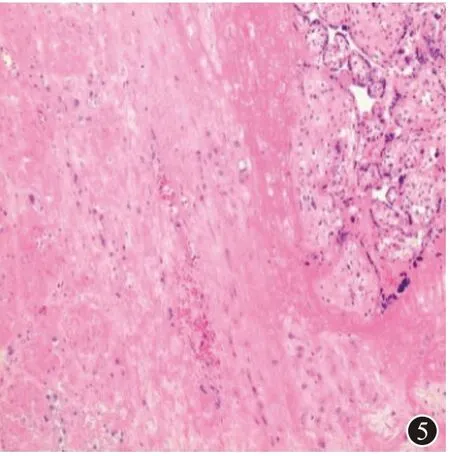
圖5 產后胎盤組織病理檢查提示(HE染色×200):胎盤附著子宮內膜處缺乏底蛻膜層,絨毛侵入子宮肌壁,胎盤植入
3 討論
3.1 殘角子宮的分型及妊娠機制 殘角子宮為胚胎期副中腎管會合過程中出現異常而導致的一種先天性子宮畸形,單角子宮畸形被認為Ⅱ類苗勒管異常[1],根據有無殘角子宮及殘角子宮與單角子宮解剖關系又分為4個亞型:(1)Ⅱa型殘角子宮有宮腔,并與單角子宮腔相通;(2)Ⅱb型殘角子宮有宮腔,但與單角子宮腔不相通;(3)Ⅱc型為單角子宮合并無宮腔殘角子宮;(4)Ⅱd型無殘角子宮。大多數殘角子宮妊娠發生在與單角子宮不相通的殘角子宮,其妊娠可能是精子或受精卵可通過正常一側的輸卵管及腹腔游走而到達對側殘角子宮腔內,導致與單角子宮不相通的殘角子宮妊娠[6]。
病人既往無腹痛及痛經癥狀,手術腹腔內未見子宮內膜異位囊腫,考慮為Ⅱa型殘角子宮,術中雖未見與單角子宮相通的管腔,可能的原因是殘角子宮與單角子宮之間通道太細,直視下不易分辨,此分型妊娠是由于受精卵也可經過單角子宮進入到相通的殘角子宮腔內,或精子自單角子宮經相通的管腔進入殘角子宮的輸卵管與殘角子宮側的卵巢排出的卵子結合,后在殘角子宮內著床發育。
3.2 殘角子宮妊娠的診斷 殘角子宮妊娠的診斷目前主要依靠超聲及MRI檢查[7-8],但MRI不作為常規篩查的范疇,且在臨床工作中,殘角子宮常難以得到早期診斷及治療,只有極少數殘角子宮妊娠在臨床癥狀發生前被診斷[3]。國外有學者提出了殘角子宮妊娠的超聲診斷標準:①超聲下可見類似不對稱的雙角子宮圖像;②妊娠子宮下段未見宮頸聲像,且與正常頸管不相通;③妊娠囊周圍有菲薄子宮肌層。也有學者提出滿足以下條件可診斷:(1)未孕的子宮體角與單側附件相連;(2)妊娠囊與未孕子宮體分離、可活動,其周邊被子宮肌層包繞;(3)妊娠囊與未孕單角子宮之間可見血管相連。雖然有兩個診斷標準,但是仍然易與輸卵管間質部妊娠、宮角妊娠及腹腔妊娠等其他異位妊娠相混淆,所以早孕期仍存在誤診可能[9],隨著妊娠殘角子宮的增大,其毗鄰關系發生相應的變化,超聲難以做出準確的判斷,目前研究認MRl診斷子宮結構畸形的準確率可達98%~100%,近似為診斷“金標準”,所以MRI對診斷和鑒別診斷殘角子宮妊娠有重要的作用[10-11]。
本例病人轉院后檢查發現正常子宮內未見胎兒聲像,與子宮左前上方胎兒回聲,宮腔與宮頸始終不相連,考慮殘角子宮妊娠合并胎盤植入,因殘角子宮妊娠至34+周極為罕見,MRI檢查進一步明確診斷,確定妊娠子宮及未孕子宮兩者的解剖關系,診斷左側殘角子宮妊娠明確。由于殘角內膜及子宮肌層發育不良,易合并胎盤植入,本超聲檢查提示胎盤植入,可支持殘角子宮的診斷[12]。本例病人術后病理檢查胎盤植入明確。
本例病人診斷誤診的原因是未定期檢查,早孕期未檢查,當殘角子宮妊娠至中孕期時,由于增大的殘角子宮位置較高,遮蓋未孕的單角子宮,超聲常掃查不到未孕的單角子宮,且妊娠中孕期檢查未能分辨宮腔與宮頸的關系,故誤診為正常宮腔妊娠。因此,中孕期檢查如發現妊娠子宮位置較高,應充分掃查盆腔有無單角子宮存在,確定妊娠子宮與宮頸有無相連,有助于殘角子宮妊娠漏診的發現,MRI輔助檢查在中晚孕期能提高殘角子宮妊娠診斷的準確率,盡量做到早診斷、早治療,避免繼續妊娠導致破裂嚴重出血的發生。
3.3 殘角子宮妊娠的鑒別診斷 殘角子宮妊娠需與以下疾病進行鑒別診斷[13-16]:①雙角子宮一側宮內妊娠:妊娠早期比較容易發現子宮發育異常,子宮外形呈“蝶狀”,胎兒位于一側單角子宮腔內,兩側宮腔向下相通并與單一宮頸相連,隨著妊娠月份的增大,胎兒向宮腔相通方向生長,并占據子宮下段宮腔,專科檢查,胎兒可偏向腹壁一側,內診可觸及先露,一般可妊娠至晚孕甚至足月。②雙子宮單側宮內妊娠:超聲掃查盆腔內可見2個獨立分開形態的子宮體回聲,胎兒位于一側子宮腔,向下與正常的宮頸相連,可妊娠至足月,內診檢查可觸及先露部分,對側可見一正常大小未孕子宮。③縱隔子宮單側宮內妊娠:超聲下子宮外形無異常,子宮腔內可見不全或完全分隔,超聲子宮內膜呈“貓眼征”。妊娠后,胎兒位于子宮內縱隔的一側,完全縱隔子宮妊娠子宮形態飽滿偏向妊娠側,而不完全縱隔子宮妊娠子宮形態與正常子宮妊娠相似,妊娠可至足月分娩。④宮角部妊娠:正常子宮腔內未見妊娠囊,一側宮角膨隆、略向外突起,妊娠囊周邊有菲薄肌壁包繞,早孕期多發生破裂出血。⑤輸卵管妊娠:子宮內未見妊娠囊,妊娠囊或妊娠包塊位于附件區,卵巢旁居多,多于孕早期發生破裂出血。⑥腹腔妊娠:子宮形態正常,于子宮一側上方見含有胚胎及其附屬物的包塊,但其周邊無肌層覆蓋。
本例病人有經陰道分娩史,中晚孕期超聲沒有全面掃查受孕子宮體的形態、有無宮頸等,未分辨妊娠子宮與周圍器官毗鄰關系,誤認為是正常妊娠,錯失早期診斷的最佳時間。
3.4 殘角子宮妊娠的臨床處理 殘角子宮因其子宮肌層發育不良,殘角子宮妊娠隨著孕周的增大,易出現殘角子宮破裂,造成腹腔內大量出血,出現胎死腹中,且危及孕婦生命[17]。在妊娠早中期,殘角子宮妊娠一經確診應行殘角子宮及同側輸卵管切除術,若胎兒有生機,可剖宮產術娩出胎兒后切除殘角子宮及同側輸卵管切除術。也有學者認為,早期妊娠殘角子宮可使用胎兒心內注射氯化鉀或利多卡因,聯合羊膜腔內注射甲氨蝶呤以終止妊娠作為的輔助手段,后經腹腔鏡切除殘角子宮及同側輸卵管[18]。國外學者認為當殘角子宮肌層較厚時進行保守治療直至胎兒有生存機會[19],但此方案風險大,需具備發育相對較好的子宮肌層、能夠隨時急診手術的條件,不推薦使用。
本例殘角子宮妊娠至34+周,診斷后緊急剖宮產手術,在手術方式上,剖宮產子宮切口的選擇避開胎盤,在切除殘角子宮時選擇止血帶環扎子宮與左側殘角子宮交界處,明顯地減少術中出血,保障了病人術中安全。本案例雖未造成嚴重的不良妊娠結局,但妊娠早中期發生破裂仍是可能的結局[20],增加了妊娠風險。
3.5 加強高危孕婦的管理 國家計劃生育政策的調整,高齡、高危孕產婦的比例明顯增高,為加強高危孕產婦的管理國家實行五色風險預警,對孕產婦危險等級進行精準評估,通過顏色強化高危預警標識,以便使高危孕產婦得到更為精準的處理,保障母嬰安全,通常對于黃色、紫色預警,一般由二級以上醫院收治,負責整個孕產期的保健管理,并按照規范對孕婦追蹤、隨訪,若期間出現異常需及時干預與轉診;同時作為上級業務指導單位,要定期做好基層醫療機構業務督導及專業知識的培訓,加強基層婦幼機構人員對高危妊娠的識別、評估及預警,做出及時、有效反應,早識別、早處理,減少診療延誤,改善孕產婦結局。
該孕婦37歲,合并乙型肝炎,妊娠風險分級為“黃色、紫色”,一次中孕產前檢查需將孕婦作為重點人群納入高危孕產婦專案管理,保證專人專案、全程管理、動態監管,確保做到“發現一例、登記一例、報告一例、管理一例、救治一例”的原則。但該醫療機構在孕婦物色管理執行方面出現漏洞,未按照國家孕產婦管理規范對高危孕產婦做到規范產檢、追蹤及定期隨訪;上級行政業務部門對專業產檢機構缺乏監管或執行不到位,未按照規范要求監管孕檢單位業務工作,致使高危孕婦的管理流于形式,部分高危孕產婦出現追蹤隨訪不到位,所以,要降低高危孕產婦診療延誤及漏誤診率,需規范管理高危孕產婦。
綜上所述,殘角子宮妊娠妊娠至晚孕期且結局良好者極為罕見,孕期需要加強監測,加強高危孕婦的管理,對于有痛經及不孕、流產、早產病史的病人需要詳細詢問病人病史,仔細檢查,觀察妊娠子宮與宮頸管的關系、妊娠子宮肌層包繞情況、了解胎先露的部分及先露高低,必要時磁共振檢查提高早期診斷率,降低母嬰不良事件的發生。

