滋水清心方治療絕經期失眠的療效觀察
權興苗, 劉玉蘭, 王 月, 徐鴻雁, 吳松柏, 暴宏伶, 徐立偉
(承德醫學院附屬醫院中醫科, 河北 承德 067000)
絕經期失眠(Menopause insomnia,MI)是臨床女性常見病癥之一,發病率逐年增加,其發病原因多與卵巢功能低下、性激素水平下降及卵巢功能紊亂緊密相關,還可受絕經期情緒改變(焦慮或抑郁)等自身精神因素影響,臨床上多表現為失眠、睡眠時間減少、入睡難、多夢、夜間易醒、無法復眠等,極大程度上威脅女性生活質量,如不及時治療可引起焦慮、抑郁等精神異常及器質性病變,還可增加心腦血管、內分泌等相關疾病風險[1]。目前臨床常采用非激素藥物療法(鎮靜安眠藥物、認知行為療法)或激素藥物替代療法等治療MI,療效較為可觀,但鎮靜安眠藥物具有較強的成癮性、依賴性;認知行為療法可改善MI患者不良情緒及壓力等客觀影響,但起效緩慢,患者依從性差;激素藥物替代治療亦會提高婦科腫瘤等發生率[2]。中醫治療本病的方法多樣,無明顯副作用,更為廣大患者所接受,其中以中藥湯劑最具優勢,有調節內分泌、免疫、神經系統等作用[3]。中醫學上對絕經期失眠尚無詳細記載,筆者結合當今絕經期女性的體質與疾病特點,擬以滋腎清心、調和營衛、平衡陰陽之治法,采用本科多年經驗方滋水清心方治療本病,探尋該方劑對絕經期失眠患者的影響,以求新的治療思路。
1 資料與方法
1.1一般資料:取我科2017年3月至2019年12月MI患者80例,隨機分為對照組(40例)和治療組(40例)。對照組:年齡40~54歲,平均(48.51±3.57)歲,病程4~10個月,平均(6.25±2.62)個月;治療組:年齡42~56歲,平均(48.92±3.41)歲,病程4~11個月,平均(6.77±2.44)個月。兩組患者年齡、病程長短均無統計學差異(P>0.05)。
1.2納入標準:西醫診斷:符合《婦產科學》第9版[4]與《神經病學》第8版[5]中MI診斷標準:經期脫落>2次,或月經間隔>2個月,FSH、LH升高,且出現睡眠時間<4h、入睡難、多夢易醒、醒后難寐等癥,持續4個月以上。中醫診斷:患者符合《中西醫結合睡眠障礙診療學》[6]中:月經周期紊亂,失眠,多夢,易醒難睡,頭暈,烘熱盜汗,腰軟,耳鳴,心悸怔仲,舌質紅,少苔,脈細而數。納入標準:①符合上述中西醫標準;②近2個月無性激素、助眠及抗焦慮抑郁藥物應用史;③45~55歲,女性;④睡眠質量PSQI得分>7且改良Kupperman得分>15;⑤倫理審批號2022007,患者知曉,已簽署知情同意書。排除標準:卵巢切除或腫瘤史,或繼發性失眠者,或臟器功能喪失者。
1.3方法:對照組:采用認知行為療法干預+右佐匹克隆治療。認知行為療法干預包括:睡眠教育干預和睡眠干預,具體操作如下:①告知患者睡眠健康的重要性,消除不良睡眠顧慮;②睡前避免服用茶、咖啡、煙酒等興奮刺激性物質;③睡前不宜進食過飽;④創造良好的睡眠環境(安靜、無打擾、光線及溫、濕度適宜);⑤建立特定集中睡眠時間段,調整睡眠-覺醒時相;⑥每日睡前進行全身肌群放松訓練。在認知行為療法干預同時,服用右佐匹克隆片(成都康弘藥業,H20100074),3mg,每日睡前30min口服。治療組:在對照組基礎之上,加用滋水清心方治療,組方:地黃(熟)20g、山萸肉15g、牡丹皮10g、生百合30g、淮山10g、龜板15g先煎,五味子8g、蘇子葉12g、蓮子心5g、甘草(炙)10g。2次/d,空腹溫服。以上兩組治療療程,均1個月。
1.4觀察指標:①中醫證候積分:治療前后參照《中西醫結合睡眠障礙診療學》,主癥:月經周期紊亂,失眠,多夢易醒,次癥:頭暈目眩,烘熱盜汗,腰膝酸軟,耳鳴,心悸怔仲,舌質紅,少苔,脈細而數。依據表現輕重記分,分值高,則失眠重。②睡眠質量(PSQI評分):0~21分,分值越高,睡眠越差。③多導睡眠圖(PSG)[7]:睡眠進程:覺醒次數(AT)、覺醒時間(AWT)、睡眠潛伏期(SL)、睡眠效率(SE)及快波睡眠潛伏期(RL);睡眠結構:快波(REM)和慢波睡眠(NREM)。④臨床療效:參考《中西醫結合睡眠障礙診療學》,顯效:臨床癥狀明顯改善或消失;有效:臨床癥狀有改善;無效:病情無明顯變化。總有效率(%)=(顯效+有效)/總數×100%。⑤不良反應:惡心、嘔吐、日間嗜睡、頭暈、皮疹等。

2 結 果
2.1兩組中醫證候積分比較:治療前兩組中醫證候積分無差異(P>0.05)。治療后兩組患者中醫證候積分均低于治療前(P<0.05),治療組顯著低于對照組(P<0.05)。見表1。
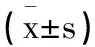
表1 中醫證候積分
2.2兩組PSQI評分比較:治療前兩組PSQI總分無差異(P>0.05)。治療后,從第1周起,兩組PSQI總分較前均降低(P<0.05);從第2周起,治療組PSQI總分降低幅度大于對照組(P<0.05)。見表2。
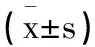
表2 PSQI評分
2.3兩組睡眠進程比較:治療前兩組PSG睡眠進程參數(AT、AWT、SL、RL、SE)比較,無顯著差異(P>0.05);治療后兩組患者AT、AWT、SL、RL參數均下降,SE升高,且治療組下降、升高幅度均大于對照組(P<0.05)。見表3。
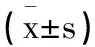
表3 兩組睡眠進程比較
2.4兩組睡眠結構比較:兩組患者治療前睡眠結構參數(REM、NREM),無顯著差異(P>0.05);治療后,兩組患者REM、NREM參數均升高,治療組優于對照組(P<0.05)。見表4。
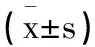
表4 兩組睡眠結構比較
2.5兩組臨床療效比較:治療組總有效率(95%)高于對照組(77.5%)(P<0.05)。見表5。

表5 臨床療效n(%)
2.6兩組不良反應比較:治療組出現嘔吐1例,對照組出現惡心、頭暈各1例,兩組比較無差異(P>0.05)。見表6。

表6 不良反應n(%)
3 討 論
隨著社會現代化的加快,女性承擔來自工作、經濟、家庭等多方面壓力日益增加,75.2%以上的絕經期女性飽受著不同程度的失眠困擾,其病程較長,病情極易反復,嚴重影響了女性的身心健康和生活質量。現代醫學認為,MI的發病主要因女性絕經前后雌、孕激素減少,腦垂體代償性釋放促黃體生成素、促卵泡生長激素,打破了女性內分泌系統的平衡狀態,使迷走神經功能降低,交感神經興奮,植物神經功能整體出現紊亂。臨床上多采用鎮靜安眠藥物降低大腦皮層興奮性,或雌激素藥物替代法調節女性內分泌系統的平衡,以改善MI患者睡眠情況。其短期療效尚可,但易產生一定的耐藥性和副作用,一旦停藥,失眠癥狀極易反彈[8]。
中藥湯劑治療MI患者群體無明顯局限性,其以辨證論治為基礎,水為媒介,將多種藥材中有效成分多系統、多靶點作用于機體,具有吸收快、藥效強、治療廣、無明顯副作用等優勢,患者依從性較好。中藥湯劑口服治療MI的選方用藥種類繁多,臨床醫家多采用補虛、安神、清熱之品治療,如:酸棗仁、首烏藤、白芍、地黃(生)等,但仍有部分MI患者療效甚微,且尚無一種方劑對各型MI都有效或被所有MI患者所接受。本研究在多年臨床實踐中發現,MI患者兼具絕經綜合征與失眠兩種疾病特點,病機變化錯綜復雜,故治療時,當捉其根本。在傳統醫學中,常將MI歸屬于“目不瞑”、“不寐”和“絕經前后諸證”等范疇。秦漢時期,已記有“衛氣,晝日行于陽,夜半行于陰……陽氣盡,陰氣盛,則目瞑[9]。陰氣盡,陽氣盛,則寤矣”的觀點(出自《靈樞·口問》),明確指出:白晝屬陽,衛氣盛,行于脈外,發人覺醒;黑夜屬陰,營氣盛,行于脈內,促人夜寐。只有人體營衛之氣調和,陰陽相濟,才可使人晝精而夜寐。與此同時,絕經期女性,腎之精血、元氣日漸虛損,癸水逐漸減少,真陰不足,而陽有余,陽亢不能入陰,腎水虧虛,亦不能上濟于心,心火更加亢盛,君主之官難安,易出現夜夜難寐、多夢、易醒等失眠癥狀。因此,心腎不交、營衛失調是本病的病機關鍵,筆者以此基本病機出發,結合當今絕經期女性的體質與疾病特點,提出“滋腎清心、調和營衛、平衡陰陽”之治法,擬滋水清心方治之,臨床效果顯著。
滋水清心方是本研究常用經驗方,方中熟地黃、五味子滋腎陰、壯腎水,山萸肉補中和血,味酸,由肝入腎,淮山藥健脾益氣,味甘,由脾入腎,四藥合用,可將諸藏之氣,皆納于腎,復充腎氣;丹皮、龜板以清虛熱,兩者合用,亦可平藥物之偏盛;另配百合、蓮子心清心寧神,蘇子葉順氣寬中,炙甘草調和諸藥;縱觀全方,以上藥物合用共奏滋腎清心、平衡陰陽之功。現代藥理學研究表示,熟地黃水提液可提高γ-氨基丁酸遞質水平,促進γ-氨基丁酸受體表達,可改善小鼠睡眠潛伏期,增加睡眠時間,具有催眠、抗焦慮作用[10]。五味子提取物可通過增加大鼠海馬組織內GABAAR mRNA表達,降低NKCC1 mRNA表達,從而改善大鼠失眠癥狀[11]。山萸肉、丹皮、龜板等藥物,具有抗衰老、抗氧化的作用,其可通過調控TNF信號通路、白介素IL作用靶點、雌激素靶標基因,使其相互誘導,調節睡眠,是改善失眠的要藥[12]。本研究結果顯示:治療后,治療組的中醫證候積分、PSQI、PSG參數(AT、AWT、SL、RL)均顯著低于對照組,PSG參數(SE、REM、NREM)均高于對照組,有效改善絕經期女性睡眠進程和睡眠結構,提示滋水清心方治療絕經期失眠患者療效顯著。
綜上,滋水清心方治療絕經期失眠患者療效較好,可有效改善其臨床癥狀,提高睡眠質量,且不良反應較小。但本研究病例數相對較少,今后應擴大樣本量,并根據患者失眠程度調整最佳臨床用量。

