老年膿毒癥病人28 d死亡的危險因素及預(yù)測模型建立
簡萬均 蔣昌華 符宜龍 舒艾婭 鄭春
膿毒癥可導(dǎo)致多器官功能衰竭,短期死亡風險高[1]。目前診斷感染的金標準是采集血液、痰液及感染部位分泌液等進行微生物培養(yǎng),但培養(yǎng)所需時間較長,時效性差。因此,早期進行危險分層,及時識別危重病人是改善其短期預(yù)后的關(guān)鍵。目前,針對膿毒癥病人院內(nèi)死亡相關(guān)因素已有大量報道,但均為對其預(yù)后危險因素的分析,涉及血糖、炎癥因子、免疫營養(yǎng)、凝血功能、血漿蛋白、乳酸清除率(lactate clearance rate, LCR)[2]等。但單一指標在膿毒癥病情嚴重程度及預(yù)后評估中的作用相對較小,其預(yù)測的準確率受限。本研究探討老年膿毒癥病人28 d死亡的危險因素并進一步構(gòu)建預(yù)測模型,現(xiàn)報道如下。
1 資料與方法
1.1 研究對象 回顧性分析2016年10月至2020年12月我院ICU收治的637例老年膿毒癥病人的臨床資料。納入標準:(1)膿毒癥的診斷參照2017年版國際指南[3];(2)年齡≥60歲;(3)入住ICU時間超過48 h;(4)臨床資料及預(yù)后信息完整。排除標準:(1)嚴重創(chuàng)傷、既往有器官移植史者;(2)長期應(yīng)用免疫抑制劑或慢性感染者;(3)入院24 h內(nèi)死亡者;(4)有血液系統(tǒng)疾病或腫瘤病人;(5)病人或家屬放棄治療者。
1.2 資料收集
1.2.1 基本資料:通過電子病歷系統(tǒng),收集病人年齡、性別、既往病史、原發(fā)疾病等。
1.2.2 生命特征指標:入院時血壓、心率、呼吸頻率等。
1.2.3 血液學(xué)指標:入院2 h內(nèi)完成樣本采集,并送檢。(1)炎癥指標:降鈣素原(procalcitonin, PCT)、中性粒細胞淋巴細胞比值(neutrophil to lymphocyte ratio, NLR)、WBC;(2)凝血功能:PLT、纖維蛋白原(fibrinogen, Fib)、D-二聚體(D-Dimer, D-D)、國際標準化比值(international normalized ratio, INR)、凝血酶原時間(prothrombin time,PT)、活化部分凝血活酶時間(activated partial thromboplastin time, APTT);(3)肝腎功能:總膽紅素(total bilirubin, TBiL)、血肌酐(serum creatinine, Scr);(4)其他:LCR、中性粒細胞明膠酶相關(guān)脂質(zhì)運載蛋白(neutrophil gelatinase-associated lipocalin, NGAL)、UA、預(yù)后營養(yǎng)指數(shù)(prognostic nutritional index, PNI)等。
1.2.4 系統(tǒng)評分:根據(jù)上述測定的血液學(xué)指標及病人一般資料計算APACHE Ⅱ評分、序貫器官衰竭評分(sequential organ failure assessment, SOFA)。
1.3 研究終點 本研究終點為膿毒癥病人28 d預(yù)后情況,分為存活、死亡。
1.4 統(tǒng)計學(xué)處理 應(yīng)用SPSS 22.0 軟件進行統(tǒng)計分析,計量資料以均數(shù)±標準差表示,組間比較采用獨立樣本t檢驗;計數(shù)資料采用頻數(shù)和百分比表示,組間比較采用χ2檢驗;采用多因素Logistic回歸分析老年膿毒癥病人28 d死亡的危險因素,并構(gòu)建預(yù)測模型。采用ROC曲線對模型的預(yù)測價值進行驗證,AUC<0.6為預(yù)測價值較低,0.6~0.8為預(yù)測價值中等,>0.8為預(yù)測價值較高。以P<0.05為差異有統(tǒng)計學(xué)意義。
2 結(jié)果
2.1 生存結(jié)果 637例老年膿毒癥病人年齡60~82歲,平均(71.3±10.8)歲。28 d死亡130例,病死率為20.41%。
2.2 2組一般資料比較 死亡組年齡>70歲、合并糖尿病比例高于存活組(P<0.05),入院時心率較存活組高(P<0.05)。見表1。
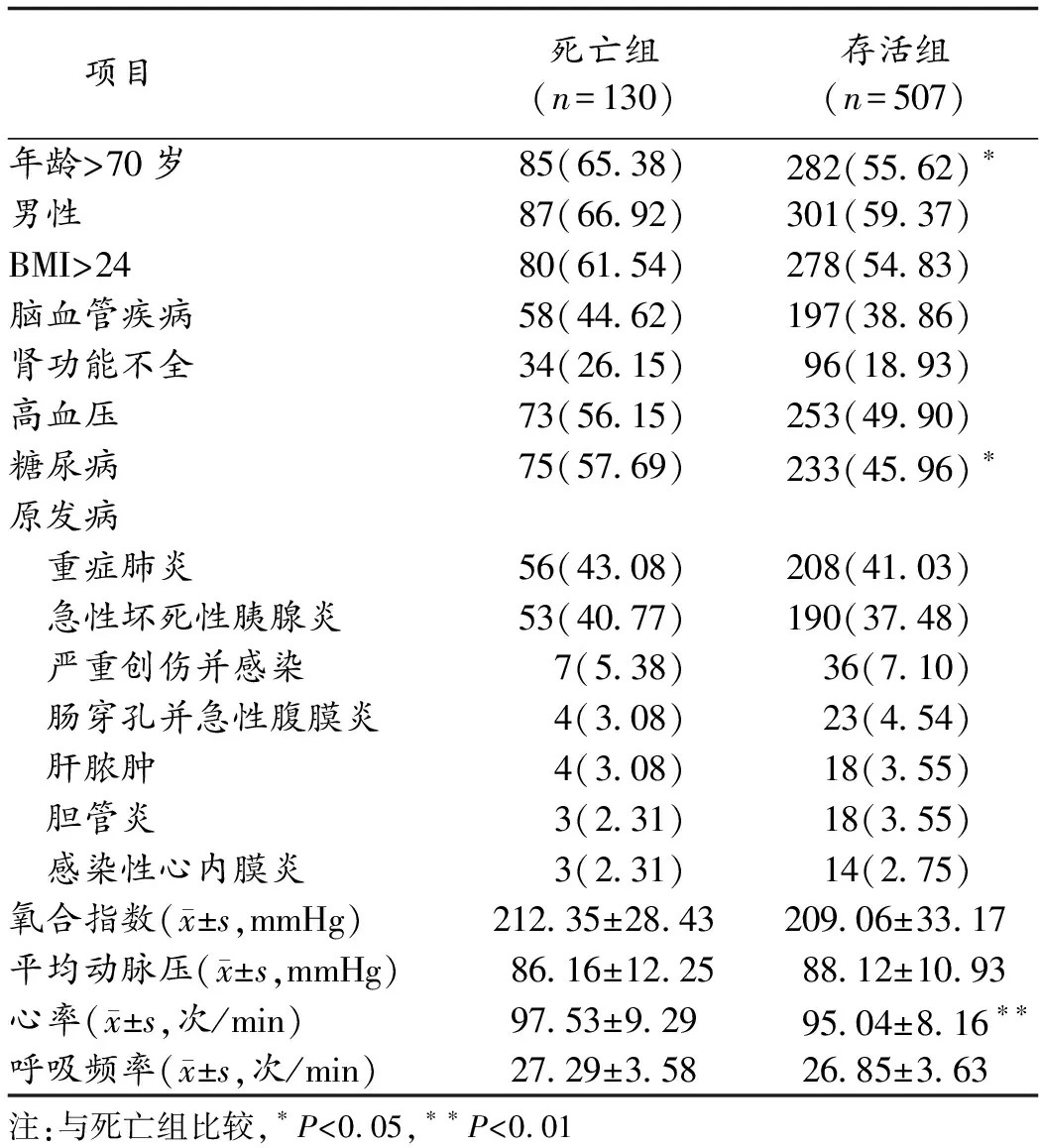
表1 2組基線資料及臨床特征比較(n,%)
2.3 2組血液學(xué)指標及系統(tǒng)評分比較 死亡組PCT、NLR、PT、APTT、Scr、NGAL、UA、APACHE Ⅱ、SOFA評分高于存活組,LCR、PNI低于存活組,差異均有統(tǒng)計學(xué)意義(P<0.05)。見表2。

表2 2組血液學(xué)指標及系統(tǒng)評分比較
2.4 老年膿毒癥病人28 d 死亡的多因素分析 以膿毒癥病人的預(yù)后為因變量,上述差異具有統(tǒng)計學(xué)意義的指標為自變量(連續(xù)變量按中位數(shù)轉(zhuǎn)化為二分類變量)進行多因素Logistic回歸分析,結(jié)果顯示入院時NLR>17.50、APACHE Ⅱ>22.75分、NGAL>535.29 ng/mL、APTT>39.05 s是老年膿毒癥病人28 d死亡的危險因素,LCR>25.36%是其保護因素。見表3。

表3 膿毒癥病人28 d死亡影響因素的多因素Logistic回歸分析
2.5 預(yù)測模型 根據(jù)Logistic回歸結(jié)果建立回歸方程:logit(P)=0.237+0.402(NLR)+0.608(APACHE Ⅱ)+ 0.258(NGAL)+ 0.359(APTT)-0.568(LCR),由于自變量均為分類變量,分別賦值0或1。使用Predict Pre1命令將回歸方程擬合為一個新變量Y,即Y=0.237+0.402(NLR)+0.608(APACHE Ⅱ)+ 0.258(NGAL)+ 0.359(APTT)-0.568(LCR)。ROC曲線分析顯示,Y預(yù)測膿毒癥病人28 d死亡的AUC為0.878(95%CI:0.802~0.935,P<0.001),準確率為80.85%,靈敏度為83.85%,特異度為80.08%,臨界值為0.767。進一步選取四川省內(nèi)江市第一人民醫(yī)院2012年10月至2021年1月ICU診治的829例膿毒癥病人(28 d死亡140例、存活689例)進行外部驗證。ROC曲線分析顯示,Y預(yù)測膿毒癥病人28 d死亡的AUC為0.856(95%CI:0.793~0.921,P<0.001),準確率為80.22%,靈敏度為80.71%,特異度為80.12%。見圖1。
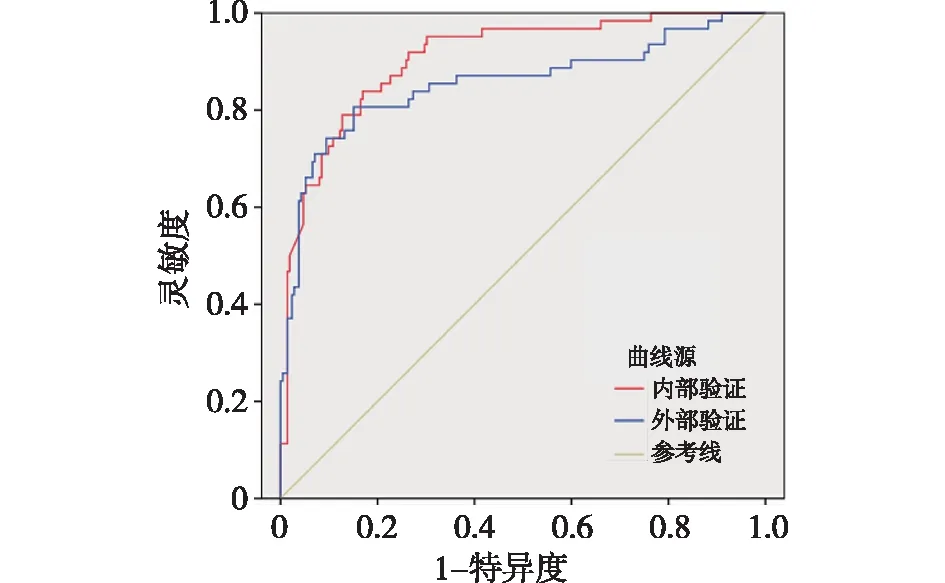
圖1 預(yù)測模型預(yù)測膿毒癥病人死亡的內(nèi)部驗證和外部驗證結(jié)果
2.6 個體風險預(yù)測 由回歸方程可知,P=1/(1+e-Y)。隨機抽取1例病人,根據(jù)其臨床資料,經(jīng)計算P=0.665,小于臨界值0.767,可認為在準確率為80.85%的情況下,該病人28 d不會出現(xiàn)死亡。
3 討論
近年來,隨著新型抗菌藥物的不斷研發(fā),膿毒癥病人的預(yù)后有所改善,但短期死亡風險仍居高不下。膿毒癥是ICU病人死亡的主要原因。既往報道中,膿毒癥病人短期死亡率約為17.00%~70.75%[4-5],但不同研究差異較大。本回顧性研究分析結(jié)果顯示,老年膿毒癥病人28 d病死率為20.41%。提示膿毒癥病人短期預(yù)后不容樂觀,應(yīng)引起醫(yī)護人員高度重視。
本研究結(jié)果顯示,入院時NLR>17.50、APACHE Ⅱ>22.75分、NGAL>535.29 ng/mL、APTT>39.05 s是老年膿毒癥病人28 d死亡的危險因素,LCR>25.36%是其保護因素。NLR是新型炎癥反應(yīng)標志物,與CRP、PCT等常規(guī)炎癥因子相比,具有靈敏度高、受病人自身因素干擾少的優(yōu)勢。膿毒癥能誘導(dǎo)淋巴細胞凋亡,表現(xiàn)為免疫抑制狀態(tài),綜合表現(xiàn)為NLR升高[6]。特別是膿毒癥后期,失控的炎癥反應(yīng)持續(xù)放大,NLR持續(xù)升高,引發(fā)炎癥瀑布,導(dǎo)致多器官功能衰竭。NLR獲取方便快捷,價格低廉,已廣泛用于膿毒癥預(yù)后評估。劉亞楠等[7]的研究顯示,NLR與膿毒癥病人病變嚴重程度有關(guān),且可預(yù)測病人7 d死亡風險。APACHE Ⅱ是臨床廣泛應(yīng)用的危重病病情評估系統(tǒng),可客觀、準確、快速預(yù)測病情變化。既往報道顯示,隨著膿毒癥病情加重,APACHE Ⅱ評分逐漸升高[8]。NGAL可與基質(zhì)金屬蛋白酶(MMP)-9結(jié)合,降解基質(zhì),加劇炎癥損傷,并造成感染擴散。早期研究認為,NGAL與膿毒癥病人急性腎損傷關(guān)系密切[9]。本研究結(jié)果發(fā)現(xiàn),入院時NGAL>535.29 ng/mL的老年膿毒癥病人28 d死亡風險增高29%。可能原因為:NGAL通過反映膿毒癥病人腎損傷、心力衰竭,進而提示病人死亡風險。血乳酸是無氧糖酵解的中間產(chǎn)物,其水平升高使機體無法通過三羧酸循環(huán)獲取能量,提示處于缺氧狀態(tài)。LCR反映機體對乳酸的清除能力,該值降低提示機體的缺氧已較嚴重,代償能力不足,與預(yù)后關(guān)系密切。廖繼旸等[10]的Meta分析表明,根據(jù)LCR變化指導(dǎo)膿毒癥病人液體復(fù)蘇,能提高病人生存率。在膿毒癥早期,凝血系統(tǒng)即可過度活化,持續(xù)的炎癥反應(yīng)又可進一步反饋性上調(diào)凝血功能,進而導(dǎo)致血小板過度消耗及凝血時間延長,隨后病情發(fā)展為以微血栓形成與廣泛出血為表現(xiàn)的凝血異常。謝醒文等[11]研究發(fā)現(xiàn),凝血功能異常與APACHE Ⅱ評分呈正相關(guān),凝血異常越嚴重,APACHE Ⅱ評分及病死率越高。APTT延長一方面提示凝血因子的耗竭,另一方面預(yù)示微血栓的形成,因而可預(yù)測膿毒癥預(yù)后[12]。
在缺乏特效治療方案的前提下,對膿毒癥病人迅速作出病情診斷,早期識別高危病人,進而采取針對性治療極為重要。相對單一指標,預(yù)測模型能相對準確、高效地預(yù)測膿毒癥病人的死亡風險。目前,尚未見膿毒癥病人預(yù)后模型的相關(guān)研究。本研究在多因素Logistic回歸分析篩選的自變量的基礎(chǔ)上,進一步構(gòu)建了老年膿毒癥病人28 d死亡的預(yù)測模型。經(jīng)內(nèi)部驗證和外部驗證,均具有較高的預(yù)測價值(AUC為0.878、0.856)。根據(jù)病人的臨床資料,可快速判斷出其短期死亡的風險,進而指導(dǎo)對重癥病人進行更及時的救治。
本研究創(chuàng)新性:(1)首次構(gòu)建老年膿毒癥病人預(yù)后的風險模型;(2)經(jīng)外部驗證和內(nèi)部驗證,模型穩(wěn)定性較好。本研究局限性:(1)為單中心回顧性分析,結(jié)果可能存在偏倚;(2)對模型的驗證僅采用ROC曲線,較單一;(3)對遠期預(yù)后的預(yù)測作用需進一步驗證。
綜上,NLR、APACHE Ⅱ評分、NGAL升高,APTT延長是老年膿毒癥28 d死亡的危險因素,LCR升高是其保護因素。據(jù)此構(gòu)建的風險模型可能預(yù)測病人短期死亡的風險,且上述指標均易獲取,具有一定的臨床應(yīng)用價值。

