宮頸癌術后預后分析及列線圖建立
馮逸凡, 伍曙薇, 李雨洋, 李 敏
宮頸癌是女性惡性腫瘤發病率排名第四的癌癥,僅次于乳腺癌、結直腸癌及肺癌,同時也是最常見的女性生殖系統惡性腫瘤[1]。據統計,2018年全球新增病例570 000例,死亡311 000例[2]。盡管人乳頭瘤病毒(HPV,human papillomavirus)疫苗的問世可有效阻斷宮頸疾病的發生及進展,但在部分國家,宮頸癌的發病率還在緩慢上升[3]。我國近些年來宮頸癌的發病率和死亡率還在逐年升高,尤其在年輕女性中[3]。劇統計,2015年我國宮頸癌發病人數共計約11萬,死亡病例高達3萬[4]。這可能與HPV疫苗較高的經濟負擔及低普及性有關。國際婦產科協會(FIGO)分期系統是目前最常用的基于臨床檢查制定的分期系統[5]。但是,FIGO 并不涉及年齡、病理參數及治療等。該研究旨在探討宮頸癌預后高危因素,并建立列線圖以預測宮頸癌患者的生存情況。
1 材料與方法
1.1 病例的來源與選擇標準收集2010年1月至2020年7月在安徽醫科大學第一附屬醫院住院宮頸癌患者的資料。納入標準:① 術后病理證實宮頸癌;② 年齡、病理特征(組織學類型、浸潤深度、細胞分化、頸管累及、脈管浸潤、分期)及放化療資料完整;③ 所有患者均行全子宮切除及盆腔淋巴結清掃術式。排除標準:① 合并其他腫瘤病史;② 術前行輔助治療。
1.2 分組方法年齡以50歲為界限,≥50歲為一組,<50歲為一組;頸管累及、脈管浸潤各分成兩組,包括陽性組和陰性組;組織學類型包括鱗癌、腺癌及其他類型;細胞分化程度以低分化為一組,中/高分化為一組;腫塊<4 cm為一組,≥4 cm為一組;宮頸間質浸潤深度則以浸潤深度<1/2全層為一組,≥1/2全層為一組;分期包括Ⅰ期、Ⅱ期、Ⅲ C1期;放療包括放療組和無放療組;化療組包括化療組和無化療組。
1.3 隨訪本研究針對納入研究的患者進行隨訪,隨訪方式包括門診隨訪、電話回訪等,記錄患者的生存狀態(是否存活)。對每個病例的隨訪開始日期即確診日期,截至日期至2020年12月31日,失訪患者不納入本次研究。
1.4 統計學處理分類變量采用頻數和百分比計數。分類變量的組間比較使用χ2檢驗。采用Log-rank檢驗對病例的總生存(overall survival, OS)進行單因素分析并繪制生存曲線。再采用COX比例風險模型進行多因素預后分析。基于多因素結果建立列線圖。通過一致性指數(C指數)和受試者工作特征曲線(receiver operating characteristic curve, ROC)及受試者工作特征曲線下面積(area under curve, AUC)來評估列線圖預測生存性能。C指數的最大值為1.0,表示模型是完美的,而0.5表示模型正確預測結果的概率是隨機的,即C指數越接近1.0,模型的預測能力越高。AUC值為0.5表示列線圖無預測作用,AUC值為1表示列線圖可以完全區分不同生存率的患者。AUC數值在0.5 ~ 1之間越高,列線圖的分辨率越高。此外,使用1年、3年和5年OS的列線圖校準曲線來評估預測生存期和觀察生存期之間的一致性,當校正曲線應用于完全校正的模型時,將落在圖的45°對角線上。所有的統計分析及做圖均使用Graphpad Prism 8.0 和 R version 3.6.2 (http://www.R-project ct.org/)。以P<0.05為檢驗標準。
2 結果
2.1 隨訪結果及患者參數本研究共隨訪到456例患者結局,失訪57例,失訪率11.00%。456例患者中年齡最小22歲,最大74歲,其中以年齡<50歲病例為主,共281例。組織學類型中,鱗癌占比最大(83.33%)。浸潤深度多超過1/2全層、組織分化以中/高分化為主、腫塊大小以<4 cm占比較多。頸管累及和淋巴脈管間隙浸潤的病例數相對較少,分別占比8.55%及35.09%。Ⅰ期、Ⅱ期、Ⅲ C1期患者分別有341、27、88例。治療方式中,多數患者接受了放療(65.57%)及化療(54.39%)。見表1。
2.2 宮頸癌患者預后因素分析單因素分析結果如表1所示,組織學類型、浸潤深度、細胞分化、腫塊大小、分期、放療均為宮頸癌患者的總生存的相關因素,生存曲線見圖1。經COX比例風險模型多因素分析結果顯示,腺癌、低分化、腫塊大小≥4 cm、高分期、無放療均為宮頸癌總生存的獨立危險因素。見表2。
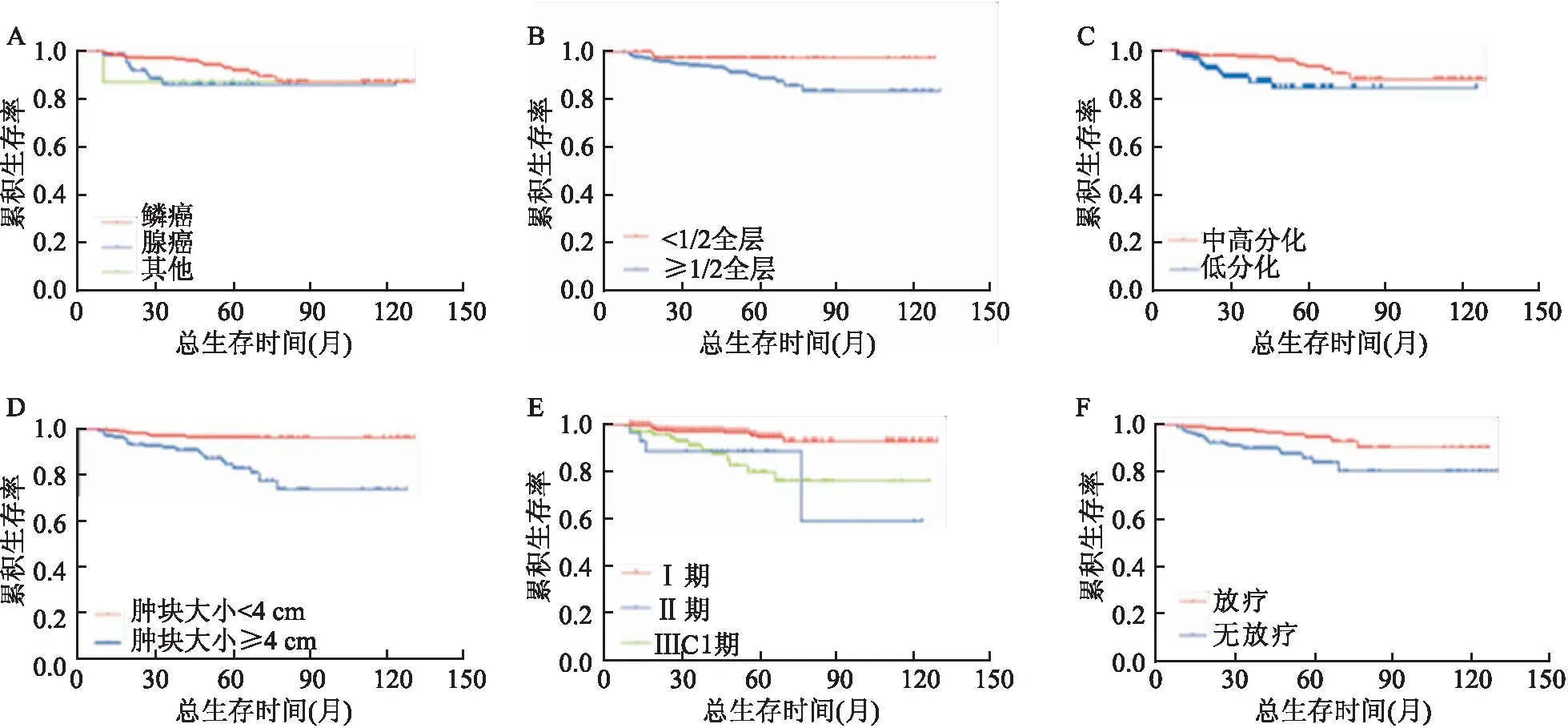
圖1 宮頸癌患者Kaplan-Meier生存曲線A:組織學類型;B:浸潤深度;C:細胞分化;D:腫塊大小;E:分期;F:放療
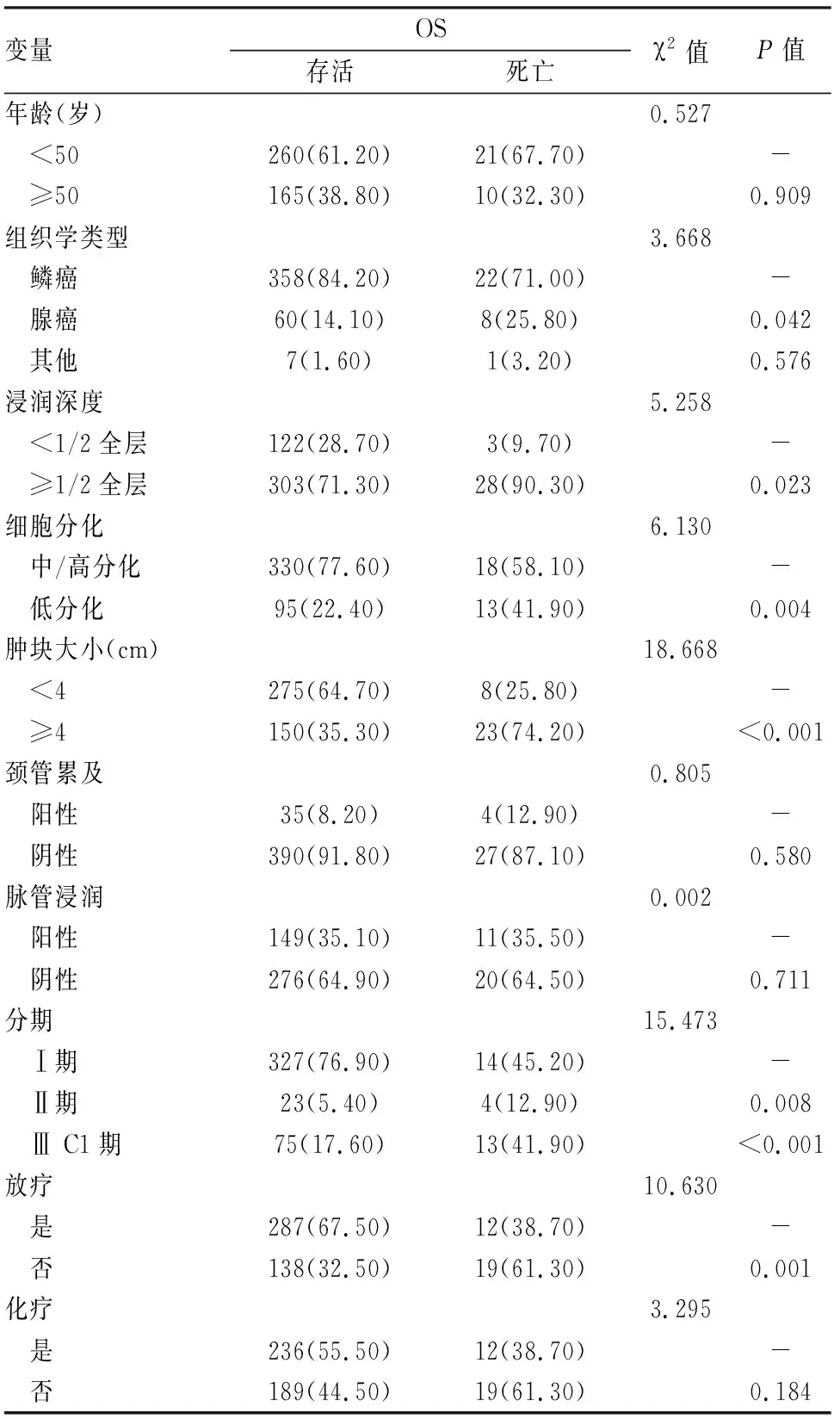
表1 宮頸癌各參數分布及預后單因素分析結果[n (%)]
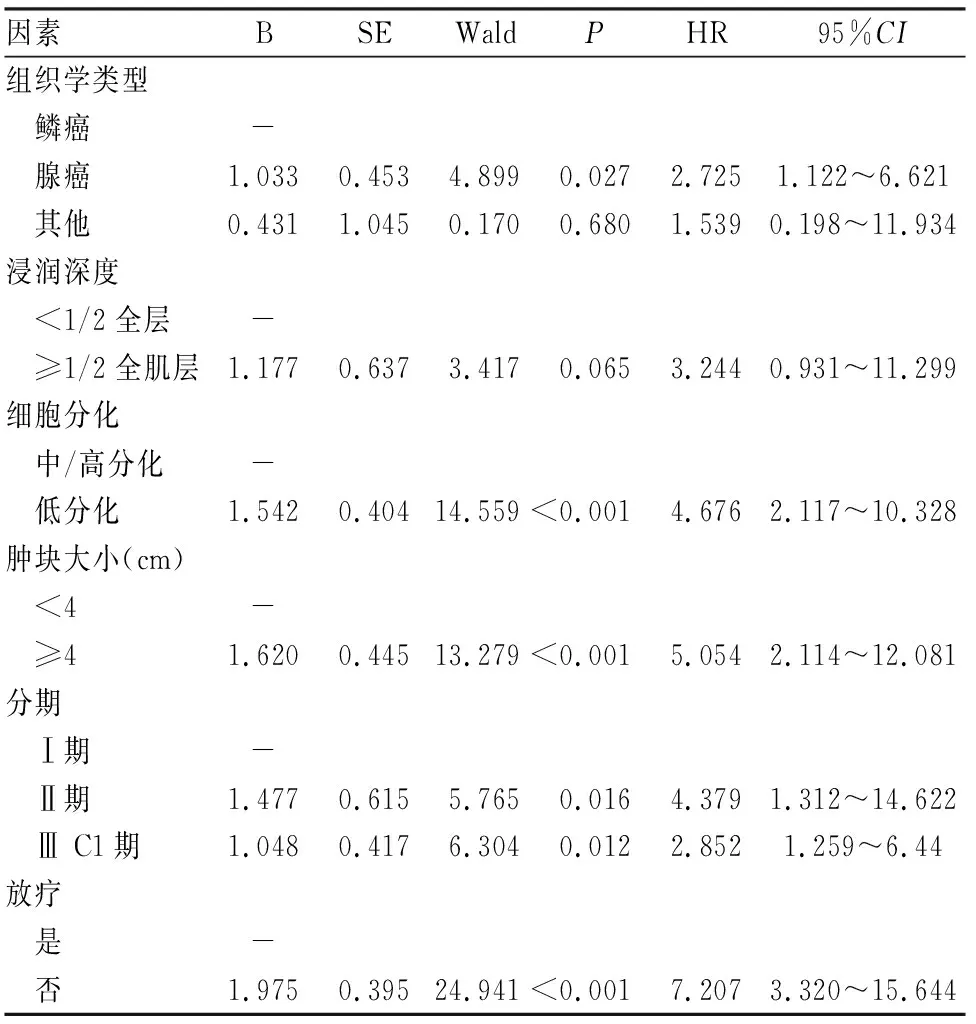
表2 子宮頸癌預后多因素分析
2.3 宮頸癌總生存列線圖如圖2所示,基于COX比例風險模型多因素分析結果,納入放療、分期、細胞分化、腫塊大小、組織學類型5個危險因素建立宮頸癌總生存列線圖。放療對列線圖的貢獻最大,其次為腫塊大小、分期、細胞分化和組織學類型。宮頸癌總生存列線圖C指數為0.83。此外,圖3顯示預后模型1、3、5年校準曲線與實際觀測結果擬合性較好,平均誤差分別為0.011、0.021、0.040。ROC曲線見圖3,預后模型的1、3、5年的AUC值分別為0.836(95%CI:0.688~0.987)、0.847(95%CI:0.772~0.929)、0.824(95%CI:0.720~0.912),均超過0.8,進一步確認了模型的可靠性。
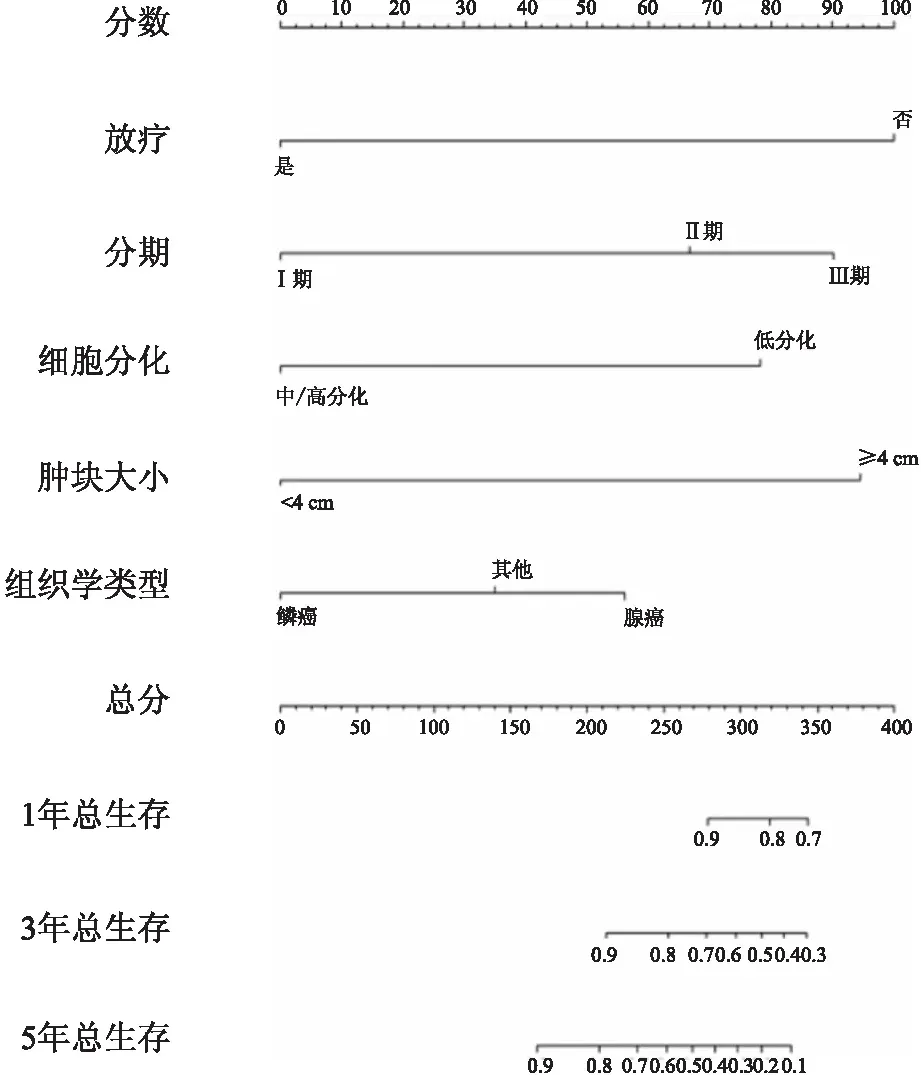
圖2 宮頸癌總生存預后列線圖
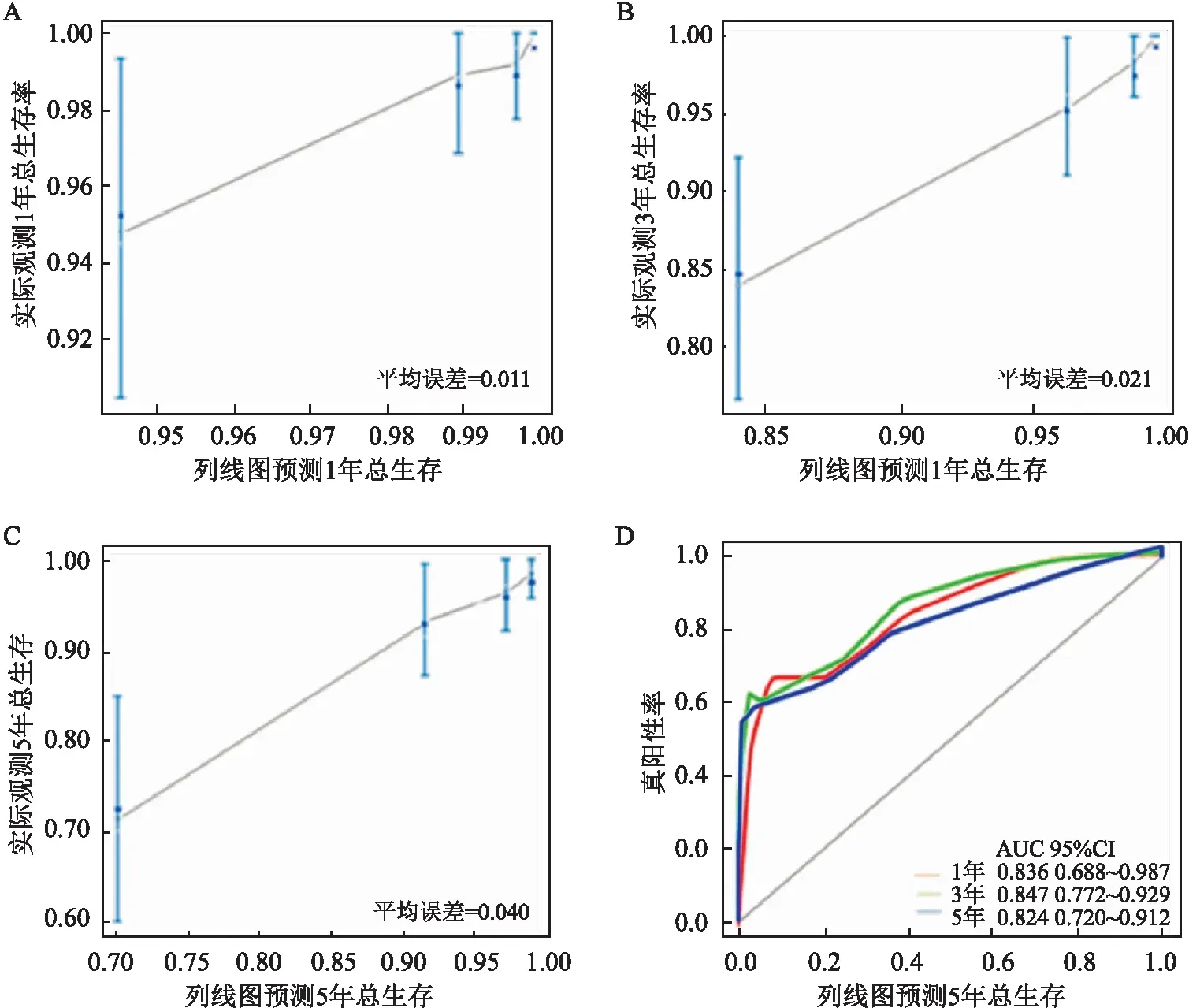
圖3 列線圖校準曲線及ROC曲線A:列線圖1年總生存校準曲線;B:列線圖3年總生存校準曲線;C:列線圖5年總生存校準曲線;D:列線圖1、3、5年總生存ROC曲線
3 討論
在宮頸癌中,腺癌發病率與鱗癌發病率相比較低,但近些年,腺癌的發病率在中國呈逐漸上升的趨勢[6-7]。目前關于腺癌患者與鱗癌患者生存結局存在差異仍有爭議,盡管多數學者認為腺癌患者的預后較差,但也有研究[8]表明腺癌與鱗癌患者的生存結局無明顯差異。盡管本研究結果已初步表明腺癌患者的死亡風險為鱗癌患者的2.725倍。但值得注意的是,本研究對象僅包括Ⅰ期、Ⅱ期及盆腔淋巴結轉移的Ⅲ C1期,這導致結果可能存在一定的局限性。一項大規模的回顧性分析研究顯示,局部轉移的宮頸癌腺癌患者預后較差,而在遠處轉移的宮頸癌患者中鱗癌與腺癌未發現顯著的生存差異[9]。所以筆者認為,早期宮頸癌患者腺癌預后更差,而這與手術、放療及化療等人工干預方式及卵巢轉移、血管侵犯等危險因素有關[9]。但在ⅢA、ⅢB及Ⅳ期宮頸癌患者中,腺癌與鱗癌的預后是否存在差異仍值得關注。
目前,FIGO分期是評價宮頸癌預后的金標準。但FIGO分期在應用過程中也存在一定的局限性,一是FIGO分期依據解剖學上的進展將患者納入分期中,對于年齡、種族等人口流行病學因素及人工干預如手術、放化療等資料均無涉及,導致其預測不夠準確。2018年,宮頸癌FIGO分期將盆腔或腹主動脈旁淋巴結轉移的患者歸類為ⅢC1/2期[5]。本研究中多因素分析結果顯示ⅢC1期患者的死亡風險是Ⅰ期患者的2.852倍,但相比于Ⅱ期患者與Ⅰ期患者的HR值(4.379),ⅢC1期患者未體現出更差的預后。因此,當考慮到手術、放療等因素后,淋巴結轉移的預后是否較Ⅰ期及Ⅱ期患者更差有待進一步研究。二是具有相同解剖擴散但生存結局不同的患者被納入同一分期,導致同一分期的患者生存結局存在異質性,即FIGO分期不具備精準的個體化預測能力[10]。
近年來,利用列線圖建立癌癥預測模型得到了廣泛的接受,因為列線圖可將大量復雜的因素簡化成簡單的數字預測模型來預測事件發生的可能性并且能較好地預測不同個體間的生存差異[11]。例如使用列線圖預測結腸癌患者的生存結局或是預測直腸癌患者術后發生吻合口瘺的風險等[12-13]。在本研究中,組織學類型、分化程度、腫塊大小、分期、放療均為宮頸癌總生存的獨立預測因素并被納入列線圖的建立。有研究者認為列線圖的C指數在0.65~0.75之間是可接受的[14],而本研究列線圖的C指數明顯高于這個區間,這表明本研究的列線圖的預測能力較高。此外,通過校準曲線可判斷列線圖是否存在預測失誤或過度擬合,當曲線與45°線有較好的擬合時,則認為預測模型具有較好的校準能力[15]。而本研究的列線圖的校準曲線與45°線的有較好的擬合性并且較高的AUC值反映出模型較好的預測精準性。
綜上所述,基于多因素分析結果得到的5個宮頸癌預后因素,包括組織學類型、細胞分化、腫塊大小、分期、放療。并基于多因素分析結果建立了具有較好的預測能力及預測精準性的列線圖。宮頸癌預后總生存列線圖的建立有助于婦科腫瘤醫師對患者預后作出更準確的評估,并指導臨床個體化治療。

