超聲引導下神經阻滯麻醉在股骨頸骨折手術中的應用效果及安全性分析
俞平剛
(興安界首骨傷醫院麻醉科,廣西 桂林 541305)
股骨頸骨折是臨床骨科的常見病。老年人是此病的多發群體。老年人機體的功能逐漸衰退,可出現骨量丟失、骨骼強度下降等情況,其髖關節在受到外力的作用后易發生骨折(如股骨頸骨折、股骨粗隆間骨折等)。老年股骨頸骨折患者對手術和麻醉的耐受性較差,因此術中為其選擇一種科學的麻醉方案至關重要[1-2]。臨床上在對老年股骨頸骨折患者進行手術時,常用的麻醉方案有靜脈麻醉、靜吸復合麻醉、蛛網膜下腔阻滯麻醉(腰麻)、硬膜外麻醉、腰硬聯合麻醉及超聲引導下神經阻滯麻醉等[3]。本文主要是探討對接受手術治療的股骨頸骨折患者進行超聲引導下神經阻滯麻醉的效果及安全性。
1 資料與方法
1.1 基線資料
將2018 年1 月至2020 年12 月在我院進行手術治療的100 例股骨頸骨折患者納入本研究。其納入標準是:病情符合股骨頸骨折的診斷標準;無開放性骨折;對手術和麻醉可耐受。其排除標準是:對麻醉藥物過敏;有髖關節手術史或骨折史;存在認知功能障礙或精神異常;對本研究不認可,未簽署知情同意書。按照術中麻醉方法的不同將其分為復合麻醉組和神經阻滯組,每組各有患者50 例。在復合麻醉組患者中,男、女分別有31 例、19 例;其中年齡最小的為54 歲,最大的為75 歲,平均年齡為(68.63±5.05)歲。在神經阻滯組患者中,男、女分別有32 例、18 例;其中年齡最小的為53 歲,最大的為76 歲,平均年齡為(68.89±5.42)歲。兩組患者的基線資料相比,差異無統計學意義(P>0.05)。
1.2 方法
對兩組患者均進行手術治療。術中對復合麻醉組患者進行靜吸復合麻醉,方法是:為患者靜脈注射咪達唑侖0.05 mg/kg、枸櫞酸芬太尼3 μg/kg、苯磺順阿曲庫銨0.8 mg/kg、丙泊酚1.5 mg/kg 進行麻醉誘導。完成麻醉誘導后對患者進行氣管插管機械通氣,術中持續為其吸入1.5% 的七氟烷、靜脈泵注4 ~6 mg?kg-1?h-1的丙泊酚進行麻醉維持。術中將患者的腦電雙頻指數控制在40 ~60之間,必要時可為其追加適量的枸櫞酸芬太尼和苯磺順阿曲庫銨。對神經阻滯組患者進行超聲引導下神經阻滯麻醉,方法是:術前30 min 為患者肌內注射阿托品。術中協助患者取仰臥位,用超聲探頭對其患側腰骶部進行掃描,發現小關節突顯影后,向上移動超聲探頭。當超聲圖像中清晰顯示L3-L4腰椎橫突和下方腰大肌后,采用outof-plane 法進行穿刺,穿刺針穿過L3-L4腰椎橫突直至腰大肌后2/3 的位置。在此處注入0.4% 的羅哌卡因20 mL。在超聲圖像中觀察神經束被藥物浸潤的情況,若浸潤不成功,需改變針尖的方向,靠近神經后再次注入羅哌卡因,直至藥物完全浸潤神經束。
1.3 觀察指標
比較兩組患者感覺阻滯、運動阻滯起效的時間及持續的時間。麻醉前及術后30 min,比較兩組患者血清白細胞介素-6(IL-6)和腫瘤壞死因子-α(TNF-α)的水平。上述兩項指標的檢測方法是:采集患者的外周靜脈血2 mL,對血液標本進行離心處理,獲取血清。采用酶聯免疫吸附法測定血清中IL-6、TNF-α 的水平。術后6 h、12 h 及24 h,比較兩組患者切口周圍皮膚的機械痛閾值。切口周圍皮膚的機械痛閾值采用觸覺測量套件進行測量。比較兩組患者麻醉不良反應的發生率。
1.4 統計學方法
2 結果
2.1 兩組患者感覺阻滯、運動阻滯起效時間及持續時間的比較
神經阻滯組患者感覺阻滯起效的時間短于復合麻醉組患者,其運動阻滯起效的時間及感覺阻滯和運動阻滯持續的時間均長于復合麻醉組患者,差異有統計學意義(P<0.05)。詳見表1。
表1 兩組患者感覺阻滯、運動阻滯起效時間及持續時間的比較(min,±s)

表1 兩組患者感覺阻滯、運動阻滯起效時間及持續時間的比較(min,±s)
組別 感覺阻滯起效的時間 感覺阻滯持續的時間 運動阻滯起效的時間 運動阻滯持續的時間復合麻醉組(n=50) 7.53±1.06 325.36±38.65 8.62±1.39 152.41±32.52神經阻滯組(n=50) 5.39±1.64 428.21±45.75 9.42±2.37 188.14±42.36 t 值 7.749 12.143 2.058 4.730 P 值 <0.001 <0.001 0.042 <0.001
2.2 麻醉前及術后30min 兩組患者血清炎性因子水平的比較
麻醉前,兩組患者血清IL-6、TNF-α 的水平相比,差異無統計學意義(P>0.05)。術后30 min,兩組患者血清IL-6、TNF-α 的水平均高于麻醉前,差異有統計學意義(P<0.05)。術后30 min,神經阻滯組患者血清IL-6、TNF-α 的水平均低于復合麻醉組患者,差異有統計學意義(P<0.05)。詳見表2。
表2 麻醉前及術后30 min 兩組患者血清炎性因子水平的比較(μg/mL,±s)

表2 麻醉前及術后30 min 兩組患者血清炎性因子水平的比較(μg/mL,±s)
組別 血清IL-6 t 值 P 值 血清TNF-α t 值 P 值麻醉前 術后30 min 麻醉前 術后30 min復合麻醉組(n=50) 4.51±1.26 12.39±3.21 16.158 <0.001 5.41±1.96 16.65±3.82 18.511 <0.001神經阻滯組(n=50) 4.27±0.96 7.63±1.33 14.484 <0.001 5.29±1.97 8.37±1.98 7.797 <0.001 t 值 1.071 9.686 0.305 13.607 P 值 0.286 <0.001 0.760 <0.001
2.3 兩組患者術后鎮痛效果的比較
術后6 h、12 h 及24 h,神經阻滯組患者切口周圍皮膚的機械痛閾值均高于復合麻醉組患者,差異有統計學意義(P<0.05)。詳見表3。
表3 兩組患者術后鎮痛效果的比較(±s)
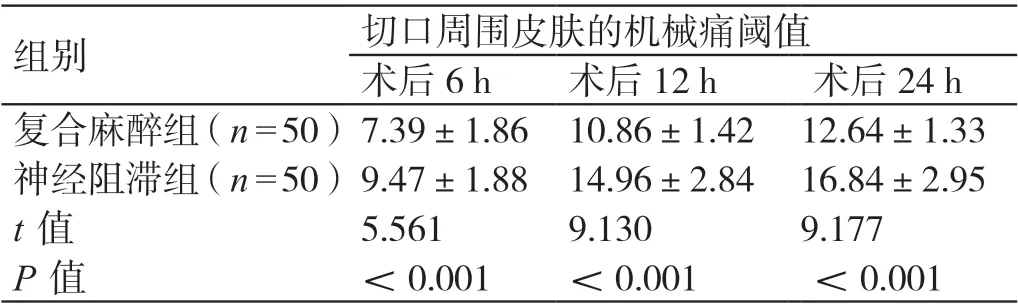
表3 兩組患者術后鎮痛效果的比較(±s)
組別 切口周圍皮膚的機械痛閾值術后6 h 術后12 h 術后24 h復合麻醉組(n=50)7.39±1.86 10.86±1.42 12.64±1.33神經阻滯組(n=50)9.47±1.88 14.96±2.84 16.84±2.95 t 值 5.561 9.130 9.177 P 值 <0.001 <0.001 <0.001
2.4 兩組患者麻醉不良反應發生率的比較
神經阻滯組患者麻醉不良反應的發生率低于復合麻醉組患者,差異有統計學意義(P<0.05)。詳見表4。

表4 兩組患者麻醉不良反應發生率的比較
3 討論
超聲引導下神經阻滯麻醉屬于區域麻醉的一種,可在超聲的引導下完成相應的麻醉操作。采用該麻醉方案對患者進行麻醉可對其局部的神經干、神經束、神經分支等進行有效的識別,從而可準確確定進針點及穿刺路徑,提高神經阻滯的成功率。另外,進行超聲引導下神經阻滯麻醉還可通過超聲圖像實時監控麻醉藥物的擴散情況,從而提高神經阻滯的針對性,增強患者的麻醉效果。研究指出,對接受手術治療的股骨頸骨折患者進行超聲引導下神經阻滯麻醉不僅可取得良好的麻醉效果,還能維持其術中生命體征的平穩,提高手術及麻醉的安全性。
本研究的結果證實,對接受手術治療的股骨頸骨折患者進行超聲引導下神經阻滯麻醉的效果顯著,能有效縮短其感覺阻滯起效的時間,延長其感覺阻滯和運動阻滯持續的時間,減輕其術后的炎癥反應和疼痛的程度,且麻醉的安全性較高。

