MDT模式的營養干預對妊娠期糖尿病糖脂代謝、妊娠結局及新生兒免疫功能的影響
田麗檳,徐嘉蔚,陳莉莉,明小瓊,房 瑩
(1.華潤武鋼總醫院婦產科,湖北省武漢市 430080;2.武漢科技大學醫學院,湖北省武漢市 430065;3.華潤武鋼總醫院內分泌科,湖北省武漢市 430080)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是指妊娠期間發生的任何程度的糖耐量異常,目前已知的風險因素主要包括高齡、肥胖、缺乏體力活動、產次、種族、2型糖尿病家族史、巨大兒病史以及既往GDM病史等。據統計,在過去20年里,世界范圍內GDM發病率增加了10%~100%[1]。大量臨床研究證實,GDM與不良妊娠結局相關,而醫學營養干預是GDM孕婦整體治療的基礎,對于調節GDM孕婦糖脂代謝、改善母嬰結局具有重要意義[2]。然而,現階段中國孕婦營養干預模式以補充營養為主,缺乏合理的人員組織結構及規范化的營養管理體系支撐,導致孕婦依從性較差,干預效果受限[3]。多學科團隊協作(multi-disciplinary team,MDT)模式的營養干預是指由臨床醫師、營養師、護士等組成的多學科團隊,從專業知識、能力、態度等多方面建立的跨部門無縫干預,從而適當地識別和溝通問題、調動患者及其家屬的主觀能動性,最終實現干預效果最大化[4-5]。本文探討基于MDT模式的營養干預對GDM孕婦糖脂代謝、妊娠結局及新生兒免疫功能的影響,現報道如下。
1 資料和方法
1.1 一般資料
選取2019年1月—2020年6月期間本院進行規范產檢并分娩的GDM孕婦150例,采用隨機數字表法將其分為對照組及觀察組,每組75例。全部患者符合《妊娠合并糖尿病診治指南(2014)》[6]中妊娠期糖尿病診斷標準:于妊娠中期(24~28周)行口服葡萄糖耐量試驗(oral glucose tolerance test,OGTT):空腹血糖(fasting blood glucose,FBG)≥5.1 mmol/L、餐后1 h血糖≥10.0 mmol/L、餐后2 h血糖≥8.5 mmol/L,符合上述任意一項即診斷為GDM。兩組GDM孕婦年齡、孕周、孕次、產次、孕前體質量指數(body mass index,BMI)及OGTT等基線資料差異均無顯著性(P>0.05;表1),具有可比性。

表1 兩組GDM孕婦基礎資料比較(n=75)
1.2 納入標準
同時具備以下4項:①首次確診的GDM患者;②單胎妊娠;③規律產檢、依從性好;④符合醫學倫理學要求,患者及家屬自愿簽署知情同意書。
1.3 排除標準
具備任一項:①合并孕前糖尿病、家族糖尿病病史者;②合并高血壓、心臟病、惡性腫瘤患者;③嚴重精神類疾病患者;④服用過影響糖脂代謝藥物者;⑤甲狀腺相關疾病、習慣性流產、先兆流產、胎盤前置及宮內發育遲緩者。
1.4 對照組治療方法
對照組給予常規營養干預:參照《中國糖尿病醫學營養治療指南(2013)》[7],根據GDM孕婦妊娠前BMI計算其每日營養攝入總量:低體質量孕婦、標準體質量孕婦、肥胖/超重孕婦每日營養攝入量依次為33~38 cal/g、30~35 cal/g、25~30 cal/g;每日所需能量=孕婦標準體質量×能量系數。孕中、晚期每日能量總攝入量為1 800~2 200 kcal,其中包括50%~60%的碳水化合物,25%~30%的脂肪以及15%~20%的蛋白質。主食選擇富含纖維素的谷類食物、蔬菜及低糖水果,減少油炸類食物、干果的攝入,避免食用熏制食物,并遵循少食多餐的原則。每日分為6個時間點進餐,具體進餐時間及各時段能量配比如下:7:00~7:30,10%;9:30~10:00,10%;12:00~12:30,30%;15:00~15:30,10%;17:30~18:00,30%;19:30~20:00,10%。
1.5 觀察組干預方法
觀察組給予基于MDT模式的營養干預:即包含產科、內分泌科、心理咨詢師、營養師及行為管理師在內的、以家庭為向導的多學科干預方案。具體干預如下:①記錄基本情況:GDM孕婦入院后,由產科護士了解其門診檔案,監測并記錄孕婦體質量、血壓、糖脂代謝指標以及胎兒發育情況,一旦發現異常情況應立即向主管醫師反饋;②健康宣教:由產科及內分泌科護士共同為孕婦及其家屬進行健康宣教,內容包括GDM的病因、體質量管理、血糖管理的重要性,營養干預的目的、方法、流程,妊娠期并發癥的種類、風險因素及防治措施;③心理干預:心理咨詢師通過談話、提問的方式掌握孕婦習慣愛好、心境狀態,給予最大的支持與鼓勵,消除其焦慮、恐懼等不良情緒,使其意識到GDM是可控的,提高治療依從性;④營養干預:營養師為孕婦及其家屬介紹糖類、鹽類的攝入量的控制,每日營養攝入量計算方式同對照組,結合孕婦個人飲食習慣及喜好,適當調整飲食;⑤家庭教育:心理咨詢師為孕婦家屬介紹家庭支持的重要性,營養師為孕婦家屬介紹GDM的正確飲食方式,防治家屬為孕婦進行盲目進補;⑥產科護士及內分泌科護士為孕婦制定低、中強度的運動項目,如散步、慢跑、體操、瑜伽等;⑦飲食監督及行為管理:由行為管理師對孕婦飲食及運動進行評估,對于存在的問題進行及時糾正,必要時進行一對一宣教;⑧分娩后指導:孕婦分娩后產科護士繼續監測其血糖等指標,由營養師跟進孕后產后飲食指導。對于血糖控制不佳的GDM孕婦,給予注射胰島素(諾和靈R,國藥準字J20100041)治療,于三餐前及睡前注射,日用量為(0.5~1.0)×10-3IU/g。
1.6 觀察指標
①采用AU5800全自動生化分析儀(美國,Beckman)測定兩組GDM孕婦各項糖脂代謝指標:FBG、餐后2 h血糖(2 hours postprandial blood glucose,2hPBG)、糖化血紅蛋白(glycosylated hemoglobin A1c,HbA1c)、空腹胰島素(fasting insulin,FINS)、總膽固醇(total cholesterol,TC)、甘油三酯(triglyceride,TG)、低密度脂蛋白膽固醇(low density lipoprotein cholesterol,LDLC),穩態模型-胰島素抵抗指數(homeostasis model assessment of insulin resistance,HOMA-IR),計算公式HOMA-IR=FINS(mU/L)×FPG(mmol/L)÷22.5。②比較兩組孕婦分娩方式(順產、產鉗、吸引產、臀助產及剖宮產)、妊娠并發癥(妊娠期高血壓、產前發熱、羊水過多及產后出血)、圍生兒不良事件(新生兒低血糖、早產、胎兒宮內窘迫、新生兒窒息及巨大兒)。③采用免疫比濁法測定兩組新生兒外周血免疫球蛋白G(immunoglobulin G,IgG)、免疫球蛋白A(immunoglobulin A,IgA)、免疫球蛋白M(immunoglobulin M,IgM)水平;采用流式細胞儀測定兩組新生兒T細胞亞群CD3+、CD4+、CD8+水平,計算CD4+/CD8+值。
1.7 統計學方法
2 結 果
2.1 兩組GDM孕婦干預前后糖脂代謝指標比較
干預后,兩組GDM孕婦FBG、2hPBG、HbA1c、HOMA-IR及TG均低于同組干預前,且觀察組低于對照組(P<0.05);兩組GDM孕婦干預后FINS、TC及LDLC差異無統計學意義(P>0.05;表2)。
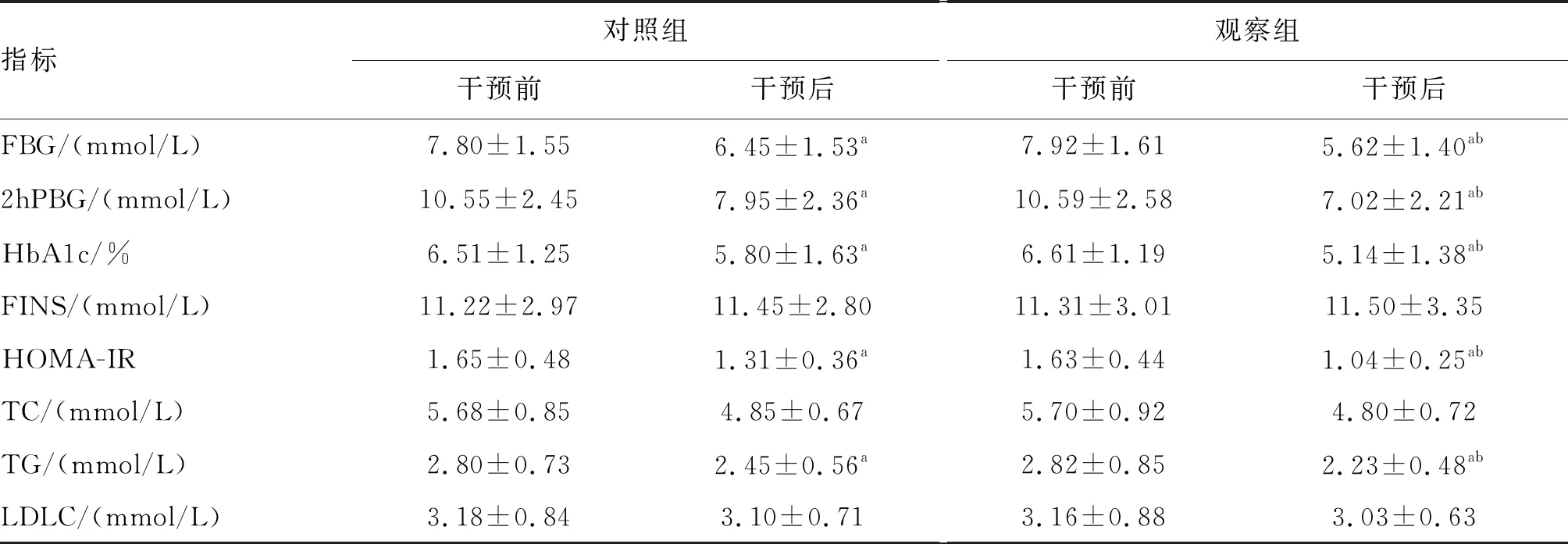
表2 兩組GDM孕婦干預前后糖脂代謝指標比較(n=75)
2.2 兩組GDM孕婦分娩方式比較
觀察組孕婦順產率高于對照組(χ2=6.820,P<0.05;表3),觀察組剖宮產率低于對照組(χ2=3.888,P<0.05;表3)。

表3 兩組GDM孕婦分娩方式比較(n=75) 單位:例(%)
2.3 兩組GDM孕婦妊娠并發癥及圍生兒不良事件比較
觀察組孕婦妊娠期高血壓發生率、新生兒低血糖發生率、巨大兒發生率均低于對照組(P<0.05;表4);觀察組孕婦產前發熱、羊水過多、產后出血、早產、胎兒宮內窘迫、新生兒窒息發生率均低于對照組,但兩組差異無統計學意義(P>0.05;表4)。
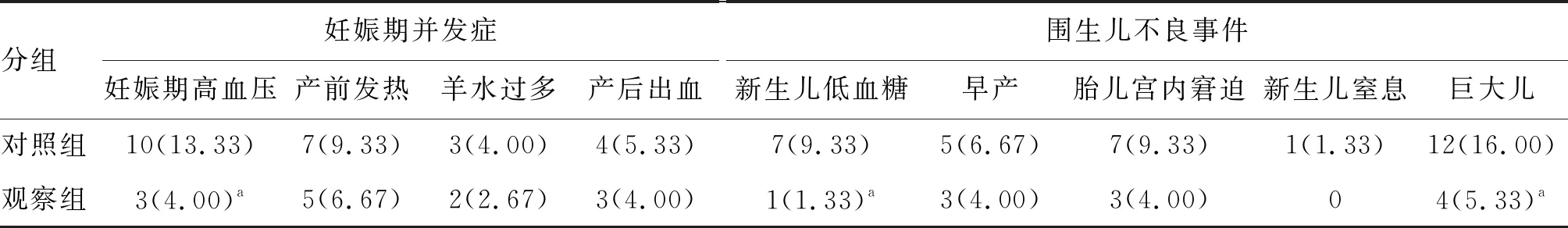
表4 兩組GDM孕婦妊娠并發癥及圍生兒不良事件比較(n=75) 單位:例(%)
2.4 兩組新生兒免疫功能比較
觀察組新生兒外周血IgG水平、新生兒CD8+高于對照組(P<0.05);觀察組CD3+、CD4+及CD4+/CD8+低于對照組(P<0.05;表5)。

表5 兩組新生兒外周血免疫球蛋白及T細胞亞群水平比較(n=75)
3 討 論
GDM是一種較為常見的妊娠并發癥,好發于妊娠中晚期,其發病機制與妊娠后母體雌激素、孕激素分泌異常及胰島素分泌增強形成的胰島素抵抗有關[8]。目前,GDM孕婦的治療重點為血糖的控制及并發癥的預防[9]。研究表明,嚴格合理的營養干預不但能夠為GDM孕婦提供維持妊娠所需的熱量,還可降低糖類攝入量,下調血糖水平,降低孕婦及胎兒不良結局風險[10]。MDT模式起源于上世紀90年代,是指由不同科室成員組成的多學科診療團隊,針對某種疾病、某例患者制定個性化的診療方案,實現臨床治療的最大獲益[11]。目前,基于MDT模式的營養干預在多種惡性腫瘤中逐漸應用,并在改善患者營養狀態、提高治療依從性方面取得了較好的臨床效果[12-13],但目前國內基于MDT模式的營養干預在GDM孕婦中尚未見報道。
本文觀察組孕婦干預后FBG、2hPBG、HbA1c、HOMA-IR均低于對照組,提示觀察組血糖控制優于對照組,分析原因是由于基于MDT的營養干預促進了產科、內分泌科、心理咨詢師、營養師及行為管理師的跨部門合作,不同科室的強強聯合通過構建合理的人員組織結構及規范的營養管理體系,具備了專業的知識及能力,從疾病相關知識、心境狀態、飲食、運動等方面調節GDM孕婦的營養狀況,并由行為管理師進行評估與調整,有效地改善了孕婦的血糖代謝指標;此外,家屬的督導與支持,讓GDM孕婦意識到疾病的危害,提升其治療信心及依從性。Kintiraki等[14]認為,藥物、運動、醫學營養治療相結合的MDT模式有利于控制GDM孕婦的血糖及體質量、降低圍產期的不良后果,與本文研究結果一致。觀察組孕婦干預后TG低于對照組,提示觀察組孕婦脂代謝明顯改善,分析原因是由于基于MDT的營養干預在多學科的合作模式下為患者制定了個性化的飲食方案,在降低血糖的同時降低了血脂水平。陳梅英等[15]以肺結核合并糖尿病患者為研究對象,發現MDT模式下營養支持有利于改善患者營養評價指標、縮短住院時間、降低治療費用;隋婧婧等[16]指出,全病程MDT營養管理在改善老年食管癌患者營養狀況、降低放療相關不良反應方面具有積極效果;田微芳[17]指出,基于MDT護理模式有利于改善中老年血脂異常患者的TC、TG水平,提高治療依從性,與本文結果基本一致。
GDM孕婦在疾病早期缺乏典型的臨床癥狀,但隨著病情的逐漸進展,不但可對母體產生不良影響,還可能對胎兒產生潛在危害[18]。本文觀察組孕婦順產率高于對照組、剖宮產率低于對照組,且觀察組孕婦妊娠期高血壓、新生兒低血糖、巨大兒發生率均低于對照組,分析原因包括以下方面[19-20]:GDM孕婦多合并微血管病變,使其血壓難以控制,觀察組孕婦血糖得到良好控制,因此妊娠期高血壓發生風險降低;GDM孕婦高水平的血糖可經由胎盤進入胎兒,但胰島素卻無法通過,高水平的血糖會對胎兒產生刺激從而使其產生大量胰島素,增加新生兒低血糖風險,且高水平的血糖還可促進進行性拮抗糖皮質激素分泌,增加新生蛋白質及脂肪的合成,導致新生兒體質量過高,分娩過程中引起難產、產后出血等不良結局,觀察組孕婦糖脂代謝水平更優,從而降低了新生兒低血糖、巨大兒風險、剖宮產率,提升了順產率。李冬萍等[21]指出,孕期科學的營養干預可通過改善GDM孕婦的糖脂代謝水平,降低并發癥發生風險,從而改善妊娠結局,與本文結果一致。
新生兒免疫水平區別于兒童或成人,其免疫尚未發育成熟,可通過母體抗體影響,使其對病原體做出特異性表現[22]。免疫球蛋白是一類重要的免疫效應分子,包括IgG、IgA、IgM等,新生兒外周血中的IgG主要來自母體,約占全部血清免疫球蛋白含量的75%,在預防感染方面扮演重要角色[23]。T淋巴細胞是來源于骨髓的多能干細胞,其亞群CD3+和CD4+的主要功能為誘導及輔助免疫,CD8+屬于抑制性T細胞,在維持CD3+及CD4+功能方面具有重要意義,通常用CD4+/CD8+衡量機體免疫功能狀態,其比值過低提示機體處于“免疫抑制”狀態[24]。本文觀察組新生兒外周血IgG高于對照組,CD3+、CD4+、CD8+及CD4+/CD8+均優于對照組,提示觀察組新生兒免疫功能較強,其具體機制尚未完全明確。陶朝慧等[25]指出,血糖控制不佳的GDM孕婦娩出新生兒臍血內IgG水平低于血糖得到良好控制的GDM孕婦娩出的新生兒,由此推斷本文觀察組新生兒免疫功能較優可能與母體血糖得到了更好的控制有關。此外,本文兩組新生兒外周血IgA、IgM水平均處于較低水平,且差異無統計學意義,分析原因可能與二者無法通過胎盤屏障相關。本研究存在不足之處,即僅比較了兩組新生兒的近期免疫功能,對于基于MDT的營養干預對新生兒的遠期免疫功能的影響仍需進一步探討。
綜上所述,基于產科、內分泌科護士、心理咨詢師、營養師以及行為管理師的MDT營養干預可有效調控GDM孕婦糖脂代謝,提升新生兒免疫功能,改善妊娠結局,保障母嬰健康,值得在GDM孕婦中推廣應用。

