尾側入路法與中間入路法在腹腔鏡右半結腸癌根治術中的應用效果觀察
郭國校
(河南大學淮河醫院普外科,河南 開封 475000)
結腸癌是臨床上常見的一種消化道惡性腫瘤,其死亡率是全球惡性腫瘤死亡率的第3位[1-2]。中間入路法是腹腔鏡右半結腸癌根治術的主要應用方式,但是中間入路法對主刀醫生的技術要求較高,尤其治療系膜水腫患者或者較為肥胖患者,加大主刀醫生心理壓力,可能影響患者的手術治療效果[3-4]。而尾側入路法則是學者最新提出的手術入路方式。本研究選取本院收治的腹腔鏡右半結腸癌根治術患者作為研究對象,旨在研究尾側入路法與中間入路法在腹腔鏡右半結腸癌根治術中的應用效果。現報道如下。
1 資料與方法
1.1 一般資料
選擇2018年1月至2019年3月本院收治的120例腹腔鏡右半結腸癌根治術患者作為研究對象,行隨機數表法分為對照組和觀察組,每組各60例。對照組男36例,女24例;年齡38~76歲,平均(57.84±13.47)歲;病程1~3年,平均(1.18±1.74)年。觀察組男35例,女25例;年齡36~75歲,平均(58.69±14.25)歲;病程1~4年,平均(2.76±1.08)年。兩組患者一般資料比較差異無統計學意義(P>0.05),具有可對比性。本研究經本院醫學倫理委員會批準。
1.2 入選標準
(1)納入標準:①經病理結果診斷為右半結腸癌。②TNM分期為Ⅰ-Ⅲ期。③患者及其家屬均自愿簽署知情同意書。(2)排除標準:①有過結腸癌治療史。②已發生遠處轉移。③合并腸穿孔或腸梗阻。④有腹部手術史。⑤精神系統障礙或認知能力障礙。
1.3 方法
觀察組行尾側入路法,行五孔法:在患者肚臍下切一個1~1.5 cm的縱切口并穿刺10 mm的Trocar,后將腹腔鏡置入作為觀察孔。設置氣腹,壓力維持在13~15 mmHg。從患者左側鎖骨的中線肋下緣3.5 cm處取12 mm小切口作為主操作孔,后再作以5 mm副操作孔于左側反麥氏點。依靠腹腔鏡視野仔細查看患者腹腔內肝膽、腸管及腹壁等臟器,確定病灶數量、大小及評估手術范圍。后將患者調整體位,頭低足高,角度維持在30°左右,且身體微向左偏,保證腹腔內容物聚集于患者左上腹,通過腹腔鏡視野看到小腸系膜與后腹膜黃白交界線的膜橋后,在患者右側髂血管的上方2 cm處,將膜橋切開,并于Toldt’s間隙處進行拓展,右拓展范圍于右結腸旁溝處,左拓展范圍于腸系膜上靜脈右側處,上拓展范圍于胰頭及十二指腸降部處,在手術的分離層面放一塊無菌紗布,以作為接下來手術標識,后在右結腸和小腸系膜中間的膜橋處作一切口,與以上已拓展好的部位成功匯合。在回結腸的動靜脈和腸系膜上靜脈處切開腸系膜,一次結扎并于其根部離斷患者回結腸動靜脈血管,后繼續沿著腸系膜上靜脈右側解剖其屬支部位,結扎范圍內的相應血管。手術范圍移至橫結腸上方處,將胃大彎側血管弓外的胃結腸韌帶切斷,找到并分離結腸與腸系膜之間間隙,后與右結腸的后間隙匯合,繼續將肝結腸韌帶、升結腸外側韌帶進行離斷,并裸化其橫結腸,最后將右半結腸和其系膜成功游離。在患者上腹部正中位置開5 cm左右切口,取出游離腸管,且在手術范圍內做腸管腫瘤的切除,使用直線切割閉合器進行回腸、橫結腸側側吻合處理,后將吻合腸管放置于患者右上腹,并將右側肝腎隱窩內放置引流管,將引流管固定于患者腹壁外。對照組行中間入路法,將患者的回結腸動脈下方的腸系膜切開進入Toldt’s間隙并進行拓展,后在結腸系膜的右結腸后方的間隙中,分離患者的升結腸、結腸肝曲和橫結腸,沿著腸系膜靜脈從尾側向頭側方向依次解剖結腸和胃結腸的血管,并同時清掃其部位上的淋巴結,且根據結腸肝曲的方向,切開患者的胃結腸和肝結腸的韌帶,直到回盲部,與中間入路匯合,距盲部10~15 cm處將回腸切斷,在肚臍上方做一個5 cm左右縱切口,后取出患者的游離腸段,并同時切除患者的右半結腸,成功吻合橫結腸和回腸的端口后,將腸管回納于腹腔內,最后縫合切口并在患者右結腸的旁溝處放置引流管。切除腸管具體長度和其他部位淋巴結的清掃范圍與觀察組相同。
1.4 評價指標
①手術指標。記錄患者相關手術指標,包括手術時間、手術出血量、清掃淋巴結數量、術后第1次排氣時間和中轉開腹率。②術后并發癥。記錄患者術后并發癥的發生情況,包括吻合口瘺、切口感染、腹腔出血、肺部感染、腸梗阻以及泌尿系統感染。
1.5 統計學方法
2 結果
2.1 兩組手術指標比較
觀察組的手術時間短于對照組,術中出血量少于對照組,術后第1次排氣時間比對照組短,中轉開腹率比對照組低,差異有統計學意義(P<0.05)。詳見表1。
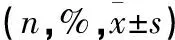
表1 兩組患者手術指標比較
2.2 兩組術后并發癥比較
觀察組的術后并發癥發生率比對照組低,差異有統計學意義(P<0.05)。詳見表2。

表2 兩組患者術后并發癥比較(n,%)
3 討論
目前,結腸癌的治療方式多是腹腔鏡手術治療,且右半結腸癌因涉及臟器較多,所以手術風險更高,技術難度更大,如何完整切除結腸系膜和D3淋巴清掃是其手術核心內容[5]。
腹腔鏡手術的方式也很多,但手術成功的關鍵與準確的手術入路有一定關系,正確的手術入路可有效提高術者尋找手術層面的準確率、降低手術損傷程度、縮短手術時間[6]。腹腔鏡手術入路方式目前有側方入路法、中間入路法及尾側入路法[7]。側方入路法的操作較為簡單,但該入路方式不符合“no-touch”原則,其原則可指導腫瘤根治術,可降低醫源性腫瘤播散。而往常應用較多的中間入路法[8],符合“no-touch”原則,處理右半結腸血管—游離右半結腸系膜—處理腫瘤腸管是其手術流程,但對于技術不成熟醫者,無法準確把握手術深度,直接影響手術質量。尾側入路法的入口是小腸系膜和后腹膜間的黃白交界線,較為明顯,更易進入Toldt’s間隙中,且是在直視輸尿管等重要器官下操作,能夠在避免損傷其他器官情況下,進行精確分離臟壁層筋膜,在完全解剖患者右結腸間隙后,在腸系膜上靜脈右側邊緣切開能與后方間隙相同的結腸系膜,可完全暴露血管的根部,符合標準根治術的要求,目前是我國學者較為推崇的腹腔鏡入路方式[9-10]。
本研究結果顯示,觀察組的手術時間、手術出血量、術后第1次排氣時間和中轉開腹率均低于對照組,清掃淋巴結數量低于對照組,觀察組術后并發癥發生情況比對照組低,表明尾側入路法法在腹腔鏡右半結腸癌根治術中療效更好,究其原因在于,尾側入路法能使術者更快進到準確的解剖層面,從而能夠快速地進入患者的右側Toldts間隙中,達到縮短手術時間,降低手術出血量,避免過多的其他部位損傷的作用[11]。尤其是中轉開腹率,中間入路法會因為術中誤傷右半結腸血管導致大出血,而尾側入路法則不存在該種情況,也是降低中轉開腹率的主要原因[12]。但因本研究樣本均來自本院某一時段的符合標準的患者,仍需大量樣本進行研究,從而進一步明確中間入路法和尾側入路法的手術效果。
綜上所述,在腹腔鏡右半結腸癌根治術中行尾側入路方式,可有效縮短手術時間,降低術中出血量,以達到提高手術質量的效果;也可縮短患者術后排氣時間、降低中轉開腹率以及減少患者術后并發癥的發生率,提高患者手術治療效果,值得大力推廣。

