妊娠期糖尿病“一日病房”干預效果分析
徐彩炎 王潤錦 羅富強 吳青蕓 張皓宇 付玉靜
妊娠期間的糖尿病分兩種情況,一種為孕前糖尿病(pregestational diabetes mellitus,PGDM)的基礎上合并妊娠,又稱糖尿病合并妊娠;另一種為妊娠前糖代謝正常,妊娠期才出現的糖尿病,稱為妊娠期糖尿病(gestational diabetes mellitus,GDM)。其中,90%以上為GDM[1]。近年來,隨著生活水平的提高和飲食習慣的改變,妊娠期糖尿病在我國越來越常見。調查表明,我國妊娠期糖尿病發生率達17.5%,北京地區妊娠期糖尿病發生率達19.7%[2]。在臨床上妊娠期糖尿病不僅會增加早產、難產、羊水過多、巨大兒、子癇前期、新生兒低血糖、高胰島素血癥等母嬰近期并發癥的發生率,還會明顯增加2型糖尿病、肥胖、代謝綜合征等母嬰遠期并發癥的風險[3,4]。為降低并發癥發生率,首都醫科大學附屬北京同仁醫院南區在2015年12月推出妊娠期糖尿病宣教政策,即“一日病房”。本研究旨在分析妊娠期糖尿病宣教政策以來接受“一日病房”的妊娠期糖尿病患者和未接受“一日病房”的妊娠期糖尿病患者的妊娠期并發癥和妊娠結局的發生率差異,從而得出“一日病房”在臨床上的實際影響,為接下來的決策提供思路。
資料與方法
1.臨床資料:2016年1月1日~2018年12月31日在首都醫科大學附屬北京同仁醫院南區接受產檢和分娩的孕產婦共計7323例,患有妊娠期糖尿病的孕產婦1445例,妊娠期糖尿病發生率為19.73%,按照是否接受“一日病房”分為實驗組(接受“一日病房”)和對照組(未接受“一日病房”)。其中,對照組698例,實驗組747例。并收集了孕產婦的臨床資料,包括年齡、妊娠并發癥、妊娠結局、分娩孕周和新生兒出生體重等。
2.方法: 將2016年1月1日~2018年12月31日在首都醫科大學附屬北京同仁醫院南區分娩的所有孕產婦資料導入EXCEL形成數據庫,篩選出2016~2018年間診斷為妊娠期糖尿病的孕產婦。妊娠期糖尿病的診斷標準依據2014年我國妊娠合并糖尿病診治推薦指南標準,即試驗前連續3天正常飲食,禁食至少8h,檢查時,5min內口服含75g葡萄糖的液體300ml,分別抽取孕婦服糖前及服糖后1、2h的靜脈血,測定血糖水平。3項血糖值應分別低于5.1、10.0、8.5mmol/L(92、180、153mg/dl),任何一項血糖值達到或超過上述標準即診斷為GDM。通過χ2分析檢驗妊娠期糖尿病的并發癥(無嚴重表現子癇前期、伴嚴重表現子癇前期、妊娠期高血壓、胎膜早破、羊水過多等)和妊娠期糖尿病患者的妊娠結局(低出生體重兒、產后出血、流產、早產、巨大兒、胎兒宮內窘迫、新生兒窒息、感染、產后裂傷等)以及分娩時手術操作(剖宮產、會陰側切、人工破膜、手取胎盤、催產素引產、手法旋轉胎頭等)在組間比較,差異是否有統計學意義。“一日病房”干預措施主要包括醫學營養治療(控制總能量、少量多餐、定時定量、食物多樣)、運動指導(運動方式、運動時間、運動禁忌證)、如何監測血糖的教育,并根據患者實際情況制定出個體化干預措施。對于醫學營養治療和運動指導后,FBG及2h PBG仍異常者,推薦及時應用胰島素。
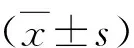
結 果
1.兩組孕產婦的臨床資料:對照組和實驗組中孕婦年齡、孕周、民族、住院天數、出生地、住院費用等影響因素的差異無統計學意義(P>0.05)。對于孕婦年齡,對照組<35歲的有518例,≥35歲的有180例;實驗組<35歲的有538例,≥35歲的有209例。對于住院天數,對照組和實驗組都主要集中在5天及以內,對照組有508例,實驗組有558例(表1)。

表1 兩組孕產婦臨床資料
2.兩組孕產婦年齡與新生兒體重的分布:從圖1中可見,對照組和實驗組孕產婦年齡主要分布在30~35歲,其中年齡為30~35歲的孕產婦中,對照組有324例,實驗組有326例。對照組和實驗組孕產婦年齡分布比較差異無統計學意義。從圖2中可見,兩組孕產婦新生兒體重主要分布在3000~3500g,其中新生兒體重為3000(含)~3500g的孕產婦對照組有291例,實驗組有315例。新生兒體重<2500g的孕產婦對照組有43例,實驗組有17例;新生兒體重為≥4000g的孕產婦對照組有71例,實驗組有56例,實驗組在新生兒體重<2500g和≥4000g的孕產婦例數較對照組有所下降。

圖1 兩組孕產婦年齡的分布

圖2 兩組孕產婦新生兒體重的分布
3.兩組孕產婦妊娠并發癥對比:對照組和實驗組的妊娠并發癥的比較,對照組中無嚴重表現子癇前期30例,伴嚴重表現子癇前期16例,實驗組無嚴重表現子癇前期16例,伴嚴重表現子癇前期6例,實驗組明顯少于對照組,差異有統計學意義(P<0.05);其他并發癥如妊娠期高血壓、胎膜早破、羊水過多等的比較,兩組差異無統計學意義(P>0.05);但實驗組妊娠期高血壓的發生率較對照組有所下降,胎膜早破發生率較對照組有所上升,詳見表2。

表2 兩組孕產婦妊娠并發癥對比[n(%)]
4.兩組孕產婦分娩時手術操作比較:觀察對照組和實驗組孕產婦分娩時的手術操作,實驗組和對照組在如剖宮產、會陰側切、人工破膜、手取胎盤、催產素引產、手法旋轉胎頭等手術操作的發生率比較,差異無統計學意義(P>0.05)。但實驗組剖宮產有334例,人工破膜有129例,對照組剖宮產有301例,人工破膜有109例,對照組剖宮產和人工破膜等手術操作較對照組有所上升,詳見表3。

表3 兩組孕產婦分娩時手術操作對比 [n(%)]
5.兩組孕產婦不良妊娠結局對比:觀察對照組和實驗組的妊娠結局,實驗組低出生體重兒(體重<2500g)17例,對照組低出生體重兒43例,實驗組低出生體重兒發生率較對照組明顯下降,差異有統計學意義(P<0.05);實驗組產后出血67例,對照組產后出血86例,對照組產后出血發生率較對照組亦明顯下降,差異有統計學意義(P<0.05)。對于其他妊娠結局如流產、胎死宮內、早產、畸形、巨大兒、胎兒宮內窘迫、胎兒生長受限、新生兒窒息、感染、產后裂傷等,實驗組和對照組的發生率比較,差異無統計學意義(P>0.05);但早產、巨大兒的發生率實驗組較對照組有所下降,胎兒宮內窘迫的發生率實驗組較對照組有所上升,詳見表4。

表4 兩組孕產婦不良妊娠結局對比 [n(%)]
討 論
近年來,隨著生活水平和孕產婦年齡的提高,全球妊娠期糖尿病的發生率不斷上升。相關研究表明,妊娠期糖尿病在美國的發生率超過9%,在亞洲國家,妊娠期糖尿病發生率為3.0%~21.2%[5]。妊娠期糖尿病的診斷標準不同會引起所統計的妊娠期糖尿病發生率發生變化,隨著我國妊娠期糖尿病的診斷標準的變更,妊娠期糖尿病的發生率明顯上升,達15%以上[1];全球其他國家如意大利南部,妊娠期糖尿病的發生率達27.5%,印度北部高達41.9%[6]。相關研究表明,全球妊娠期糖尿病發生率的快速上升,不但會給公共衛生保健系統帶來巨大的經濟負擔,而且會明顯增加母親和孩子發生妊娠期并發癥的風險,甚至還顯著增加妊娠期糖尿病孕產婦在妊娠后發生2型糖尿病(T2DM)和心血管疾病(CVD)的風險[7,8]。
為降低妊娠期糖尿病并發癥的發生率和改善妊娠結局,首都醫科大學附屬北京同仁醫院施行“一日病房”計劃,加強對妊娠期糖尿病發病機制、并發癥、預后、預防措施及治療措施的宣傳,加強對妊娠期糖尿病患者的監督管理。對收集到的臨床資料進行回顧性統計學分析,對于妊娠期并發癥,實行了“一日病房”計劃的妊娠期糖尿病孕產婦發生無嚴重表現子癇前期和伴嚴重表現子癇前期的發生率較未實行“一日計劃”的妊娠期糖尿病孕產婦明顯降低,差異有統計學意義(P<0.05);而且,妊娠期高血壓的發生率在實行了“一日計劃”的實驗組也有所下降。在妊娠結局中,實驗組低出生體重兒和產后出血的發生率較對照組顯著下降,差異有統計學意義(P<0.05);同時實驗組早產、巨大兒等妊娠結局較對照組也有所下降。對于其他妊娠并發癥如妊娠期高血壓、胎膜早破、羊水過多、羊水過多和其他妊娠結局如流產、胎死宮內、早產、畸形、巨大兒、胎兒宮內窘迫、胎兒生長受限、新生兒窒息、感染、產后裂傷等,以及分娩時的手術操作如剖宮產、會陰側切、人工破膜、手取胎盤、催產素引產、手法旋轉胎頭等方面比較,差異無統計學意義(P>0.05),這可能是由于本研究的樣本量不足引起的。
預防妊娠期糖尿病首先應從妊娠期糖尿病發病影響因素著手[9]。相關研究表明,孕產婦的年齡、孕次、孕早期(11~12周)體重指數(BMI)、孕中期(23~24周)BMI、孕中期BMI增長(孕中期BMI增長=孕中期BMI-孕早期BMI)及孕早期空腹血糖(FPG)是妊娠期糖尿病發生的主要影響因素[10~12]。針對這些主要影響因素,在臨床上加強對妊娠期糖尿病的宣教和教育,加強對孕產婦的篩查,做到早發現、早診斷、早治療。高血糖與不良妊娠預后(HAPO)研究結果的學術報告曾表明對于輕度妊娠期糖尿病孕產婦的早期有效治療對減少圍生期和產科并發癥具有決定性意義[13]。對于診斷為妊娠期糖尿病的孕婦,應及時對其宣教,如首都醫科大學附屬北京同仁醫院實行的“一日病房”計劃,告知妊娠期糖尿病影響因素,可能并發癥、妊娠結局以及治療措施,對妊娠期糖尿病患者進行醫學營養治療,包括控制總能量、少量多餐、定時定量以及食物多樣性等,同時對其進行運動指導以及如何監測血糖的教育[14~18]。此外還應積極降血糖治療。針對高齡孕產婦的管理,應加強對妊娠期糖尿病的篩查力度,可以通過建立高齡孕婦專科門診,從孕早期即開始產前保健,同時對高齡孕產婦進行風險評估,以減少其發生妊娠期糖尿病等并發癥的發生率。對于妊娠期高血壓、無嚴重表現子癇前期、伴嚴重表現子癇前期、胎膜早破、羊水過多等妊娠期糖尿病常見并發癥,應積極預防,對于已出現的并發癥積極治療,改善母嬰預后。

