改良護理干預(yù)改善焦慮癥伴睡眠缺失感患者睡眠感知的研究
何麗娟 姚靜 王丹 丁仕珍 杜春紅 齊異果 劉軍
(四川省精神衛(wèi)生中心/綿陽市第三人民醫(yī)院,綿陽,621000)
焦慮癥(Anxiety Disorders,AD)主要是以焦慮情緒為主的頻發(fā)神經(jīng)癥狀,其表現(xiàn)為持久性恐懼、焦慮、植物神經(jīng)活動障礙功能失調(diào)及緊張情緒,常常伴隨軀體不適感和運動性不安[1],好發(fā)于青壯年期,男女兩性發(fā)病率沒有明顯差別[2]。睡眠缺失感是AD發(fā)病早期常見的臨床癥狀,患者感覺過度覺醒狀態(tài)主要包含晨醒時有心境惡劣的傾向、早醒睡眠過度及睡眠維持困難[3]。睡眠缺失感是在世界范圍內(nèi)嚴(yán)重影響人類健康且發(fā)生率較高的疾病,AD是其主要的誘發(fā)因素[4]。本研究的改良護理干預(yù)采用人文精神指導(dǎo)理念,培養(yǎng)護士全身心投入工作,給予患者更具體的護理前評估、生活護理、個性睡眠健康教育、藥物及護理觀察心理護理及標(biāo)記法,通過比較改良護理與普通的常規(guī)護理,找到最適合AD伴睡眠缺失感患者改良睡眠感知的護理方式,旨在減輕患者的痛苦提高患者的生命質(zhì)量。現(xiàn)報道如下。
1 資料與方法
1.1 一般資料 選取2018年4月至2019年4月四川省精神衛(wèi)生中心收治的AD伴睡眠缺失感患者84例為研究對象,按照隨機數(shù)字表法隨機分為觀察組和對照組,每組42例。觀察組中男24例,女18例;平均年齡(36.31±4.12)歲;平均病程(1.25±0.31)年;職業(yè):干部9例,工人26例,無業(yè)人員7例;文化程度初中3例,高中21例,高中以上18例;醫(yī)療付費方式:醫(yī)保33例,自費9例。對照組中男22例,女20例;平均年齡(35.25±3.63)歲;平均病程(1.26±0.26)年;職業(yè):干部8例,工人28例,無業(yè)人員6例;文化程度初中2例,高中23例,高中以上17例;醫(yī)療付費方式:醫(yī)保31例,自費11例。一般資料經(jīng)統(tǒng)計學(xué)分析,差異無統(tǒng)計學(xué)意義(P>0.05),具有可比性。
1.2 納入標(biāo)準(zhǔn) 1)符合2011年《中國焦慮障礙防治指南》[5]中AD的臨床診斷;2)采用匹茲堡睡眠質(zhì)量指數(shù)(Pittsburgh Sleep Quality Index,PSQI)[6]作為評價患者是否有睡眠缺失的工具,患者PSQI分值均>8分。
1.3 排除標(biāo)準(zhǔn) 1)有嚴(yán)重疾病史或者重要器官功能受損者;2)信息資料缺失者;3)沒有知情同意或未簽署知情同意書者。
1.4 護理方法
觀察組和對照組患者均給予常規(guī)藥物治療以及常規(guī)護理,具體常規(guī)護理方法包括:1)常規(guī)心里護理。介紹住院環(huán)境,促進病友之間相互溝通,消除孤獨感。2)飲食護理。要及時補充營養(yǎng),飲食清淡。觀察組在對照組護理基礎(chǔ)上給予改良護理干預(yù),具體措施如下:
1.4.1 護理評估 除了評估患者的基本情況如皮膚情況等以外,還需要評估患者危險因素(自殺、自傷、暴力、噎食、擅自離院、跌倒墜床、壓瘡等風(fēng)險)和并發(fā)癥,以及是否肥胖、起居有無異常、有無飲酒、是否使用鎮(zhèn)靜催眠藥、心理狀況,如有焦慮情緒,應(yīng)在向患者作指導(dǎo)的時候注意方式方法,從而減輕焦慮等等。
1.4.2 生活護理 1)環(huán)境光亮、溫濕度適宜,盡量避免吵鬧;2)教會及督促患者養(yǎng)成規(guī)律的作息時間,詳見以下睡眠健康教育內(nèi)容;3)保持口腔清潔,在進食后盡可能的清理口腔內(nèi)的食物殘渣;4)制定患者的飲食計劃,肥胖患者適當(dāng)協(xié)助減肥;5)適當(dāng)?shù)倪\動,如練習(xí)太極、八段錦等身心健康操。
1.4.3 個性睡眠健康教育 1)指導(dǎo)患者正確臥位,如宜右側(cè)臥位、平臥位建議肩頸以下墊拳高枕頭;2)夜間睡眠前4 d避免進食;3)進食種類為盡量易消化食物,適量飲水;4)患者夜間的服藥時間,護士根據(jù)患者平常的生活習(xí)慣制定個體的服藥時間(大約21:00左右),服藥后不能立即到床上,等有了睡意再上床睡覺;5)勿在床上看手機、看書、思考問題等,告知患者,除了睡覺其余活動一概離開床鋪;6)如果夜間有醒的情況,切勿看時間,繼續(xù)睡覺;7)如果夜間醒后很難入睡,要求患者離開床,在指定的安全環(huán)境內(nèi),給予組織適宜的活動內(nèi)容(參與“夜間活動室項目”管理),等有了睡意再上床睡覺,必要時給予藥物處理。
1.4.4 藥物及護理觀察 1)每小時巡視患者的情況,觀察患者的呼吸、面色、精神狀態(tài)等,嚴(yán)防窒息等意外發(fā)生;2)叮囑患者勿擅自使用鎮(zhèn)靜催眠、抑制中樞神經(jīng)系統(tǒng)藥物。
1.4.5 心理護理 耐心傾聽患者及家屬的主訴,建立護患關(guān)系,給予患者理解,視情況給予支持與鼓勵,必要時給予患者暗示性指導(dǎo)。
1.4.6 標(biāo)記法 提前告知患者夜間將會對其進行手足、甚至面部的標(biāo)記,在取得患者同意后,夜間護士用記號筆在每小時進行巡視過程中將在患者裸露處進行標(biāo)記,標(biāo)記后次日晨先問其患者自感夜間睡眠質(zhì)量體驗,告知患者夜間護士所觀察的睡眠質(zhì)量情況,并將標(biāo)記部位告知患者。起到消除患者因睡眠障礙引起的焦慮,以及焦慮引起的睡眠障礙,并有暗示作用。
1.5 療效判定標(biāo)準(zhǔn) 2組患者生命質(zhì)量評分、護理滿意度、焦慮改善及睡眠功能改善情況比較。生命質(zhì)量參考世界衛(wèi)生組織生命質(zhì)量測定量表WHOQOL-100統(tǒng)計患者的按時服藥、飲食控制、心理健康、社會功能分?jǐn)?shù)(滿分為100分)。焦慮改善評價采用焦慮自評量表(SAS)和漢密爾頓焦慮量表(HAMA)[8],其分值均與焦慮程度成正比。睡眠功能改善采用PSQI量表,量表從入睡時間、主觀睡眠質(zhì)量、睡眠效率、睡眠時間、催眠藥物、睡眠紊亂和日間功能障礙7個方面評價患者的睡眠質(zhì)量。其因素的嚴(yán)重程度采用0~3分逐漸升高來表示,分值越高表明睡眠質(zhì)量越低。護理滿意度通過問卷調(diào)查獲得。
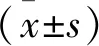
2 結(jié)果
2.1 2組患者生命質(zhì)量評分比較 通過世界衛(wèi)生組織生命質(zhì)量測定量表WHOQOL-100測定患者的按時服藥、飲食控制、心理健康、社會功能分?jǐn)?shù),結(jié)果顯示:護理前2組各項生命質(zhì)量評分比較,差異無統(tǒng)計學(xué)意義(P>0.05),護理后觀察組在飲食控制、按時服藥、心理健康、社會功能分?jǐn)?shù)均高于對照組(P<0.05)。見表1。
2.2 2組患者護理滿意度比較 觀察組患者十分滿意人數(shù)明顯高于對照組患者(χ2=8.571,P=0.003),觀察組患者的總體護理滿意度高于對照組患者(P<0.05)。見表2。
2.3 2組患者焦慮改善情況比較 通過SAS評分及HAMA評分分析2組患者的焦慮改善情況。護理前2組患者SAS評分及HAMA評分比較,差異無統(tǒng)計學(xué)意義(P>0.05),護理后觀察組患者SAS評分及HAMA評分明顯低于對照組患者(P<0.05)。見表3。
2.4 2組患者PSQI評分比較 通過PSQI量表評價患者的睡眠功能改善情況。結(jié)果顯示,護理前2組患者PSQI各項因子比較,差異均無統(tǒng)計學(xué)意義(P>0.05),護理后觀察組患者在PSQI各項因子改善均優(yōu)于對照組患者(P<0.05)。見表4。
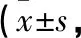
表1 2組患者生命質(zhì)量評分比較分)
注:與本組護理前比較,*P<0.05;與對照組護理后比較,△P<0.05

表2 2組患者護理滿意度比較[例(%)]
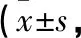
表3 2組患者焦慮改善情況比較分)
注:與本組護理前比較,*P<0.05;與對照組護理后比較,△P<0.05
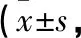
表4 2組患者PSQI評分比較分)
注:與本組護理前比較,*P<0.05;與對照組護理后比較,△P<0.05
3 討論
睡眠缺失的影響涉及到人體各個生理系統(tǒng)。神經(jīng)系統(tǒng)一般表現(xiàn)在癲癇發(fā)作閾值下降、疼痛耐受力降低、反射受損、記憶力下降及注意力不集中等癥狀[9]。內(nèi)分泌系統(tǒng)一般表現(xiàn)為葡萄糖耐量受損、夜晚皮質(zhì)醇水平升高及甲狀腺濃度下降,同時會影響泌乳素和生長激素的周期[10]。睡眠缺失也會阻礙瘦素分泌,增加整夜睡眠剝奪后熱量的攝取,嚴(yán)重者甚至影響到免疫系統(tǒng),其能夠影響自然殺傷細(xì)胞活性且增加細(xì)胞因子的產(chǎn)生,進一步造成交感神經(jīng)活性和血壓上升[11]。AD作為睡眠缺失主要的誘發(fā)因素。因此本研究選取在我院治療的AD伴睡眠缺失感患者84例,對照組患者給予常規(guī)護理措施,觀察組患者在此基礎(chǔ)上給予改良護理干預(yù),比較2組生命質(zhì)量、護理滿意度、焦慮改善及睡眠功能改善情況。
研究結(jié)果顯示,護理前2組患者各項生命質(zhì)量評分比較,差異無統(tǒng)計學(xué)意義(P>0.05),護理后觀察組患者在飲食控制、按時服藥、心理健康、社會功能分?jǐn)?shù)均高于對照組患者(P<0.05),觀察組患者十分滿意人數(shù)明顯高于對照組患者(χ2=8.571,P=0.003),觀察組患者的總體護理滿意度高于對照組患者(P<0.05),護理前2組患者SAS評分及HAMA評分比較,差異無統(tǒng)計學(xué)意義(P>0.05)。護理后觀察組患者SAS評分及HAMA評分明顯低于對照組患者(P<0.05),護理前2組患者PSQI各項因子比較,差異均無統(tǒng)計學(xué)意義(P>0.05),護理后觀察組患者在PSQI各項因子方面改善均優(yōu)于對照組(P<0.05)。
綜上所述,改良護理干預(yù)對于改善AD伴睡眠缺失感患者睡眠感知效果顯著,是一種有效的改善AD伴睡眠缺失感患者睡眠感知的護理方式,在減輕了患者痛苦的同時提高患者的生命質(zhì)量。
- 世界睡眠醫(yī)學(xué)雜志的其它文章
- 第六屆國際睡眠醫(yī)學(xué)學(xué)術(shù)大會暨世界中聯(lián)睡眠醫(yī)學(xué)專業(yè)委員會第三屆理事?lián)Q屆大會《世界睡眠醫(yī)學(xué)雜志》編輯委員會第三屆編委換屆大會(2019·中國北京)會議通知
- 第三屆中國高原睡眠醫(yī)學(xué)高峰論壇在昆明舉行
- 多層螺旋CT在肥胖合并阻塞性睡眠呼吸暫停綜合征檢查中的應(yīng)用
- 系統(tǒng)性紅斑狼瘡合并睡眠障礙現(xiàn)狀及影響因素研究
- 睡眠障礙護理對神經(jīng)內(nèi)科住院患者睡眠障礙影響的臨床效果觀察
- 觀察結(jié)合認(rèn)知行為療法與藥物治療在腦卒中后睡眠障礙的效果評價

